РЕФЕРАТ
НА ТЕМУ
ДИАГНОСТИКА ТУБЕРКУЛЕЗНЫХ ЛИМФАДЕНИТОВ МЕТОДОМ ПУНКЦИИ. ДИФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА. БАКТЕРИОЛОГИЧЕСКАЯ ДИАГНОСТИКА ТУБЕРКУЛЕЗА
2009г.
ДИАГНОСТИКА ТУБЕРКУЛЕЗНЫХ ЛИМФАДЕНИТОВ МЕТОДОМ ПУНКЦИИ
Методика цитологического исследования лимфатических узлов и других кроветворных органов получила широкое применение, в клинической практике лишь за последнее десятилетие. Она основана на исследовании микроскопических кусочков тканей, добытых тонкой иглой и обработанных по гематологической методике.
Техника пункции очень проста. Материал, подлежащий исследованию, добывается тонкой иглой, насаженной на 10-граммовый шприц «Рекорд» с плотно притертым поршнем. Перед пункцией шприц кипятится, просушивается спиртом и эфиром. Намеченное место укола смазывается йодом, затем лимфатический узел фиксируется левой рукой и прокалывается иглой. Для получения возможно большего количества материала аспирацию рекомендуется производить многократно, каждый раз снимая шприц с иглы и переводя поршень в исходное положение. Перед извлечением иглы из ткани шприц необходимо разъединить с иглой. Если извлечь иглу на вакууме, то материал засосется в шприц и разбрызгается по его стенкам. Полученный при пункции материал с помощью шприца выдувают из иглы на предметное стекло и размазывают подобно мазкам крови. Окраска производится обычными гематологическими методами по принципу Райт-Романовского.
После окраски препарат исследуется под микроскопом, вначале обязательно малым увеличением с тем, чтобы иметь возможность отыскать те характерные элементы, которые находятся часто в единичных экземплярах в целом мазке, а затем уже для более детального изучения пользоваться обычной методикой микроскопирования сухих мазков, т. е. иммерсионной системой.
Клинические данные, касающиеся классификации туберкулезных лимфаденитов (Н. А. Шмелев, Ю. П. Коровина), и цитологическое исследование материала лимфатических узлов, пораженных туберкулезе, позволили выделить пять видов пунктатов.
Первый вид пунктата соответствует начальной форме туберкулезной лимфаденита (гиперпластическая стадия). Макроскопически он имеет кровянистый характер. При исследовании препаратов в нем обнаруживается воспалительная гиперпластическая реакция лимфаденоидной ткани без специфических элементов туберкулезной грануломы. Преобладающими клетками являются пролимфоциты: среди них отмечаются узкоплазменные лимфоциты, лимфобласты, плазматические клетки и ретикуло-эндотелиальные клетки двух типов. Одни из них (лимфоидно-ретикулярные клетки) с продолговатой несколько неправильной формой протоплазмы по структуре ядра близки к пролимфоцитам. Другие ретикуло-эндотелиальные клетки имели значительно большие размеры и представляли собой то круглой, то многоугольной формы клетки с большим светлым ядром. Они отличались от лимфоидно-ретикулярных клеток более топкой структурой хроматина ядра и более обильной базофильной протоплазмой. Часто эти клетки располагались в мазках в виде больших скоплений.
Цитологическая картина пунктатоз при начальной стадии туберкулезного процесса в лимфатическом узле не представляет ничего характерного для этого заболевания. Подобные картины отмечаются и при остром неспецифическом лимфадените. Начальная гиперпластическая стадия является быстро преходящей, и в лимфатическом узле вскоре наступают специфические для туберкулеза изменения. Поэтому в целях точной диагностики рекомендуется в этих случаях производить повторные пункции через 1—11 /2 месяца, в результате которых можно установить картину казеозного некроза, а также производить одновременно пункцию нескольких узлов с различной давностью воспалительного процесса, имея в виду то обстоятельство, что в одном случае может быть обнаружена чистая гиперплазия лимфоидной ткани, а в другом — казеозный субстрат.
Второй вид пунктатов имеет также кровянистый характер, но часто содержит некротические участки ткани в виде желтоватых крупинок. Этот вид пунктатов соответствует уже выраженной форме туберкулезного процесса.
В отличие от чисто лимфоидно-гиперпластической формы при микроскопическом исследовании в этих случаях отмечается картина воспалительного гиперпластического разрастания лимфаденоидной ткани с наличием специфических элементов туберкулезной грануломы (эпителиоидные клетки, многоядерные гигантские клетки, а также участки казеозного детрита).
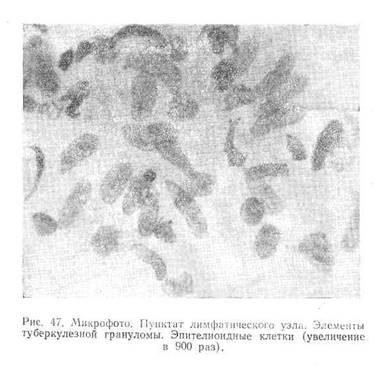
Эпителиоидные клетки имеют в пунктатах очень характерный вид. Как правило, они располагаются в мазках значительными скоплениями, иногда в виде частокола. Эпителиоидные клетки обычно не имеют индивидуальной протоплазмы и заключены в общий синцитий. Ядра их вытянутые, несколько асимметричной формы, по величине раза в полтора превышающие моноцит, кажутся плоскими, имеют нежноажурный, бледно-красящий хроматин и содержат единичные нуклеолы (рис. 47).
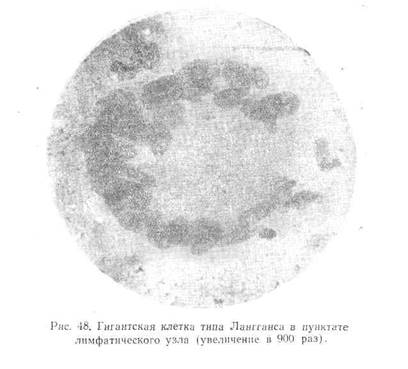
Гигантские многоядерные клетки (рис. 48) характеризуются огромными размерами. Они достигают 30—70 μ, имеют овальную, реже круглую форму и содержат большое число ядер. Ядра имеют одинаковый размер и группируются главным образом по периферии клетки. Хроматин ядер располагается равномерно, в виде нежной ажурной сетки и содержит единичные ядрышки. Протоплазма обильна, нежноголубая. Наличие в мазках одного из этих компонентов туберкулезной грануломы является достаточным для диагносцирования туберкулезного процесса.
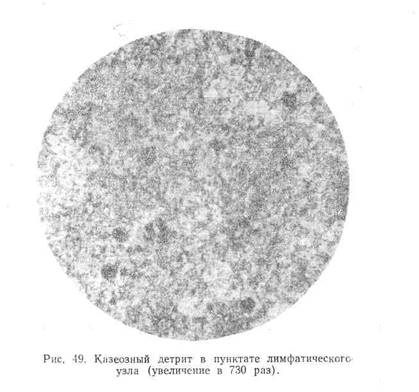
Третий вид пунктатов, получаемый при творожисто-казеозной форме поражения лимфатических узлов, представляет собой макроскопически крошковатую творожистую массу, с трудом набирающуюся в шприц. При пункции лимфатических узлов творожистый распад встречается чаще всего, являясь преобладающей формой в развитии туберкулезного процесса. При исследовании мазков отмечается своеобразная картина аморфного детрита, красящегося в темнофиолетовый цвет (рис. 49).
 |
 |
|
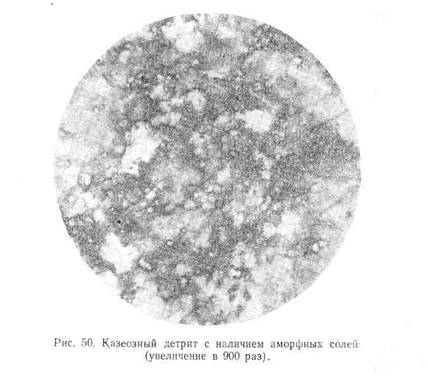 |
Казеозный детрит располагается в мазках в виде мельчайших крупинок или в форме неправильных глыб. Нередко в этом аморфном детрите содержится большое количество аморфных солей и кристаллов холестерина (рис. 50), указывающих на процесс обызвествления туберкулезного очага. Среди казеозных масс могут находиться также эпителиоидные й гигантские клетки. Наряду с богатыми казеозным детритом пунктатами, наблюдаются пунктаты, лишь с небольшими участками казеоза среди выраженной гиперплазии лимф аденоидной ткани. Этих небольших участков бывает вполне достаточно для постановки диагноза туберкулезного лимфаденита, так как морфология их очень характерна.
К четвертому виду пунктатов относятся гнойные и гнойно творожистые пунктаты. В противоположность гною банального происхождения отличительной чертой которого является Картина гнойного расплавления железистой ткани с выраженной нейтрофильной и макрофаговой реакцией, туберкулезный гной содержит мало форменных элементов. Характерным цитодиагностическим признаком его является наличие в нем казеозных участков или эпителиоидных и гигантских многоядерных клеток. При отсутствии этих специфических для туберкулеза элементов установить характер поражения лимфатического узла не всегда бывает возможно. Гнойные и гнойно-творожистые пунктаты параллельно с цитологическим исследованием необходимо· подвергать исследованию на туберкулез. Туберкулезные микобактерии при бактериоскопии в пунктатая лимфатических узлов обнаруживаются в небольшом проценте случаем (около 10%), в то время как при посеве пунктатов процент положительных находок увеличивается на 75.
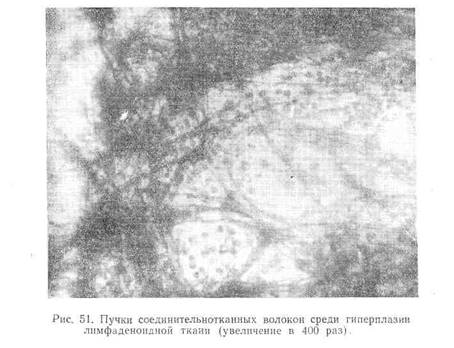
Пятый вид пунктата наблюдается при фиброзной форме туберкулезного лимфаденита. Характерным для него является, наряду с гиперпланзией лимфаденоидной ткани, наличие грубых пучков соединительнотканных волокон. По периферии последних иногда располагаются эпителиоидные клетки и гигантские клетки (рис. 51).
Таким образом, присутствие специфических элементов туберкулезной грануломы дает возможность простым методом пункции без применения биопсии диагноецировать туберкулезный лимфаденит в различных стадиях его развития.
Диференциальная диагностика туберкулезных лимфаденитов
В данном разделе мы считаем необходимым описать морфологию нетуберкулезных заболеваний лимфатических узлов и доброкачественных опухолей, которые приходится диференцировать с туберкулезным лимфаденитом. Одним из наиболее частых заболеваний лимфатических узлов с которым приходится диференцировать туберкулезный лимфаденит, является л им фогрануломатоз.
В типичных случаях пораженные лимфогранулематозом лимфатические узлы, независимо от своей локализации, бывают плотной консистенции, подвижны, безболезненны и располагаются большими пакетами, в которых отчетливо прощупываются отдельные узлы. В начальной стадии процесса, когда лимфогрануломатозные узлы не образовали еще характерных конгломератов, их легко спутать с гиперпластической стадией туберкулезного лимфаденита.
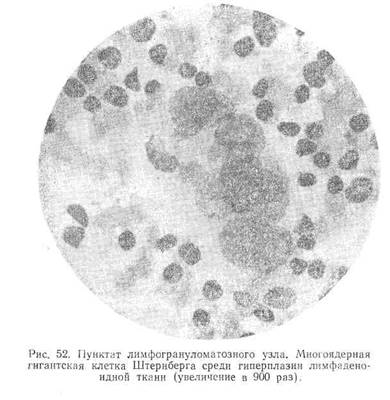
Характерным морфологическим признаком пунктатов лимфогрануломатозных узлов является картина резко выраженного клеточного полиморфизма. В этих случаях в препаратах отмечается преобладание уродливых лимфоидно-ретикулярных клеток, отличающихся многообразием своих форм. Среди них наблюдаются нейтрофилы, эозинофилы, плазмоциты, небольшое количество лимфоцитов, гипертрофированные ретикуло-эндотелиальные клетки и гигантские клетки Штернберга. Морфологически клетки Штернберга (рис. 52) представляют собой крупные образования. Они имеют большей частью неправильную округлую, реже удлиненную форму с неровными зубчатыми контурами и содержат .множество крупных и мелких ядер, чаще всего беспорядочно, расположенных. От ядер гигантских клеток они отличаются грубой зернистой структурой хроматина ядра, размерами и наличием огромных нуклеол, которые обычно свойственны клеткам злокачественной бластомы.
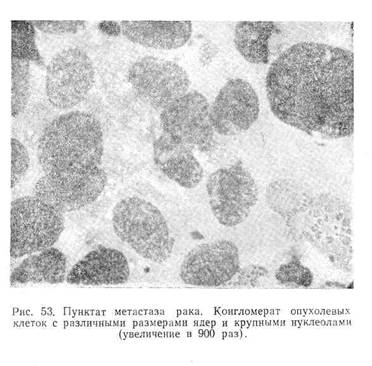
Из опухолевых поражений лимфатических узлов чаще всего приходится наблюдать метастазы рака, реже ретикулосаркому и лимфосаркому. Характерной особенностью лимфатических узлов, пораженных злокачественными новообразованиями, является их твердая консистенция, малая подвижность и спаянность с окружающими тканями.
В пунктатах метастазов злокачественных опухолей в лимфатические узлы при микроскопическом исследовании отмечается отсутствие элементов нормальной лимфаденоидной ткани. Препарат содержит крупные конгломераты атипичных клеток, имеющих очень своеобразную морфологию (рис. 53). Характерными для них являются: а) разнообразие форм и размеров клеток; б) большое ядерно-протоплазменное соотношение; в) наличие крупных нуклеол, часто множественных; г) неравномерность окраски клеток; д) резко выраженная базофилия протоплазмы; последняя большей частью имеет вид общего синцития; е) наличие гигантских клеток уродливой формы и асимметрических митозов.
В области шеи нередко располагаются также различные опухолевидные образования, симулирующие лимфадениты. К ним относятся: 1) аденомы; 2) тератоидные опухоли, к которым относятся дермоидные кисты; 3) нейтрофибромы; 4) липомы и 5) струмы.
|
 |
|
|
Дермоидные кисты, нейрофибромы и липомы располагаются в виде одиночных образований; струмы же щитовидной железы могут располагаться в виде цепи плотных узлов преимущественно по внутреннему краю грудино-ключично-сосковой мышцы.
Доброкачественные опухоли большей частью мягкой Консистенции, эластичны, очень подвижны и безболезненны, в то время как нейрофибромы и так называемые смешанные опухоли отличаются твердой консистенцией.
Макроскопически материал, получаемый при пункции, имеет далеко не одинаковый характер. Так, пунктаты дермоидных опухолей чаще всего представляют собой грязноватого цвета жидкость, легко поступающую в шприц, реже — кашицеобразную массу, напоминающую субстрат туберкулезных лимфатических узлов в случае их казеозного перерождения. Смешанные и простые железистые опухоли характеризуются наличием обильного кровянистого субстрата.
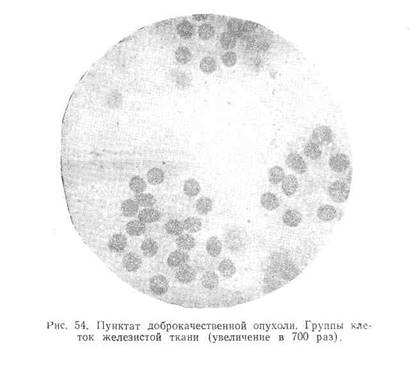
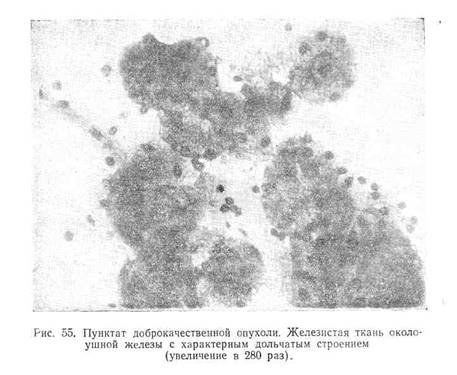
Первое, что привлекает внимание при исследовании аденом (рис. 54), это — наличие небольших групп одинаковой величины клеток с овальными ядрами, расположенными в общем синцитии, иногда сохраняющих структуру железистой ткани с характерным дольчатым строением (рис. 55). Хроматиновая сеть характеризуется плотной равномерной структурой и отсутствием нуклеол. Протоплазма бледноголубая. В мазках так называемых смешанных доброкачественных опухолей клетки аденоидной ткани располагаются среди тонких волокон соединительной ткани, окрашивающихся эозином е розовый цвет (рис. 56). Пунктаты дермоидных кист состоят из клеток плоского эпителия в различных стадиях ороговевания (рис. 57), кристаллов холестерина, а иногда (вероятно, в случаях начинающегося нагноения кисты) и нейтрофилов.
Помимо указанных выше заболеваний, цитологический метод исследования пунктатов дает возможность также диференцировать процессы, связанные с заболеванием кроветворных органов, воспалительные гиперплазии лимфатических узлов неспецифического характера — сифилис и актиномикоз. В постановке диагноза актиномикоза решающую роль играет исследование нативного препарата из лимфатических узлов, в котором можно обнаружить друзы актиномикоза.
Таким образом, цитологический метод исследования пунктатов позволяет четко диференцировать основные заболевания лимфатических узлов и в ряде случаев является решающим в диагностике патологического прοцесса.
БАКТЕРИОЛОГИЧЕСКАЯ ДИАГНОСТИКА ТУБЕРКУЛЕЗА
Для обнаружения возбудителя туберкулеза в патологическом материале в основном пользуются бактериоскопическим и бактериологическим методами. Так как первый наиболее прост и доступен, его преимущественно и используют, несмотря на недостаточную чувствительность.
Бактериологический способ менее доступен и требует гораздо больше времени (от 7 дней до нескольких месяцев), тем не менее он применяется при диагностических исследованиях, поскольку имеет подчас решающее значение в постановке правильного диагноза, например, при диференциации непатогенных кислотоупорных сапрофитов от туберкулезных микобактерий.
К бактериологическому исследованию обычно прибегают в случаях, когда бактериоскопический метод, включая и накопление микробов с помощью флотации, дает отрицательные результаты. Бактериологический способ исследования патологического материала распадается на следующие этапы: а) выделение чистой культуры микобактерий туберкулеза; б) дифференциация ее от кислотоупорных сапрофитов; в) биологический метод исследования (определение вирулентности).
Выделение чистой культуры микобактерий туберкулеза осуществляют посевом исследуемого материала на питательные среды. Следует при этом иметь в виду, что мокрота, кал и т. п., наряду с туберкулезными микобактериями, содержат множество других микробов, способных быстро размножаться и подавлять рост возбудителя туберкулеза. Поэтому туберкулезный материал до бактериологического исследования следует освободить от сопутствующей микрофлоры. Для этого пользуются двумя приемами. С одной стороны, нестерильный патологический материал предварительно (до посева) обрабатывают 3—15% раствором серной кислоты с целью уничтожения посторонних микробов, а с другой — делают посевы на яичные среды (Петраньяни, Любенау-Гона, Левенштейна), содержащие краски, задерживающие рост посторонних микроорганизмов, но не препятствующие размножению туберкулезных микобактерий. Выделенная на яичной среде культура в дальнейшем может сохраняться на других средах. Посевы держат в термостате при 37—38° и наблюдают за появлением роста в течение 2—3 месяцев, отмечая время появления первых признаков роста. Из выросших колоний делают окрашенные мазки и проверяют кислото- и спиртоустойчивость микробов. Атипичные колонии (пигментные, гладкие, быстро растущие, легко образующие суспензию) отвивают на среды для дальнейшего изучения.
При отсутствии роста в течение 8—10 недель берут соскоб с поверхности среды и микроскопией устанавливают наличие или отсутствие микророста. В положительных случаях приготовляют взвесь из соскоба и инъицируют ее морским свинкам для определения вирулентности.
Выделение чистой культуры из того или иного патологического материала имеет свои особенности главным образом в части предварительной обработки с целью подавления жизнедеятельности сопутствующей микрофлоры. В соответствии с этим приводим описание, обработки каждого патологического материала в отдельности.
Мокрота. Наиболее распространенным методом обработки материала на туберкулез является метод Гона. При этом методе мокроту собирают в стерильные баночки в утренние часы или в течение суток. Выбирают из нее гнойные частицы. Последние исследуют в окрашенных по Цилю и Граму мазках. Затем берут около 3 мл мокроты (с гнойными комочками), добавляют 6 мл 6—10% раствора серной кислоты, энергично в течение 10 минут встряхивают до полной гемогенизации, потом центрифугируют в стерильной центрифужной пробирке, жидкость сливают, а осадок сеют на яичные среды. Действие серной кислоты (с момента добавления до момента посева, включая и время центрифугирования) должно длиться 20 минут.
Метод Мазура. В ряд широких пробирок наливают по 3 мл 2—3% раствора серной кислоты. Затем, поместив в пробирки гнойные комочки мокроты, гомогенизируют их, умеренно сильно ударяя нижними частями пробирок об упругие поверхности (ладонь, предплечье, сложенное на столе полотенце) в течение 3 минут. При этом над эмульсией мокроты образуется толстый слой пены, содержащий смесь жизнеспособных туберкулезных микобактерий и убитых посторонних микробов. Часть такой пены сеют на яичную среду.
Обработка гортанного мазка. У детей и лиц, не выделяющих мокроты, микобактерий туберкулеза часто можно обнаружить в слизи из гортани. Последнюю снимают ватным тампоном, накрученным на нарезки слегка изогнутого металлического зонда длиной 20 см и толщиной 1 мм. До употребления зонд с тампоном заворачивают в бумагу и стерилизуют обычным способом. Прежде чем взять мазок, больному предлагают покашлять и под контролем гортанного зеркала тампоном снимают слизь с гортани. Затем тампон, снятый с зонда, помещают в пробирку г 5 мл 6% раствора серной кислоты, сильно в течение 5 минут встряхивают, после чего тампон удаляют стерильным пинцетом, предварительно отжав из него жидкость в пробирку. Содержимое пробирки центрифугируют и осадок сеют на яичные среды.
Промывные воды желудка. Промывные воды желудка рекомендуют исследовать у детей, которые, как правило, не умеют отплевывать мокроту и обычно проглатывают ее, а также у взрослых, не выделяющих мокроту или выделяющих ее в незначительном количестве. В подобных случаях промывание желудка и бактериологическое исследование осадка из этих вод оказывается наиболее чувствительным методом обнаружения возбудителя туберкулеза.
Промывные воды получают с помощью желудочного зонда у больных, которым утром натощак дают выпить стакан кипяченой воды. Вытекающую через зонд жидкость собирают в стерильную посуду. Эти воды нейтрализуют 20% раствором двууглекислой соды до нейтральной по лакмусу реакции, отстаивают 1—2 часа (или центрифугируют) и исследуют гнойные частицы осадка так же, как мокроту.
Обработку и посев промывных вод не следует откладывать, так как через 6 часов после взятия материала жизнеспособность туберкулезных бактерий под влиянием желудочного сока заметно ослабевает.
Кал. Кал растирают в стерильной ступке с дестиллированной водой (5 г кала -f- 10 мл воды) и оставляют в покое на 30 минут. За это время крупные частицы оседают на дно. Образовавшуюся на поверхности пленку снимают стерильной ложкой, которую смывают в пробирку 10 мл 4% раствора едкого натра и выдерживают 3 часа в термостате при периодическом встряхивании. После этого взвесь центрифугируют, осадок нейтрализуют по лакмусу несколькими каплями 8—10% раствора соляной кислоты и сеют на яичные среды.
Моча. При исследовании мочи следует помнить, что микобактерий туберкулеза в ней бывает мало. Обычно берут утреннюю мочу, а иногда и суточную. Для концентрации микробов в небольшом объеме пользуются центрифугированием со скоростью 3 000—6 000 об/мин всей порции мочи. Осадок сливают в одну пробирку и исследуют бактериоскопически. При отсутствии посторонних микробов сеют без предварительной обработки серной кислотой.
В противном случае добавляют к осадку двойной объем 6% раствора серной кислоты, перемешивают, центрифугируют и сеют полученный осадок на яичные среды (обработка кислотой, включая процедуру центрифугирования, продолжается 20 минут).
Гной, экссудат, спинномозговую жидкость центрифугируют и осадок, не содержащий посторонних микробов, сеют на среды. Если материал не стерилен, осадок обрабатывают так же, как мокроту.
Обработка кусочков органов. Кусочки органов или желез измельчают в стерильной ступке сначала ножницами, а потом пестиком до кашицеобразной консистенции, добавляют 5 мл 6—10% раствора серной кислоты. Продолжая действовать пестиком, превращают всю массу в суспензию. Последнюю центрифугируют и сеют на яичные среды. Процесс обработки кислотой, включая процедуру центрифугирования, должен длиться 20 минут.
Обработка
8-09-2015, 19:39