ПЛАН
1. этиология пиелонефрита и инфекции мочевыводящих путей;
2. классификация пиелонефрита;
3. диагностика пиелонефрита;
4. дифференциальная диагностика при инфекции мочевыводящих путей;
5. лечение пиелонефрита и инфекции мочевыводящих путей;
6. антибактериальные средства, фитотерапия.
1. ВВЕДЕНИЕ
Пиелонефрит - инфекционно обусловленное воспалительное заболевание почек с поражением лоханки и чашечек, паренхимы и интерстициальной ткани. Когда отсутствуют признаки вовлечения в инфекционный процесс почечных структур и других органов системы мочевыведения (мочевой пузырь, простата, уретра), говорят об инфекции мочевых путей. Однако клинически, инструментально и лабораторно довольно трудно различить эти заболевания, поэтому нередко они объединяются в понятие «инфекция мочевыводящих путей». Кроме того, никогда нельзя быть уверенным в том, что инфекция мочевыводящих путей не затронула почечные структуры.
Считается, что в любой локальный инфекционный процесс в системе мочеотделения в той или иной степени вовлекаются все структуры мочевыводящих путей.
Пиелонефрит – наиболее частое неспецифическое заболевание почек во всех возрастных группах. Среди взрослого населения заболеваемость составляет 100 человек на 100 000, в США данная патология встречается у 30-70 человек на 100 000 населения. Частота острого пиелонефрита в России по расчетным данным за 1999 г. составила до 1,3 млн. случаев в год с тенденцией к дальнейшему росту. У детей пиелонефрит занимает второе место после заболеваний органов дыхания и является причиной госпитализации 4-5% всех детей, леченных в стационаре. Несмотря на некоторую разноречивость эпидемиологических данных, патоморфологические данные о частоте выявления пиелонефрита во время вскрытий по данным зарубежных и отечественных авторов более постоянны: пиелонефрит выявляют примерно у каждого 10-12 умершего, при этом в большинстве случаев данное заболевание не было распознано при жизни пациента. У лиц пожилого и старческого возраста на вскрытии пиелонефрит выявляют еще чаще – практически у каждого 5-ого умершего, а в каждом 4-ом случае констатируется его острая или гнойная форма. Острый пиелонефрит занимает второе место среди экстрагенитальных заболеваний, осложняющих беременность и составляет 2-13% по данным разных авторов.
Пиелонефрит и инфекция мочевыводящих путей могут быть как самостоятельным заболеванием, так и осложнять течение самых различных заболеваний (острая почечная недостаточность, мочекаменная болезнь, аденома простаты, гинекологическая патология), возникать в различных обстоятельствах (послеоперационный период, беременность).
Особое место занимает старческий пиелонефрит - основная проблема гериатрической нефрологической клиники. Его частота нарастает с каждым десятилетием жизни, достигая к 100 годам 45% у мужчин и 40% у женщин. С возрастом снижается частота односторонних форм пиелонефрита, и к концу восьмого десятилетия жизни, особенно у мужчин, односторонние процессы практически перестают встречаться. Нарастают наиболее опасные гнойные формы, частота которых у мужчин приближается к 25%, у женщин - к 15%. Как правило, диагностика острых форм заболевания не вызывает больших затруднений. Гораздо сложнее поставить диагноз при хронических формах или если заболевание протекает латентно. Возникают большие трудности и с проведением адекватной терапии, в частности, из-за нередко проводимого несистематического, неадекватного предшествующего лечения.
Важной в практическом отношении является проблема взаимоотношений бактериурии и пиелонефрита. Пиелонефриту обычно сопутствует или предшествует бактериурия. Однако она может отсутствовать в тех случаях, когда имеется непроходимость соответствующего мочеточника или "выключенный" гнойный очаг в почке. Наличие бактериурии еще не означает того, что имеется пиелонефрит или что он разовьется, отсутствие бактериурии не противоречит диагнозу пиелонефрита.
2. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ПИЕЛОНЕФРИТА И ИНФЕКЦИИ МОЧЕВЫВОДЯЩИХ ПУТЕЙ
2.1. Возбудители мочевых инфекций
Наиболее частым возбудителем мочевых инфекций является кишечная палочка, реже встречаются другие грамотрицательные микроорганизмы, а также стафилококки и энтерококки. Роль последних микробов увеличивается при хронических процессах, при внутрибольничных инфекциях (табл. 1).
Примерно у 20% больных наблюдаются микробные ассоциации, частое сочетание - кишечная палочка и энтерококк. В течение болезни может наблюдаться смена возбудителя инфекционного процесса, в результате появляются полирезистентные формы микроорганизмов. Это особенно опасно при бесконтрольном и бессистемном применении антибактериальных препаратов. Следует отметить, что собственная мочевая флора, присутствующая и в норме в мочевыводящих путях, при поступлении в стационар очень быстро (за двое -трое суток) замещается на внутрибольничные резистентные штаммы. Поэтому инфекции, развивающиеся в стационаре, оказываются куда более тяжелыми, чем развивающиеся в домашних условиях.
Помимо "обычной" бактериальной флоры, инфекции мочевыводящих путей нередко вызываются протопластами и L-формами бактерий. При пиелонефрите хроническая инфекция может поддерживаться протопластами весьма долго, многие годы.
Возбудители мочевой инфекции
I. Возбудители хронического пиелонефрита (амбулаторные больные)
E. coli -75%
Proteus - 8%
Klebsiella - 6%
Enterococci - 3%
Staphylococci -3%
другие - 5% II.
II.Возбудители острого пиелонефрита
| Возбудители | Амбулаторные больные |
Больные обычных отделений |
Больные реанимационных отделений |
| E. coli | 90% | 42% | 24% |
| Proteus | 5% | 6% | 5% |
| Klebsiella иEnterobacter | 0 | 15% | 16% |
| Enterococci | 0 | 15% | 23% |
| Staphylococci | 0 | 7% | 5% |
| Streptococci | 2% | 0 | 0 |
| P. aeruginosa | 0 | 7% | 17% |
| Другие | 3% | 8% | 10% |
2.2. Факторы, способствующие инфекции мочевыводящих путей
НАРУШЕНИЯ УРОДИНАМИКИ:
- рефлюксы на различных уровнях (пузырно-мочеточниковый, мочеточниково-лоханочный и др.);
- дисфункция мочевого пузыря ("нейрогенный мочевой пузырь" при сахарном диабете, радикулите);
- функциональная недостаточность сфинктера (после беременности иногда изменяются угол наклона мочевого пузыря и функция сфинктра - развивается недержание мочи);
- аденома предстательной железы;
- нарушения сократительной способности верхних мочевых путей, приводящие к уростазу, ослаблению и угасанию уродинамики у пожилых больных;
- мочекаменная болезнь (в том числе при подагре);
- опухоли мочевых путей;
- нефроптоз, дистопия почек, гиперподвижность почек;
- педункулит (воспалительно-склеротический процесс в клетчатке почечного синуса, в воротах почки);
- нарушение анатомического строения почек (удвоение и др.);
- беременность;
- быстрое похудание;
- недостаточное потребление жидкости (дигидратация);
- олигоурия (острая почечная недостаточность, сердечная недостаточность).
НАРУШЕНИЯ ПОЧЕЧНОЙ ГЕМОДИНАМИКИ:
- атеросклеротическое поражение почечных артерий;
- васкулиты при гломерулонефрите;
- гипертоническая и диабетическая ангиопатия;
- нарушения, вызванные гипотермией (местное охлаждение).
ЭКСТРАРЕНАЛЬНЫЕ ИНФЕКЦИОННЫЕ ОЧАГИ :
- аднексит и другие инфекции в малом тазу (часто-эндометрит после аборта);
- холецистит;
- пневмония;
- сепсис.
ИММУНОДЕФИЦИТНЫЕ СОСТОЯНИЯ:
- лечение цитостатиками;
- лечение преднизолоном;
- дефекты клеточного и гуморального иммунитета;
- инволютивные неспецифические иммунодефициты;
- нарушения иммунитета при сахарном диабете.
МЕТОДЫ ОБСЛЕДОВАНИЯ И ЛЕЧЕНИЯ:
- катетеризация мочевого пузыря;
- введение рентгеноконтраста (нарушение гемо- и уродинамики);
- оперативные вмешательства на мочевых путях, половых органах, органах малого таза (в том числе аденомэктомия, операции на мочевом пузыре);
- применение осмотически активных веществ в больших дозах (полиглюкин, реополиглюкин, гемодез - повреждают канальцевые структуры);
- применение нефротоксических антибиотиков (аминогликозиды и другие -способствуют нарушению уродинамики).
ФАКТОРЫ, УВЕЛИЧИВАЮЩИЕ ЗАГРЯЗНЕНИЕ В ОБЛАСТИ УРЕТРЫ:
- недержание кала;
- атрофические изменения слизистых;
- старческое слабоумие (несоблюдение правил личной гигиены);
- половой акт;
- выпадение матки;
- недержание мочи любого происхождения.
ДОПОЛНИТЕЛЬНЫЕ ФАКТОРЫ У ПОЖИЛЫХ:
- несостоятельность эпителия мочевыводящих путей;
- уменьшение образования слизи;
- ослабление местного иммунитета;
- нарушения микроциркуляции.
3. КЛАССИФИКАЦИЯ ПИЕЛОНЕФРИТОВ
КЛАССИФИКАЦИЯ ПИЕЛОНЕФРИТА (Н.А. ЛОПАТКИН,1974)
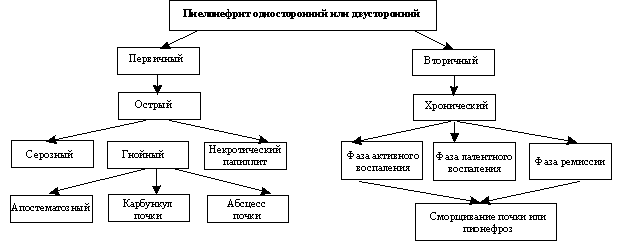
По течению болезни:
- острый пиелонефрит - хронический;
- рецидивирующий (вовлекаются новые структуры при рецидиве болезни - вторая почка и т.д.).
По морфологическому признаку:
- Острый пиелонефрит:
- серозный;
- гнойный, иногда с выраженной мезенхимальной реакцией.
- Хронический пиелонефрит:
с минимальными изменениями;
со стромально-клеточным компонентом;
с тубулостромальным компонентом;
со стромально-сосудистым компонентом;
смешанная форма пиелонефрита;
пиелонефрит с исходом в сморщивание.
По путям проникновения инфекции:
- гематогенный путь (инфекция проникает в почку из отдаленного очага инфекции - пневмония, сепсис и др.);
- уриногенный путь (нарушение оттока мочи по различным причинам -циститы, аденома простаты, нарушение динамики мочи при вовлечении в процесс мочеточника- пузырно-мочеточниковый рефлюкс у больных мочекаменной болезнью, при нарушении проходимости мочевых путей - стриктуры, опухоли, сдавление каловыми массами при длительных запорах, восходящая инфекция из половых путей, других отделов мочевой системы и т.д.).
4. ДИАГНОСТИКА ПИЕЛОНЕФРИТА
Диагностика инфекций мочевыводящих путей складывается из определения:
общеклинических признаков инфекционного процесса;
- локальных признаков инфекционного процесса;
- изменений в общем анализе крови;
- изменений в общем анализе мочи;
- изменений биохимических, коагулологических показателей крови;
- изменения функциональных показателей;
- рентгенологических локальных изменений;
- изменений ультразвуковой картины;
- изменения при цистоскопии;
- изменений в отделяемом простаты.
В зависимости от заболевания, преморбидного состояния, возраста пациента те или иные диагностические признаки играют ведущую роль. При диагностике следует иметь в виду, что часть признаков может вообще отсутствовать. Ниже приводятся характеристика основных инфекций мочевых путей и диагностические алгоритмы.
4.1. Острый пиелонефрит
Общеклинические симптомы:
- высокая лихорадка;
- озноб и проливные поты;
- артралгии и миалгии;
- головная боль, иногда спутанность сознания;
- тошнота и рвота;
- артериальная гипотония, картина бактериемического шока.
Местные симптомы:
- боль и напряжение мышц в поясничной области;
- напряжение мышц передней брюшной стенки;
- дизурии;
- хлопья, муть в моче;
- полиурия, никтурия;
- положительный симптом поколачивания (Пастернацкого).
Изменения в общем анализе крови:
- лейкоцитоз, сдвиг формулы влево;
- токсическая зернистость лейкоцитов;
- умеренное снижение уровня гемоглобина (в тяжелых случаях);
- повышение СОЭ.
Изменения в анализах мочи:
- олигурия;
- высокий удельный вес мочи (удельный вес может быть снижен, монотонен);
- протеинурия (до 3 г/л);
- лейкоцитурия (пиурия);
- микро- и макрогематурия;
- бактериурия (может быть и без лейкоцитурии);
- гиалиновые и эпителиальные, реже зернистые цилиндры.
Изменения биохимических и коагулологических показателей крови:
- увеличение уровня a(alfa)2- и g(gamma)-глобулинов;
- повышение уровня мочевины и креатинина (не обязательно);
- понижение концентрации общего белка крови (в тяжелых случаях);
- гипергликемия (в тяжелых случаях);
- гипербилирубинемия (в тяжелых случаях);
- гиперфибриногенемия, положительные тесты на продукты паракоагуляции, снижение антитромбина III, фибринолитической активности (признаки ДВС-синдрома);
Ультразвуковые изменения:
- увеличение в объеме пораженной почки, утолщение и уплотнение паренхимы, расширение чашечек и лоханок, иногда видны уплотненные сосочки.
Изменения рентгенологической картины:
- увеличение в объеме пораженной почки на 1,5 см в длину и ширину. Не контрастируются мочевыводящие пути на пораженной стороне. Отсутствует контур поясничной мышцы. В случае спазма сосочковых сфинктеров получается интенсивная тень почки - "симптом белой почки" (внутривенная урография)
- при ретроградной пиелографии -сдавление чашечки и лоханки, ампутация одной или нескольких чашечек.
При подозрении на острую почечную недостаточность НЕЛЬЗЯ ПРОВОДИТЬ ВНУТРИВЕННУЮ УРОГРАФИЮ !!! |
Функциональные изменения при цистоскопии:
- при хромоцистоскопии -замедление либо прекращение выделения индигокармина на пораженной стороне;
4.2. Хронический пиелонефрит
При обострении:
клиническая картина изменения лабораторных и инструментальных показателей аналогична таковой при остром пиелонефрите.
Вне выраженного обострения:
Общеклинические симптомы:
- периодические "беспричинные" подъемы температуры;
- потливость, особенно по ночам;
- изменение цвета лица (субиктеричность, землистый цвет кожи);
- сухость кожи;
- общая слабость, утомляемость, головные боли;
- анорексия;
- тошнота, рвота;
- повышение артериального давления.
Местные симптомы:
- боли, неприятные ощущения в поясничной области;
- полиурия, никтурия;
- дизурии;
- хлопья, муть в моче.
Изменения в общем анализе крови :
- лейкоцитоз со сдвигом влево (не обязательно);
- нормохромная анемия (редко);
- увеличение СОЭ (редко).
Изменения в анализах мочи:
- умеренная лейкоцитурия (чаще нейтрофильная - требуется 3 - 5 анализов мочи для подтверждения этого признака);
- микро -реже макрогематурия;
- бактериурия (иногда изолированная);
- снижение удельного веса мочи;
- снижение осмолярности мочи;
- протеинурия (умеренная);
- могут выявляться гиалиновые, эпителиальные и зернистые цилиндры.
Изменение биохимических и коагулологических показателей крови (в период обострения, вне обострения - изменения отсутствуют или выражены незначительно):
- увеличение a(alfa)2 -и g(gamma)-глобулинов;
- гиперфибриногенемия.
Изменения рентгенологической картины:
- экскреторная урография - снижение тонуса верхних мочевых путей, уплощенность и закругленность углов форниксов, сужение и вытянутость чашечек, позднее -деформация чашечек, сближение их, пиелоренальные рефлюксы, пиелоэктазии, асимметрия размеров почек;
- ретроградная пиелография: картина гипоплазированной почки;
- почечная ангиография (в редких случаях): уменьшается просвет почечной артерии, периферическое кровоснабжение обедняется, облитерируются мелкие сосуды коркового вещества.
Ультразвуковые изменения:
- асимметричные изменения почек;
- расширения и деформация чашечно-лоханочных структур;
- уплотнения сосочков;
- тени в лоханках (песок, мелкие камни, склероз сосочков), неровности контура почек;
- иногда уменьшение толщины паренхмы.
Цистоскопические изменения:
- асимметричное выделение индигокармина при хромоцистоскопии встречается редко и при выраженном обострении, и при развитии почечечной недостаточности.
4.3. Микробиологическое исследование мочи
Во всех случаях необходимо стремиться к установлению этиологии инфекции мочевыводящих путей, поскольку определение микроба-возбудителя дает возможность проведения целенаправленного лечения. Правильность и точность микробиологического анализа мочи во многом зависят от соблюдения техники выполнения исследования.
Бактериологическое исследование мочи ЖЕЛАТЕЛЬНО проводить во всех случаях клинически выраженной инфекции верхних и нижних отделов мочевыводящей системы, а также при бессимптомной бактериурии.
Бактериологическое исследование мочи ОБЯЗАТЕЛЬНО при рецидивирующей или повторной инфекции почек, особенно у больных в стационаре. Микробиологическое исследование мочи следует проводить до назначения антибактериальных препаратов, через 3-4 дня лечения и после окончания курса терапии.
5. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ПРИ ИНФЕКЦИЯХ МОЧЕВЫВОДЯЩИХ ПУТЕЙ
Дифференциальная диагностика при пиелонефрите проводится чаще всего методом исключения других возможных поражений почек при отсутствии ярких клинических признаков. Проведение дифференциальной диагностики зависит от возраста и пола больного. Так, среди женщин молодого и среднего возраста преобладают такие заболевания, как различные уретриты, цистит и пиелонефрит, среди мужчин-уретриты и простатит. Наиболее частыми заболеваниями почек у пожилых являются ангионефросклероз, паранеопластическая нефропатия, поражение почек при сахарном диабете, мочекаменная болезнь, гломерулонефрит, туберкулез, подагрическая нефропатия.
Ниже приводятся характеристика нефропатий, с которыми приходится дифференцировать инфекции мочевыводящих путей, и методы исследования, позволяющие с той или иной степенью вероятности отвергнуть диагноз нефропатии.
5.1. Ангионефросклероз
Это сборное понятие без выделения собственно атеросклеротического поражения сосудов почек на разных уровнях и гипертонического артериолосклероза. Процесс, как правило, течет медленно. Быстрое нарастание почечной недостаточности всегда обусловлено присоединением пиелонефрита.
Клинические признаки ангионефросклероза:
- наличие атеросклероза других локализаций (коронарные и мозговые сосуды);
- пожилой возраст;
- длительное существование артериальной гипертензии;
- непостоянная протеинурия (до 1 г в сутки);
- нет изменения осадка мочи или они приходящи;
- нет признаков хронической почечной недостаточности (как правило).
Методы исследования:
- мониторирование мочевого осадка;
- исследование холестерина, триглицеридов, b(beta)-липопротеидов в крови;
- исследование суточной протеинтурии;
- исследование концентрационной способности почек (удельный вес, осмолярность крови и мочи);
- исследование фильтрационной и реабсорбционной способности почек (проба Реберга);
- ультразвуковое исследование почек;
- внутривенная урография (при необходимости и отсутствии почечной недостаточности).
5.2. Паранеопластическая нефропатия
Паранеопластическая нефропатия возникает при различного рода опухолях, главным образом злокачественных. Морфологически характеризуется мембранозно-пролиферативными изменениями клубочков в почках, что ведет к формированию выраженного нефропатического синдрома. Клинически нефропатия исчезает при ликвидации опухоли.
Клинические признаки паранеопластической нефропатии:
- "идиопатический" нефротический синдром;
- наличие опухоли (доброкачественной, злокачественной);
- похудание;
- анемия.
Методы исследования:
- гемоглобинометрия;
- количество лейкоцитов в крови и лейкоцитарная формула;
- уровень фибриногена;
- протеинурия, осадок мочи;
- поиск опухоли;ентгенография органов грудной клетки, ультразвуковое исследование почек, органов брюшной полости и малого таза, гастроскопия, колоноскопия (ирригоскопия), гинекологическое исследование, компьютерная томография, ангиография сосудов почек и иных органов, биопсия для подтверждения опухолевого процесса.
5.3. Опухоли почки
Опухоли почки встречаются довольно редко (2 - 3% всех опухолей). Доброкачественные опухоли паренхимы почки наблюдаются крайне редко, из них аденомы, фибромы, гемангиомы, папилломы, эндометриомы могут проявляться макрогематурией. Более частыми являются злокачественные опухоли почек.
Клинические признаки:
- более частое поражение у мужчин;
- синдром астении;
- лихорадка (иногда высокая);
- артериальная гипертензия, исчезающая после нефрэктомии;
- боль в поясничной области;
- повышение уровня гемоглобина и эритроцитов (синтез опухолью эритропоэтина);
- гематурия (иногда макрогематурия);
- прощупываемая опухоль;
- варикоцеле.
Методы исследования:
- гемоглобинометрия;
- количество эритроцитов в крови;
- цистоскопия с раздельной катетеризацией мочеточников;
- внутривенная урография (лежа и стоя);
- ангиография;
- радиоизотопное исследование почек (сканирование);
- ультразвуковое исследование;
- компьютерная и ядерно-магнитная томографии.
5.4. Поражение почек при сахарном диабете
Существует три типа нефропатий, связанных с сахарным диабетом:
инфекция мочевыводящих путей (пиелонефрит, цистит), обнаруживаемая почти у всех больных сахарным диабетом;
- диабетический нефроангиосклероз как проявление диабетической микроангиопатии встречается чаще при 1Дом типе сахарном диабете I типа;
· синдром Киммельстиля -Вильсона (нефротический синдром) встречается исключительно при диабете I типа. Он характеризуется массивным диффузным гломерулосклерозом. Развивается нефротический синдром, резистентный к любой терапии (поражение клубочков).
Клинические признаки диабетической нефропатии:
- анамнез сахарного диабета;
- выраженная бактериурия;
- лейкоцитурия;
- артериальная гипертензия;
- длительная селективная протеинурия, коррегирующаяся инсулинотерапией (в дальнейшем селективность протеинурии утрачивается и терапия инсулином эффекта не дает-развивается диабетический нефроангиосклероз);
- нефротический синдром при сахарном диабете I типа;
- быстрое нарастание и прогрессирование почечной недостаточности;
Методы исследования:
- уровень глюкозы в крови;
- сахарный профиль крови;
- консультация окулиста (глазное дно);
- глюкозурия в утренней порции мочи и суточная глюкозурия;
- удельный вес, протеинурия и осадок мочи;
- оценка почечной фильтрации и реабсорбции (проба Реберга);
- микробиологическое исследование мочи;
- ультразвуковое исследование почек;
- внутривенная урография (при необходимости);
- цистоскопия (при необходимости).
5.5. Мочекаменная болезнь
Эта одна из самых частых болезней почек. Камни чаще локализуются в правой почке, иногда могут выполнять всю чашечно-лоханочную систему (коралловидные камни). В 65-75% случаев встречаются камни кальциевые, в 5-15% случаев - смешанные камни (струвиты), в 5%-случаев-цистиновые, белковые, холестериновые. Нередко имеются лишь мелкие образованиея ("песок"), видимые при ультразвуковом исследовании, но способные давать клинику почечной колики. Нефролитиаз сопровождается инфекцией мочевыводящих путей, присоединение пиелонефрита может резко ухудшить течение заболевания.
Клинические признаки нефролитиаза:
- боли в поясничной области (постоянные или почечная колика);
- отхождение конкрементов;
- мутная моча;
- гематурия;
- лейкоцитурия;
- дизурия;
- обтурационная анурия (в том числе-вентильные камни мочевого пузыря);
- при подагре-артрит (коленный, голеностопный), тофусы.
Методы исследования:
- экскреторная урография; ультразвуковое исследование почек;
- компьютерная или ядерно-магнитная томография;
- общий анализ мочи;
- определение рН мочи;
- определение солей в моче;
- определение бикарбонатов в сыворотке;
- уровень мочевой кислоты в крови; исследование функции паращитовидных желез.
5.6. Гломерулонефрит Гломерулонефрит-иммунокомплексное или аутоантительное поражение почечных сосудов с развитием в них тромботических процессов и изменением проницаемости сосудистой стенки гломерул.
Клинические признаки:
- боли в поясничной области;
- отеки, иногда-анасарка;
- эритроцитурия (чаще-микрогематурия), цилиндрурия;
- протеинурия (чаще-незначительная, но может превышать 3,3 г/л);
- нет дизурических явлений;
- всегда симметричное поражение почек;
- патоморфологически-иммунопатология гломерул (биопсия);
- Р анемия, увеличение СОЭ, нормальный уровень лейкоцитов;
- повышение уровня "белков острой фазы" (фибриноген, С-реактивный белок);
- при внутривенной урографии патологии нет;
8-09-2015, 19:51
