Ю.О. Шульпекова, В.Т. Ивашкин
Запор – это синдром, характеризующий нарушение процесса опорожнения кишечника (дефекации): увеличение интервалов между актами дефекации по сравнению с индивидуальной физиологической нормой или систематическое недостаточное опорожнение кишечника [1]. Запором также следует считать затруднение акта дефекации (при сохранении нормальной периодичности стула).
Распространенность запоров среди взрослого населения высокоразвитых стран составляет, в среднем, 10% (до 50% в Англии) [1]. Широкое распространение этого расстройства дало основание отнести запоры к болезням цивилизации. Нормальная периодичность стула – показатель, индивидуальный для каждого человека. Принято считать, что у практически здоровых людей нормальная периодичность стула колеблется от 3 раз в сутки (около 6% обследованных), до 1 раза в 3 дня (5–7% обследованных) [1]. Обычно такие особенности носят наследственный характер. Запоры могут носить характер временных (эпизодических) и длительных (хронических, продолжающихся более 6 месяцев).
Существуют стандартные диагностические критерии хронических запоров:
• натуживание, занимающее не менее 25% времени дефекации;
• плотная (в виде комочков) консистенция кала;
• чувство неполного опорожнения кишечника;
• два и менее акта дефекации в неделю.
Для установления диагноза достаточно зарегистрировать не менее 2 названных признаков в течение последних 3–х месяцев [5]. Задержка стула нередко сопровождается неприятными субъективными ощущениями, такими как вялость, головная боль, бессонница, снижение настроения, снижение аппетита, тошнота, неприятный вкус во рту; дискомфорт, чувство тяжести или переполнения в брюшной полости, вздутие, боли в животе спастического характера. Для значительной части пациентов, страдающих хроническими запорами, характерными чертами психологического облика являются «уход в болезнь», мнительность [1]. В основе развития запора можно выделить 3 основных патогенетических механизма, встречающихся изолированно или в сочетании:
1) повышенное всасывание воды в толстой кишке;
2) замедленный транзит каловых масс по толстой кишке;
3) неспособность пациента произвести актдефекации.
Сопоставление патогенетических механизмов с «функциональными единицами» толстой кишки в ряде случаев позволяет локализовать пораженный отрезок толстой кишки. Так, формирование плотного фрагментированного кала характерно для нарушения пропульсивной перистальтики ободочной кишки, в которой происходит наиболее интенсивное всасывание воды. Отсутствие у больного позывов к дефекации указывает на нарушение чувствительности рецепторного аппарата ано–ректального отрезка, выполняющего функцию накопления и эвакуации каловых масс.
Причиной развития временных запоров обычно служат изменение условий быта и характера пищи, наличие непривычных и некомфортных условий для дефекации (так называемые «запоры путешественников»). Провоцировать временное нарушение стула способен эмоциональный стресс. Кроме того, временные запоры нередко наблюдаются у беременных женщин, в связи с закономерными физиологическими изменениями. В условиях стационара причиной нарушения адекватного опорожнения толстой кишки могут являться длительный постельный режим, прием различных лекарственных препаратов, применение сульфата бария при рентгенологических исследованиях с контрастированием. В некоторых ситуациях, когда натуживание особенно вредно для больного (в остром периоде инфаркта миокарда, раннем периоде после оперативных вмешательств на органах брюшной полости), предупреждение и лечение запоров становится особенно важным.
Временная задержка стула далеко не во всех случаях должна рассматриваться, как признак какого–либо патологического состояния. Однако возникновение запора у пациента среднего или пожилого возраста должно вызывать в первую очередь онкологическую настороженность. Согласно классификации J.E. Lannard–Jones выделяются следующие разновидности хронических запоров:
1) связанные с образом жизни;
2) связанные с воздействием внешних факторов;
3) связанные с эндокринными и метаболическими нарушениями;
4) связанные с неврологическими факторами;
5) связанные с психогенными факторами;
6) связанные с гастроэнтерологическими заболеваниями;
7) связанные с патологиейано–ректальной зоны [5].
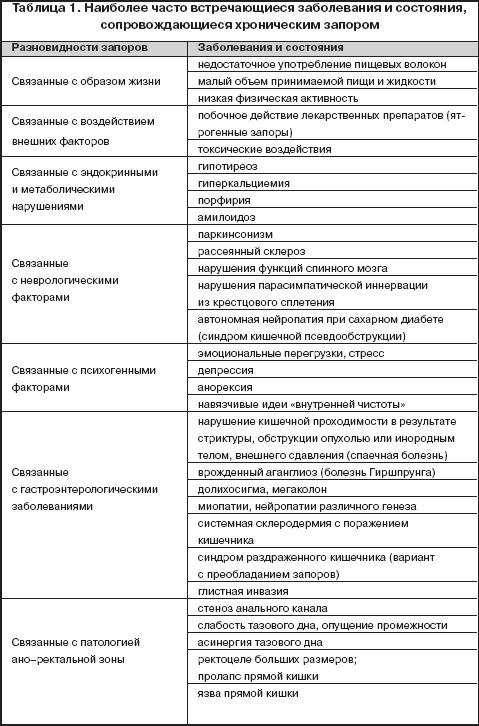
В таблице 1 представлены наиболее часто встречающиеся заболевания и состояния, сопровождающиеся хроническим запором. Питание играет важную роль в регуляции моторной функции кишечника. Длительное употребление механически щадящей, высококалорийной, малообъемной пищи, отсутствие в рационе продуктов, содержащих грубую клетчатку или пищевые волокна способствуют появлению запоров. Существуют продукты, которые обладают закрепляющим действием. Это крепкий кофе и чай, какао, творог, рис, гранаты, груши, айва, вяжущие продукты, шоколад, мучное. Неправильное питание и недостаточная физическая активность являются основной причиной запоров среди населения развитых стран.
Если не принимать во внимание случаи развития запоров, связанные с особенностями образа жизни, то, согласно данным Е.К. Хаммад, Г.А. Григорьевой, среди причин хронического запора в возрастной группе до 20 лет доминируют анатомические особенности толстой кишки; в возрасте 20–40 лет – патология ано–ректальной зоны; после 40 лет – одинаково часто встречаются психогенные, неврогенные, эндокринные, гастроэнтерологические причины запоров и причины, связанные с патологией ано–ректальной зоны [5]. Запор является весьма характерным симптомом таких эндокринных заболеваний, как гипотиреоз, гиперпаратиреоз. Дефицит тиреоидных гормонов и гиперкальциемия сопровождаются гипотонией кишечника. Сроки появления запора у больных сахарным диабетом зависят от тяжести течения заболевания [5].
В последние годы интенсивно изучается патогенез функциональных запоров в рамках синдрома раздраженного кишечника. Нарушение опорожнения толстой кишки при функциональном запоре связано с изменением перистальтической активности стенки кишечника. Запоры носят характер спастических, когда тонус какого–то участка кишки повышен и каловые массы не могут преодолеть это место. Кал приобретает вид «овечьего».
Гипотонические или атонические функциональные запоры связаны с потерей тонуса участка толстой кишки. В этом случае задержка дефекации может достигать 5–7 дней, кал может быть большого объема, неплотный по консистенции. Для диагностики синдрома раздраженного кишечника необходимо тщательное обследование для исключения других возможных причин развития запора. Болезненность дефекации (при тромбозе наружных геморроидальных узлов, анальных трещинах) выступает как дополнительный фактор, предрасполагающий к задержке стула. Многие лекарственные средства вызывают запоры при передозировке или в качестве побочных эффектов. Наркотические анальгетики, антихолинергические средства, некоторые гипотензивные средства тормозят перистальтическую активность кишечника, воздействуя на его нервную регуляцию.
Алюминийсодержащие антациды, препараты железа также вызывают запоры. Системные заболевания, сопровождающиеся поражением сосудов и нервов кишечника (сахарный диабет, склеродермия, миопатии) формируют картину хронической кишечной непроходимости – синдром кишечной псевдообструкции. Обследование больного с синдромом нарушения опорожнения кишечника должно включать тщательный расспрос и осмотр больного, оценку образа жизни, сбор «лекарственного» анамнеза, пальцевое исследование «per rectum», исследование общего и биохимического анализа крови, копрограммы. Полученные данные определяют алгоритм дальнейшего обследования. Выявление симптомов «тревоги» (астенические проявления, лихорадка, похудание, анемия, повышение СОЭ, наличие крови в кале) делают необходимым проведение эндоскопического/рентгенологического исследования кишечника.
Основным принципом лечения запоров должно быть проведение этиотропной терапии, устранение причины, приводящей к нарушению функции опорожнения кишечника. Как было сказано выше, весьма часто единственной причиной нарушения нормальной перистальтической активности кишечника у жителей развитых стран служит недостаток в пище пищевых волокон, а также снижение двигательной активности. В связи с этим первым шагом в лечении запоров должны быть мероприятия, направленные на соблюдение здорового образа жизни.
Основные принципы немедикаментозной коррекции функции кишечника включают в себя:
1) Употребление пищи с высоким содержанием пищевых волокон . Неперевариваемые пищевые волокна способствуют задержке воды, увеличивают объем кала и делают его консистенцию мягкой, что способствует налаживанию перистальтики. Рекомендуется употребление сырых овощей, фруктов, бахчевых культур, морской капусты, косточковых ягод, бананов, кисломолочных продуктов, рассыпчатых каш, хлеба из муки грубого помола, растительного масла. Целесообразно уменьшить потребление продуктов, обладающих крепящим действием (творог, чай, кофе, какао, рис, шоколад, мучное). Медицинская промышленность выпускает пищевые добавки, содержащие природные или синтетические пищевые волокна: пищевые отруби, Psyllium , Metamucil и др.;
2) регулярный прием пищи (особенно важным является прием завтрака);
3) достаточное употребление жидкости (желательно – до 2 л в сутки);
4) придерживаться правила регулярного опорожнения кишечника . Активность толстой кишки нарастает после пробуждения и после еды, так что позывы наблюдаются преимущественно после завтрака. Не следует игнорировать позывы на дефекацию, так как вследствие этого может наблюдаться снижение порога возбудимости рецепторов прямой кишки;
5) ежедневная физическая активность . Она способствует повышению перистальтической активности кишечника.
При отсутствии или недостаточной эффективности этиотропной терапии и немедикаментозных способов восстановления стула прибегают к симптоматической терапии запора. С этой целью используют препараты, повышающие перистальтическую активность кишечника искусственным путем – слабительные средства .
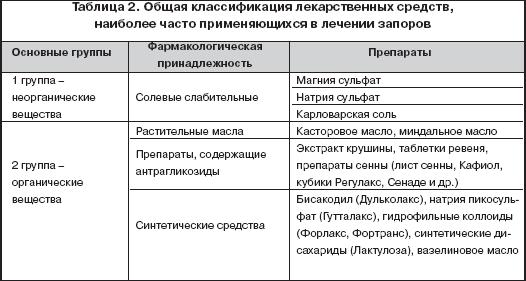
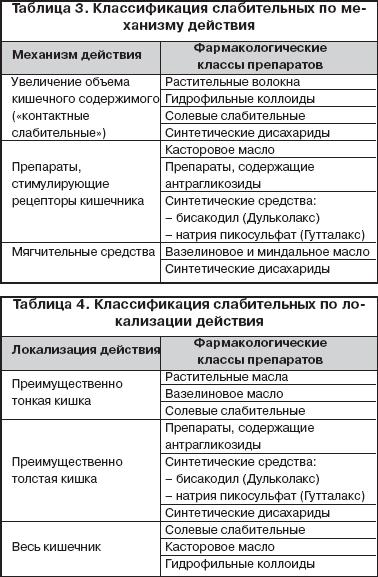
В таблице 2 представлена современная классификация лекарственных препаратов, применяющихся в лечении запоров, предложенная Д.А. Харкевичем (1999 г.) [4]. В основу классификации слабительных могут быть положены механизм и локализация их действия (таблицы 3 и 4) [2,4].
При эпизодически возникающих запорах возможно применение магнийсодержащих препаратов (окиси магния – 3–5 г на ночь, сульфата магния – 2–3 столовые ложки 20–25% раствора на ночь), Гутталакса (10–20 капель на ночь), свечей с глицерином. Кроме того, можно прибегнуть к постановке теплых водных клизм малого объема (250 мл). При длительном (на протяжении 6–12 мес.) приеме слабительных средств может развиваться психологическая зависимость и наряду с этим – феномен привыкания. В этой связи постоянный и ежедневный прием слабительных можно рекомендовать лишь особым группам больных – например, онкологическим, получающим высокие дозы наркотических анальгетиков [2,4].
Передозировка слабительных сопровождается развитием диареи и, как следствие – дегидратацией и электролитными нарушениями (дефицитом калия, магния). Назначение слабительных в комбинации с диуретиками, глюкокортикоидами, сердечными гликозидами требует особой осторожности в связи с высокой опасностью нарушения электролитного обмена [4,7]. Наиболее часто симптомы передозировки наблюдаются при приеме солевых слабительных; применение препаратов этого класса требует индивидуально подобранной дозировки. Прием слабительных противопоказан при острых воспалительных заболеваниях органов брюшной полости, острой кишечной непроходимости, при выраженной дегидратации и наличии повышенной чувствительности к препаратам.
Следует отдельно остановиться на характеристике отрицательных сторон препаратов, содержащих антрагликозиды (препараты ревеня, сенны и крушины), которые особенно широко используются пациентами в порядке самолечения. Растительное происхождение, доступность и удобство в применении служат обманчивыми положительными сторонами данных препаратов. Показано, что при длительном приеме препаратов, содержащих антрагликозиды, их метаболиты накапливаются в слизистой оболочке кишечника, макрофагах собственной пластинки слизистой, нейронах ганглионарных сплетений. При этом развивается атрофия слизистой и мышечного слоя кишечной стенки, нарушение автономной иннервации. Дегенеративные изменения гладкой мускулатуры и нервных сплетений со временем могут привести к тяжелому угнетению перистальтики, вплоть до атонии. Подобные изменения получили название «слабительная толстая кишка». Рентгенологически определяются снижение перистальтической активности, снижение или отсутствие гаустрации, участки спастических сокращений [12]. На основании своих экспериментов Westendorf J. предполагает, что один из механизмов действия слабительных, содержащих антрагликозиды – повышение содержания воды в кале – связан с нарушением целостности слизистой оболочки вследствие цитотоксического влияния метаболитов антрагликозидов.
У части пациентов при длительном приеме этих препаратов обнаруживаются воспалительные изменения кишечника, сходные с язвенным колитом [12]. Кроме того, отмечались осложнения со стороны прокто–анального отдела: наблюдается развитие трещин и лакун анального канала (с частотой 11–25%), рубцовый стеноз заднепроходного отверстия (с частотой 31%), тромбоз и выпадение геморроидальных узлов (с частотой 7–12%) [12]. После, по крайней мере, годичного применения слабительных, содержащих антрагликозиды, у пациентов развивается обратимый феномен псевдомеланоза толстой кишки – черное окрашивание слизистой оболочки, вероятно, обуловленное накоплением метаболитов антрагликозидов в макрофагах собственной пластинки слизистой.
Псевдомеланоз толстой кишки, по всей видимости, не является предраковым состоянием. Однако в исследовании Siegers C.P. et al. показано, что у пациентов, в течение длительного времени принимающих слабительные, содержащие антрагликозиды, риск развития колоректального рака в три раза выше, чем с общей популяции [10]. В то же время само по себе наличие хронического запора не связано с повышенным риском развития злокачественной опухоли толстой кишки [11]. В экспериментах на крысах показано, что метаболиты антрагликозидов – антрахиноны обладают мутагенным потенциалом [12]. Антрахиноны катализируют окислительные реакции, в результате которых образуются радикалы семихинонов и кислорода, повреждающие геном клетки. Метаболиты антрагликозидов – антраноиды – обладают потенциальной гепатотоксичностью [4,12]. Обсуждается возможная роль антрахинонов в развитии дегенеративно–воспалительных изменений в почках [12]. Антрахиноны проникают через плаценту и в грудное молоко.
В настоящее время нельзя принципиально исключить мутагенные/канцерогенные эффекты антрахинонов на организм плода и грудного ребенка. В последнее время все большую популярность в лечении эпизодических и хронических запоров преобретают препараты, стимулирующие нервные окончания в слизистой оболочке толстой кишки, что сопровождается повышением перистальтической активности. Представителем этой группы является Гутталакс (натрия пикосульфат) немецкой фармацевтической компании «Берингер Ингельхайм». Этот препарат является «пролекарством». Натрия пикосульфат превращается в активную форму дифенола в просвете толстой кишки под действием бактериальных ферментов – сульфатаз. Механизмом действия Гутталаксаявляется стимуляция рецепторов слизистой оболочки толстой кишки, что сопровождается повышением перистальтической активности. Гутталакс практически не всасывается из желудочно–кишечного тракта и не подвергается метаболизму в печени. Слабительный эффект, как правило, развивается спустя 6–12 ч после приема препарата. Гутталакс выпускается в форме раствора (7,5 мг/мл) в пластиковых флаконах–капельницах, что позволяет пациенту точно подбирать необходимое количество раствора (исходя из индивидуальной реакции на слабительные) и избегать передозировки. Обычная доза для взрослых и детей старше 10 лет составляет 10–20 капель (при стойких и тяжелых запорах – до 30 капель); для детей 4–10 лет – 5–10 капель. Препарат целесообразно принимать на ночь. Мягкое действие Гутталакса обеспечивает к утру ожидаемый эффект. Следует также учитывать, что при назначении антибиотиков послабляющий эффект Гутталакса может снижаться.
Наиболее типичными ситуациями, в которых оптимально использование данного препарата – запоры у больных, находящихся на постельном режиме, временные запоры, связанные с изменением характера пищи, эмоциональным стрессом и некомфортными условиями для дефекации («запоры путешественников»), болезненная дефекация вследствие патологических процессов в области заднего прохода (трещины, геморрой). Гутталакс эффективен в устранении запоров у онкологических больных, получающих большие дозы опиоидов (применяется в дозе 2,5–15 мг/сут) [11]. В отчетах о клинических испытаниях препарата (в том числе плацебо–контролируемых) сообщается о его хорошей переносимости во всех возрастных группах; побочные эффекты наблюдались редко – не более чем у 10% больных и заключались в появлении легкого метеоризма или болей в животе непосредственно перед дефекацией [4,6,7,9,11]. Привыкания к препарату не наблюдалось. Гутталакс, при необходимости после консультации с акушером–гинекологом, можно назначать беременным женщинам (эффективен в дозе 2–10 мг/сут). В результате исследования (128 пациентов) у беременных с функциональными запорами достоверно преобладали хронические воспалительные заболевания генитального тракта по сравнениюс беременными с гестационными запорами и беременными без запоров. Назначение слабительного Гутталакс приводило к нормализации содержания кишечной и генитальной микрофлоры, а также проницаемости кишечника и снижению развития различных осложнений во время беременности, родов и послеродового периода [13]. У Гутталакса не выявлено отрицательного влияния на плод и влияния на сократительную активность матки [7]. Препарат не проникает в грудное молоко, однако при необходимости его применения в период лактации кормление грудью следует прекратить [4]. Успешное лечение запоров заключается в установлении причин возникновения и правильном выборе программы лечения. Своевременное лечение запоров является надежной профилактикой патологии вышерасположенных отделов желудочно–кишечного тракта и других систем орагнизма.
Список литературы
1. Гребенев А.Л., Мягкова Л.П. Болезни кишечника (современные достижения в диагностике и терапии). – М.: Медицина, 1994 – 400 с.
2. Кукес В.Г., ред. Клиническая фармакология. – М., Изд–во Московской медицинской академии, 1991 г. – 444 с.
3. Рабдиль О.С. Фармакология в гастроэнтерологии. – М.: Медицина, 1991 г. – 416 с.
4. Фисенко В.П. Фармакология Гутталакса. // Врач, 2000 г. – № 6. – с. 30.
5. Хаммад Е.В., Григорьева Г.А. Анализ причин хронических запоров, результаты лечения.// Российский журнал гастроэнетрологии, гепатологии, колопроктологии, 2000г. – Том Х. – № 4. – с.84–87.
6. Bianchi P; Pezuolli G. Clin Gen Surg & Surg Ther, Univ. Modena, Modena. Doc. No U665–0146. 1965 (Отчетоклиническомиспытании).
7. Ciula U; Zodoli C; Rognoni V. Fatebenesorelle–Ciceri Agnesi, Milan. Doc. No U665–0147. 1965 (Отчет о клиническом испытании).
8. Damjanov I., Linder J., ed. Anderson’s pathology. Tenth Edition. – USA: Mosby, 1996. – 2905 p.
9. Lasfargues G. Clinical report on DA 1773. Drops from the Laboratories Boehringer Ingelheim. 1976.09.20.
10. Siegers CP, von Hertzberg–Lottin E, Otte M, Schneider B. Anthranoid laxative abuse—a risk for colorectal cancer? // Gut, 1993. – V. 34. – N 8. – p.1099–101.
11. Stewart. Study No CT588 Doc. No U94–0226. 1994.
12. Westendorf J. Pharmakologische und toxikologische Beewertuing von Anthranoiden//J.Pharm.Ztgp.8–14.
13. Халиф И.Л., Подзолкова Н.М., Конович Е.А., Назарова С.В., Гвасалия А.Г.. Влияние запора у беременных на состояние кишечной и генитальной микрофлоры и проницаемость кишечника // Российские медицинские вести 2004 г., №1, с. 43–47
8-09-2015, 20:19
