МИНИСТЕРРСТВО ЗДРАВООХРАНЕНИ РЕСПУБЛИКИ БЕЛАРУСЬ
Учреждение образования
ГОМЕЛЬСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
Медико-дигностический факультет
Кафедра инфекционных болезней
Изменения показателей свёртывания крови при циррозах печени различной этиологии
Исполнитель
Студент группы Д-501
Ивашкевич Михаил Русланович
Научный руководитель
к.м.н., доцент Мицура Виктор Михайлович
Гомель 2010г.
СОДЕРЖАНИЕ
ВВЕДЕНИЕ
1. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ЦИРРОЗОВ ПЕЧЕНИ
2. КЛАССИФИКАЦИИ ЦИРРОЗОВ ПЕЧЕНИ
2.1 Морфологическое определение цирроза печени
3. НАРУШЕНИЯ ГЕМОСТАЗА ПРИ ЦИРРОЗЕ
3.1 Понятие о гемостазе
3.2 Изменения показателей свёртывания при циррозе
3.3 Плазменные факторы свёртывания крови
4. ЭТИОЛОГИЧЕСКИЕ ВАРИАНТЫ ЦИРРОЗА ПЕЧЕНИ
ЗАКЛЮЧЕНИЕ
Список использованных источников
ВВЕДЕНИЕ
Цирроз печени – хроническое полиэтиологическое прогрессирующее заболевание, протекающее с поражением паренхиматозной и интерстициальной ткани органа с некрозом и дистрофией печеночных клеток, узловой регенерацией и диффузным разрастанием соединительной ткани, нарушением архитектоники органа и развитием той или иной степени недостаточности функции печени.
В настоящее время в мире заболеваемость циррозом печени составляет около 20-40 больных на 100 тыс. населения, и этот показатель неуклонно растет.
Ежегодно в США от хронических заболеваний печени, в том числе и от цирроза, погибают 350 тыс. человек. Среди причин смерти в этой стране цирроз печени находится на 9-м месте, составляя в структуре смертности 1,2%. В большинстве случаев это люди в возрасте 50-60 лет.
Среди причин хронических диффузных заболеваний печени и развивающегося на их фоне цирроза, на первом месте - злоупотребление алкоголем (35,5 - 40,9% случаев), на втором - вирус гепатита С (19,1- 25,1% случаев).
Частота развития цирроза печени в целом у мужчин выше, чем у женщин: (1,5-3):1. Различия определяются этиологией заболевания. Алкогольный цирроз печени чаще возникает у мужчин; первичный билиарный цирроз - у женщин.
Показатели смертности от цирроза печени: 49:100 000 мужчин в возрасте 65-74 лет; 26,7:100 000 женщин в возрасте 75-84 лет. В структуре смертности от цирроза печени доля алкогольного цирроза составляет 42,8-63,4% случаев; цирроза, развившегося вследствие хронического гепатита С, - 8,6-11,8%.
Одним из наиболее часто встречающихся осложнений при циррозе печени является кровотечение из варикозно-расширенных вен. Это обусловлено как недостаточностью свёртывающей системы крови вследствие поражения гепатоцитов и снижения их синтетической функции, так и синдромом портальной гипертензии.
1. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ ЦИРРОЗОВ ПЕЧЕНИ
Наиболее частыми причинами развития цирроза печени признаются хроническая интоксикация алкоголем (по разным данным, от 40–50% до 70–80%) и вирусные гепатиты В, С и D (30–40%). Важнейшие этапы в возникновении алкогольного цирроза печени – острый алкогольный гепатит и жировая дистрофия печени с фиброзом и мезенхимальной реакцией. Особенно тяжелым течением отличаются алкогольно–вирусные ЦП с быстропрогрессирующей динамикой заболевания. Они же наиболее часто трансформируются в гепатоцеллюлярную карциному. Существенно реже в развитии цирроза печени играют роль болезни желчных путей (внутри– и внепеченочных), застойная недостаточность сердца, различные химические и лекарственные интоксикации. Редкие формы цирроза печени связаны с генетическими факторами, приводящими к нарушению обмена веществ (гемохроматоз, гепатолентикулярная дегенерация, недостаточность a1–трипсина), и окклюзионными процессами в системе воротной вены (флебопортальный цирроз). Неясной остается причина первичного билиарного цирроза печени. Приблизительно у 10–35% больных этиологию цирроза установить не удается. Такие наблюдения относят к криптогенным циррозам, причины которых пока неизвестны. Причины цирроза печени представлены в таблице 1.

Формирование цирроза печени происходит в течение многих месяцев или лет. За это время меняется генный аппарат гепатоцитов и создаются поколения патологически измененных клеток. Этот процесс в печени можно охарактеризовать, как иммуновоспалительный. Важнейший фактор в генезе алкогольного цирроза печени – повреждение (некроз) гепатоци тов, обусловленный прямым токсическим действием алкоголя, а также аутоиммунными процессами. Сенсибилизация иммуноцитов к собственным тканям организма – важный фактор патогенеза и при циррозе, развивающемся у больных вирусными гепатитами В, С и D. Основной мишенью аутоиммунной реакции представляется здесь печеночный липопротеид. Доминирующий фактор патогенеза застойного цирроза печени некроз гепатоцитов, связанный с гипоксией и венозным застоем.
Дальнейший этап развития патологического процесса: портальная гипертензия – повышение давления в системе портальной вены, обусловленное обструкцией внутри– или внепеченочных портальных сосудов. Портальная гипертензия, в свою очередь, приводит к появлению портокавального шунтирования крови, спленомегалии и асцита. Со спленомегалией связаны тромбоцитопения (усиленное депонирование кровяных пластинок в селезенке), лейкопения, анемия (повышенный гемолиз эритроцитов).
Асцит приводит к ограничению подвижности диафрагмы (риск легочных ателектазов, пневмоний), гастроэзофагальному рефлюксу с пептическими эрозиями, язвами и кровотечениями из варикозно–расширенных вен пищевода, брюшным грыжам, бактериальному перитониту, гепаторенальному синдрому.
У больных циррозом печени часто наблюдаются гепатогенные энцефалопатии.
Ведущее место в происхождении первичного билиарного цирроза печени принадлежит генетическим нарушениям иммунорегуляции. К начальным изменениям относят деструкцию билиарного эпителия с последующим некрозом сегментов канальцев и в более позднюю стадию болезни – их пролиферацию, что сопровождается нарушениями экскреции желчи, эпителий инфильтрирован лимфоцитами, плазматическими клетками, макрофагами. В эволюции болезни прослеживаются 4 стадии: хронического негнойного деструктивного холангита, дуктулярной пролиферации с деструкцией желчных канальцев, рубцевания с уменьшением желчных канальцев и развития крупноузлового цирроза и холестазом.
2. КЛАССИФИКАЦИИ ЦИРРОЗОВ ПЕЧЕНИ
В настоящее время согласно МКБ 10-го пересмотра выделяют следующие виды циррозов печени:
К 70 Алкогольная болезнь печени
К 70.2. Алкогольный фиброз и склероз печени
К 70.3. Алкогольный цирроз печени
К 70.4. Алкогольная печеночная недостаточность
К 71. Токсические повреждения печени
К 71.7. Токсическое повреждение печени с фиброзом и циррозом печени
К 72. Печеночная недостаточность
К 72.0. Острая или подострая печеночная недостаточность
К 72.1. Хроническая печеночная недостаточность
К 72.9. Печеночная недостаточность неуточненная
К 74. Фиброз и цирроз печени (исключая: алкогольный фиброз печени, кардиальный склероз печени, алкогольный и врожденный цирроз печени)
К 74.0. Фиброз печени
К 74.1. Склероз печени
К 74.2. Фиброз печени со склерозом
К 74.3. Первичный билиарный цирроз
К 74.4. Вторичный билиарный цирроз
К 74.5. Билиарный цирроз, неуточненный
К 74.6. Другой и неуточненный цирроз печени
К 76.6. Портальная гипертензия
Всемирная ассоциация гепатологов (Акапулько, 1974) и ВОЗ (1978) рекомендовали простую морфологическую классификацию циррозов печени, основанную на минимуме критериев, согласно которой различают:
– мелкоузловую, или мелконодулярную (диаметр узлов от 1 до 3 мм);
– крупноузловую, или макронодулярную (диаметр узлов более 3 мм);
– неполную септальную;
– смешанную (при которой наблюдаются различные размеры узлов) формы.
В соответствии с последней классификацией (Лос–Анджелес, 1994) циррозы различают по этиологии, степени активности, определяемой биохимическими тестами (активность АЛТ), морфологическими изменениями печени.
В зависимости от этиологии различают цирроз печени: вирусный, алкогольный, лекарственный, вторичный билиарный, врожденный (гепатолентикулярная дегенерация, гемохроматоз, дефицит a1–трипсина, тирозиноз, галактоземия, гликогеноз), застойный (недостаточность кровообращения), болезнь и синдром Бадда–Киари, обменно–алиментарный (наложение обходного тонкокишечного анастомоза, ожирение, тяжелые формы сахарного диабета) и цирроз печени неясной этиологии (криптогенный, первичный билиарный, индийский детский).
Признается целесообразным разделять цирроз печени в зависимости от выраженности печеночно–клеточной недостаточности (компенсированный, субкомпенсированный, декомпенсированный), степени портальной гипертензии и активности процесса. В зависимости от активности процесса, под которой подразумевают выраженность воспалительных реакций, все циррозы делятся на активные и неактивные.
2.1 Морфологическое определение цирроза печени
Морфологическое определение цирроза печени следует представлять как терминальную стадию эволюции обширных воспалительно-некротических и дегенеративно-некротических процессов паренхимы или желчевыводящей системы печени, проявляющихся регенераторной и фибротической перестройкой паренхимы и сосудистой системы органа.
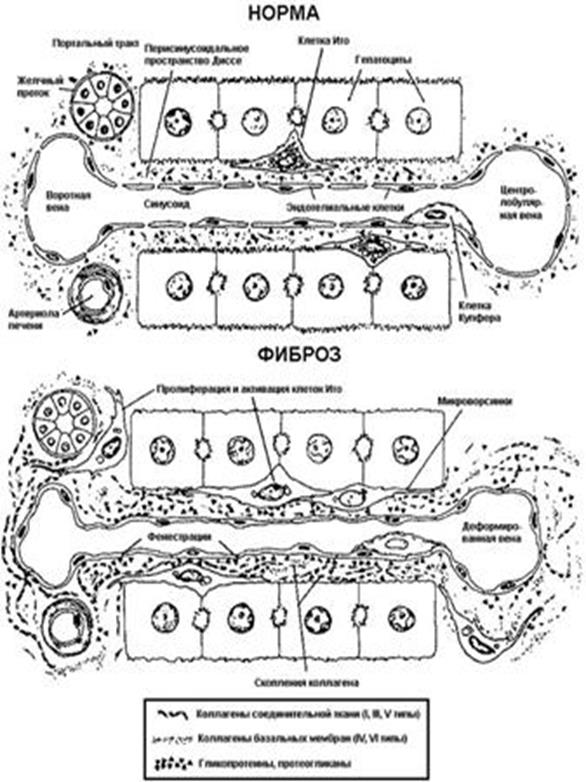
Рисунок 1
3. НАРУШЕНИЯ ГЕМОСТАЗА ПРИ ЦИРРОЗЕ
3.1 Понятие о гемостазе
Термином гемостаз обозначается каскад реакций, обеспечивающих прекращение кровотечения в случаях повреждения тканей и стенки сосудов. В организме здорового человека Кровь способна выполнять свои многочисленные жизненно важные функции при условии сохранения жидкого состояния и непрерывной циркуляции. Жидкое состояние крови поддерживается в результате баланса систем свертывания, противосвертывания и фибринолиза. В норме клетки крови и эндотелий сосудистой стенки имеют отрицательный поверхностный заряд и между собой не взаимодействуют. Непрерывное движение крови препятствует факторам свертывания достигать критического повышения концентрации и образовывать кровяные сгустки в отдаленных от места повреждения участках сосудистой системы. Образовавшиеся в сосудистом русле микроагрегатов клеток крови и микросгустки разрушаются ферментами системы фибринолиза. Внутрисосудистому свертыванию крови так же препятствует эндотелий сосудов, который предотвращает активацию ХII фактора - (ффактора Хагемана) и агрегацию тромбоцитов. На поверхности эндотелия сосудистой стенки находится слой растворимого фибрина, который адсорбирует факторы свертывания.
Внутрисосудистому свертыванию крови препятствует эндотелий сосудов, который предотвращает активацию фактора Хагемана и агрегацию тромбоцитов. Эндотелий сосудистой стенки содержит слой растворимого фибрина, который адсорбирует факторы свертывания. Форменные элементы крови и эндотелий имеют поверхностные отрицательные заряды, что противостоит их взаимодействию. Активируют процесс свертывания крови эмоционально-болевой стресс, внутрисосудистое разрушение форменных элементов крови, разрушение эндотелия сосудов и более обширные повреждения кровеносных сосудов и тканей.
3.2 Изменения показателей свёртывания при циррозе
Печень играет первостепенную роль в синтезе большинства идентифицированных факторов коагуляции и многих ингибиторов активации каскада коагуляции. В печени синтезируется витамин К-зависимый комплекс факторов свертывания (II, VII, IX, X), лабильный фактор V, фактор VIII, контактные факторы XI и XII, фибриноген и фибринстабилизирующий фактор XIII. Период полураспада этих субстанций очень короткий, поэтому при остром некрозе гепатоцитов может очень быстро происходить снижение их уровня. При циррозе имеются множественные дефекты в системе гемостаза, конечным результатом paзвития которых является гипокоагуляция.
Таблица 2 Нарушения гемостаза у больных циррозом печени
Уменьшение синтеза факторов свертывания
Нарушение функции печени
Недостаточность/нарушение всасывания витамина К
Снижение синтеза ингибиторов свертывания
Образование аномальных/неполноценных белков
Повышение фибринолитической активности
Уменьшение синтеза нормальных ингибиторов фибринолиза
Синтез аномальных факторов свертывания, часть которых обладает антикоагулянтной активностью
Уменьшение выведения активаторов фибринолиза
Увеличение фибринолитической активности Диссеминированное внутрисосудистое свертывание
Многофакторное, в том числе эндотоксемия
Нарушение тромбоцитарного звена гемостаза
Тромбоцитопения
Нарушение функции тромбоцитов
У больных циррозом печени могут наблюдаться различные варианты нарушения гемостаза, они имеют важное клиническое значение, а их выраженность зависит от состояния компенсации заболевания. При циррозе имеется абсолютный дефицит прокоагулянтов, результатом чего является удлинение протромбинового времени. Вместе с тем, при компенсированном циррозе их уровень может быть нормальным или сниженным. Отмечается параллелизм между снижением функции печени и величиной протромбинового индекса - при умеренной и тяжелой печеночной недостаточности он составляет 50-70% от нормы. Особенно быстро уровень коагулянтов снижается при остром некрозе гепатоцитов. Поэтому протромбиновый индекс является чувствительным показателем функционального состояния печени. Протромбиновый индекс и содержание альбумина изменяются синхронно. Цирроз печени может сопровождаться образованием структурно и функционально неполноценных факторов свертывания, особенно это касается фибриногена. При циррозе наблюдается снижение ингибиторов коагуляции - антитромбина III, белков С и S, кофактора II гепатоцитов, уровень которых также коррелирует с функцией печени. Фибринолитическая активность также изменяется - параллельно с выраженностью геморрагических проявлений. Протромбиновое время отражает скорость превращения протромбина в тромбин, который необходим для полимеризации фибриногена в фибрин. Протромбиновое врем связано факторами I, II, V, VII, X, с уровнями фибриногена и протромбина. При их дефиците оно увеличивается.
Уровень факторов свертывания снижается также при дефиците витамина К. Наиболее частые причины дефицита - внепеченочный или внутрипеченочный холестаз, прием холестирамина, мальабсорбция, прием антибиотиков. Гепатоцеллюлярная недостаточность без вышеупомянутых причин не является причиной дефицита витамина К. Нарушение гемостатического баланса может не выявляться рутинными тестами. Наиболее чувствительный тест - исследование протромбинового времени до и после внутримышечного введения 10 мг витамина К.
Для синтеза факторов II, VII, IX, X печени требуется присутствие витамина К. Таким образом, увеличение протромбинового времени может наблюдаться при нарушении функции печени, дефиците витамина К, приеме антагонистов витамина К, врожденном дефиците факторов свертывания, повышенной их утилизации. Гиповитаминоз К и массивные паренхиматозные поражения печени можно дифференцировать, используя внутримышечное введение витамина К. Если протромбиновое время нормализуется или уменьшается на 30% через 1 сутки после одной внутримышечной инъекции витамина К, делается вывод, что синтетическая функция печени не нарушена, а увеличение протромбинового времени связано с гиповитаминозом К. Гиповитаминоз К может развиваться вторично при длительных обструктивных желтухах со стеатореей и дисбактериозе кишечника на фоне антибиотикотерапии. Напротив, отсутствие ответа на парентеральное введение витамина К больным с увеличенным протромбиновым временем свидетельствует о паренхиматозном поражений печени. Если гипоальбуминемия отражает хронизацию печеночной дисфункции, то увеличение протромбинового времени может служить маркером тяжести острой дисфункции печени. Например, при вирусном гепатите увеличение протромбинового времени на 5-6 с говорит о возможности молниеносного некроза печеночной ткани. Его выявление при острой дисфункции печени по протромбиновому времени возможно благодаря короткому периоду полураспада фактора VII.
3.3 Плазменные факторы свёртывания крови
I. Фибриноген. Глобулярный белок синтезируется в печени. Под влиянием тромбина превращается в фибрин. Агрегирует тромбоциты. Образует фибрилярную сеть кровяного сгустка. Стимулирует регенерацию тканей.
II. Протромбин. Гликопротеид. Под влиянием протромбиназы превращает в тромбин, обладающий протеолитической активностью по отношению фибриногена.
III. Тромбопластин. Состоит из белка апопротеина III и фосфолипидов. Входит в состав мембран клеток крови и тканей. Является матрицей, на которой протекают реакции образования протромбиназы.
IV. Ионы Са2+ . Участвует в образовании комплексов, которые входят в состав протромбиназы. Стимулируют ретракцию сгустка, агрегацию тромбоцитов, связывают гепарин, ингибируют фибринолиз.
V. Проакцелярин. Белок, необходим для образования тромбина. Связывает Ха-фактор с тромбином.
VI. Исключен.
VII. Проконвертин. Гликопротеид. Необходим для образования протромбиназы.
VIII. Антигемофильный глобулин А (АТГ) образует комплексную молекулу с фактором Виллебранта. При его отсутствии развивается гемофилия А.
FW. Образуется эндотелием сосудов, необходим для адгезии тромбоцитов и стабилизации VIII фактора.
IX. Кристмас-фактор. Антигемофильный глобулин В. Гликопротеид. Активирует Х фактор. При его отсутствии развивается гемофилия В.
Х. фактор Стюарта-Прауэра. Гликопротеид. Ха является протромбиназой. Активируется факторами VIIа и IХа. Переводит протромбин в тромбин.
XI. Плазменный предшественник тромбопластина. Гликопротеид. Активируется фактором XIIа, капликреином, высокомолекулярным кининогеном (ВМК).
XII. Фактор Хагемана. Белок. Образуется эндотелием, лейкоцитами, макрофагами. Активируется при контакте с чужеродной поверхностью, адреналином, калликреином. Запускает процесс образования протромбиназы, активирует фибринолиз, активирует XI фактор.
XIII. Фибринстабилизирующий фактор (ФСФ), фибриназа. Синтезируется фибробластами, мегакариоцитами. Стабилизирует фибрин, активирует регенерацию.
Фактор Флетчера. Активирует XII фактор, плазминоген.
Фактор Фитцджеральда, высокомолекулярный кининоген. Образуется в тканях, активируется капликреином. Активирует факторы XII , XI, фибринолиз.
4. ЭТИОЛОГИЧЕСКИЕ ВАРИАНТЫ ЦИРРОЗА ПЕЧЕНИ
Вирусный цирроз печени в большинстве случаев макронодулярный. Выделяют два варианта вирусного цирроза: ранний, развивающийся в течение первого года после острого гепатита (чаще гепатита Д, который протекает с желтухой и выраженным синдромом цитолиза или холестаза), и поздний, развивающийся после длительного латентного периода (5–15 лет).
Клиническая картина напоминает острую фазу вирусного гепатита: желтуха, лихорадка с ознобами, астеновегетативный и диспепсический синдромы. Желтуха умеренная, но стойкая, гипербилирубинемия сохраняется постоянно, несмотря на проводимую терапию. Форма цирроза с холестазом сопровождается интенсивной желтухой, упорным зудом, высокими показателями щелочной фосфатазы. Периферические брюшные коллатерали не успевают развиться, телеангиоэктазии отсутствуют. Гепатомегалия сочетается со спленомегалией. Маркером D–инфекции является обнаружение антидельта–антител классов IgM и IgG. Поздняя (более частая) форма вирусного цирроза возникает постепенно, медленно в исходе хронического вирусного гепатита В и С. У больных появляется анорексия, тяжесть в правом подреберье, метеоризм, боли в мышцах и суставах, носовые кровотечения, дефицит массы тела, гипотрофия мышц, сухость кожи. Развиваются гепатомегалия, спленомегалия с гиперспленизмом, иктеричность кожи, склер, сосудистые «звездочки» и пальмарная эритема, портальная гипертензия и энцефалопатия. Функциональная недостаточность печени появляется рано и совпадает с периодами обострения болезни. В стадии сформировавшегося цирроза наблюдаются расширенные вены пищевода и геморрагии. Асцит присоединяется на поздних стадиях заболевания.
Алкогольный цирроз печени развивается приблизительно у 10% злоупотребляющих алкогольными напитками лиц в сроки от 5 до 20 лет. Чаще заболевают мужчины.
В развернутой стадии преобладают диспептические жалобы – потеря аппетита, рвота, поносы. Диспептический синдром обусловлен сопутствующим гастритом и алкогольным панкреатитом. Значительно раньше, чем при вирусном циррозе, выявляются признаки дистрофии и авитаминоза. Системное воздействие хронической алкогольной интоксикации приводят к полиневритам, миопатии, атрофии мышц, контрактуре Дипюитрена, увеличению околоушных желез, выпадению волос и атрофии яичек. Кроме того, алкоголизм вызывает поражение почек, сердца, умеренную артериальную гипертонию.
Вторичный билиарный цирроз печени развивается вследствие длительного нарушения оттока желчи на уровне крупных внутри– и внепеченочных желчных протоков: при обструкции желчных ходов камнем, послеоперационным рубцом, доброкачественными опухолями, наблюдается также при первичном склерозирующем холангите, кистах холедоха, лимфогрануломатозе. Основные патогенетические звенья: первоначальный холестаз, перилобулярный фиброз, цирроз. В связи с механической обструкцией желчевыводящих путей возникает желчная гипертензия и отмечается поступление компонентов желчи в перидуктальные пространства. Ликвидация холестаза способствует обратному развитию процесса. Билиарному циррозу присущи болевой синдром, лихорадка, озноб, лейкоцитоз, гепатомегалия, спленомегалия, синдром холестаза – зуд кожи, выраженная желтуха, гипербилирубинемия, повышенный уровень холестерина, желчной фосфатазы, желчных кислот.
Первичный билиарный цирроз печени. Этиология в большинстве случаев неизвестна.
Распространенность составляет 23–50 человек на 1 млн. взрослого населения, среди всех циррозов печени составляет 6–12%. Заболевают в основном женщины в период менопаузы.
Это исподволь начинающееся прогрессирующее заболевание печени характеризуется гранулематозным негнойным деструктивным холангитом с развитием фиброза, цирроза. Первым признаком болезни бывает зуд, который обусловлен повышенным содержанием в крови желчных кислот. Желтуха появляется спустя несколько лет после начала зуда. Характерны пигментации кожи, ксантомы, ксантелазмы, расчесы. Печень увеличена умеренно, спленомегалия определяется в более поздние стадии болезни. При длительной желтухе выявляется системный остеопороз: изменения в костях таза, черепа, позвоночнике, ребрах. Признаки портальной гипертензии (варикозное расширение вен пищевода и др.) появляются позднее, чем при распространенных формах цирроза печени. Из биохимических тестов наибольшее диагностическое значение имеет высокий уровень IgM и щелочной фосфатазы в сыворотке крови, гиперхолестеринемия, гипертриглицеридемия. В 90% случаев отмечаются антитела к митохондриям.
ЗАКЛЮЧЕНИЕ
В экономически развитых странах цирроз печени входит в число шести
8-09-2015, 23:28
