ВЕТРЯНАЯ ОСПА ( VARICELLA )
Ветряная оспа - острое инфекционное заболевание, вызываемое вирусом из семейства herpesviridae, характеризующееся умеренной лихорадкой и появлением на коже, слизистых оболочках мелких пузырьков с прозрачным содержимым.
Этиология.
Элементарные тельца вируса в содержимом везикулезных высыпаний обнаружил H.Aragao (1911). Вирус ветряной оспы впервые культивирован на культуре ткани в 1953 г. Т. Н. Weller. Он представляет собой сферическую частицу диаметром 150-200 нм, содержащую ДНК; по свойствам близок к вирусу простого герпеса и неотличим от возбудителя опоясывающего герпеса, вследствие чего, по современной таксономии и классификации, он обозначен как вирус ветряной оспы - зостер или сокращенно (V-Z).
Ответ на вопрос, почему один и тот же вирус вызывает столь разные по клиническим проявлениям заболевания, кроется в понимании особенностей специфического иммунитета при этих заболеваниях. Принято считать, что ветряная оспа - это проявление первичной инфекции в восприимчивом к вирусу организме, тогда как опоясывающий герпес представляет собой реактивацию патогенной инфекции в иммунном организме.
Вирус малоустойчив во внешней среде и не патогенен для животных. Хорошо культивируется в перевиваемых культурах клеток человека и обезьян. Поражает ядра клеток, при этом формируются эозинофильные внутриядерные включения. Может вызывать образование гигантских многоядерных клеток.
Эпидемиология.
Ветряная оспа относится к числу наиболее распространенных заболеваний в детском возрасте. Практически все население переболевает ею в возрасте до 10-14 лет. Единственным источником является больной человек. Больной опасен за сутки до появления первых высыпаний и в течение 3-4 дней после появления последних пузырьков. Особенно заразен больной в момент начала высыпаний. Источником заражения могут быть и больные опоясывающим герпесом. Возбудитель содержится в содержимом пузырьков, но не обнаруживается в корочках.
Передача инфекции осуществляется воздушно-капельным, реже - контактным, путем, при этом возможно заражение на большие расстояния. Вирус легко распространяется с током воздуха по вентиляционной системе, лестничным клеткам с этажа на этаж. Доказана трансплацентарная передача вируса от матери плоду.
Восприимчивость к ветряной оспе исключительно высокая. Болеют преимущественно дети дошкольного возраста. Дети первых 2-3 месяцев жизни болеют ветряной оспой редко. Однако при отсутствии иммунитета у матери могут заболеть и новорожденные дети. Наибольшая заболеваемость регистрируется в холодное время года - осенью и зимой. Летом заболеваемость резко снижается. В больших городах заболеваемость ветряной оспой характеризуется эпидемическими подъемами, однако эпидемические вспышки ограничиваются преимущественно организованными детскими коллективами.
После перенесенной инфекции остается прочный иммунитет. Повторные заболевания встречаются редко, не чаще чем в 3% случаев.
Патогенез.
Входные ворота инфекции - слизистая оболочка верхних дыхательных путей. Здесь начинается первичное размножение вируса. По лимфатическим путям он попадает в кровь. Током крови вирус заносится и фиксируется в эпителиальных клетках кожи и слизистых оболочках, образуя пузырьки, наполненные серозным содержимым, в котором находится вирус в высокой концентрации. Кроме того, вирус ветряной оспы обладает тропизмом к нервной ткани, при этом могут поражаться межпозвоночные ганглии, кора головного мозга, подкорковая область и особенно кора мозжечка. В очень редких случаях возможно поражение висцеральных органов и, прежде всего, печени, легких, желудочно-кишечного тракта.
Патоморфология.
Основные морфологические изменения отмечаются в коже и слизистых оболочках. Формирование ветряночного пузырька начинается с поражения клеток шиловидного слоя эпидермиса. Пораженные клетки гиперплазируются, в них образуются внутриядерные и внутрицитоплазматические оксифильные включения, затем клетки подвергаются баллонной дистрофии, вплоть до полного некроза. В очагах наибольшего поражения происходит накопление межтканевой жидкости, что ведет к образованию типичных пузырьков. Дерма при этом отечна, с умеренной лимфомоноцитарной инфильтрацией. Обратное развитие пузырьков начинается с резорбции экссудата, при этом крыша пузырьков западает и образуется коричневая корочка. При генерализованных формах везикулезные высыпания в виде эрозий и язвочек могут обнаруживаться на слизистых оболочках желудочно-кишечного тракта, трахеи, мочевого пузыря, почечных лоханок, уретры и др. Во внутренних органах, преимущественно в печени, почках, легких и ЦНС, выявляются мелкие очаги некроза с кровоизлияниями по периферии. Генерализованные формы ветряной оспы встречаются исключительно редко и, главным образом, у детей с измененным иммунологическим статусом.
 Клиническая картина.
Клиническая картина.
Инкубационный пе риод - 11-21, в среднем - 14 дней. Заболевание может начаться с кратковременной продромы в виде субфебрильной температуры и ухудшения общего состояния. У отдельных больных в периоде продромы появляется скарлатиноподобная или кореподобная сыпь (реш). Но чаще эта сыпь появляется в периоде максимального высыпания ветряночных элементов. Обычно заболевание начинается остро, с повышения температуры тела до 37,5-38,5°С и появления ветряночной сыпи. Первичный элемент сыпи - мелкое пятно-папула, которое быстро, через несколько часов, превращается в везикулу размером 0,2-0,5 см в диаметре. Ветряночные везикулы имеют округлую или овальную форму, сидят поверхностно на неинфильтрированном основании, окружены венчиком гиперемии, стенка их напряжена, содержимое прозрачно. Отдельные везикулезные элементы имеют пупковидное вдавление в центре. Пузырьки обычно однокамерные и при проколе опадают. В конце первых, реже на вторые сутки от начала высыпания пузырьки подсыхают, опадают и превращаются в коричневую корочку, отпадающую на 1-3 неделе заболевания. На их месте после отделения корочек еще долгое время (до 2-3 мес.) можно видеть постепенно выцветающие пигментные пятна, но рубцы не образуются. Высыпания располагаются на лице, волосистой части головы, на туловище и конечностях. На ладонях и подошвах сыпи обычно не бывает.
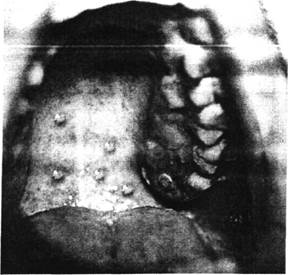
Нередко везикулезные высыпания появляются и на слизистых оболочках полости рта (рис. 1), конъюнктиве глаз, реже - гортани, половых органах. Элементы сыпи на слизистых оболочках нежные, быстро покрываются и превращаются в поверхностные эрозии, при этом может появляться незначительная болезненность. Заживление эрозий наступает на 3-5 день появления высыпаний.
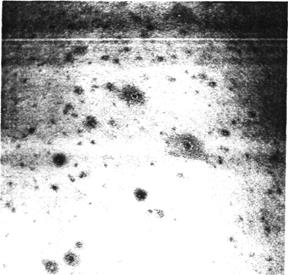
 При ветряной оспе высыпания появляются
не одновременно, а как бы толчкообразно
с промежутками в 1-2 дня. Вследствие этого на коже можно видеть элементы, находящиеся на разных стадиях развития – макуло-папулы, пузырьки, корочки (рис. 2). Это так называемый "ложный полиморфизм" сыпи,
характерный для ветряной оспы. Каждое новое высыпание сопровождается и новым подъемом температуры тела, поэтому температурная кривая при ветряной оспе имеет неправильный вид. На высоте заболевания, что обычно совпадает с максимально выраженным высыпанием, дети могут жаловаться на общее недомогание, нарушение аппетита и ритма сна. Дети раннего возраста становятся раздражительными, капризными, их беспокоит зуд кожи. Симптомы интоксикации более выражены при обильной сыпи и у детей раннего возраста.
При ветряной оспе высыпания появляются
не одновременно, а как бы толчкообразно
с промежутками в 1-2 дня. Вследствие этого на коже можно видеть элементы, находящиеся на разных стадиях развития – макуло-папулы, пузырьки, корочки (рис. 2). Это так называемый "ложный полиморфизм" сыпи,
характерный для ветряной оспы. Каждое новое высыпание сопровождается и новым подъемом температуры тела, поэтому температурная кривая при ветряной оспе имеет неправильный вид. На высоте заболевания, что обычно совпадает с максимально выраженным высыпанием, дети могут жаловаться на общее недомогание, нарушение аппетита и ритма сна. Дети раннего возраста становятся раздражительными, капризными, их беспокоит зуд кожи. Симптомы интоксикации более выражены при обильной сыпи и у детей раннего возраста.
Периферическая кровь при ветряной оспе практически не изменена. Иногда наблюдается небольшая лейкопения и относительный лимфоцитоз.
Классификация.
Различают типичную и атипичную ветряную оспу. В свою очередь, типичную ветряную оспу по тяжести делят на легкую, среднетяжелую и тяжелую. Течение ветряной оспы может быть гладким, без осложнений и с осложнениями.
К типичным относятся такие случаи, при которых имеются характерные пузырьковые высыпания, наполненные прозрачным содержимым. Типичные варианты по тяжести делятся на легкие, среднетяжелые и тяжелые формы.
Легкая форма характеризуется повышением температуры тела до 37,5-38,5°С. Симптомы интоксикации практически отсутствуют. Высыпания не обильны.
При среднетяжелой форме температура тела до 39°С, симптомы интоксикации выражены умеренно, высыпания обильные, в том числе и на слизистых оболочках.
При тяжелых формах отмечается высокая температура (до 39,5-40°С), высыпания очень обильные, крупные, застывшие в одной стадии развития. На высоте заболевания возможен нейротоксикоз с судорожным синдромом и менингоэнцефалитическими реакциями.
К атипичным относятся: рудиментарная, геморрагическая, гангренозная, генерализованная (висцеральная) формы.
Рудиментарная форма - обычно встречается у детей с остаточным специфическим иммунитетом или у получивших в период инкубации иммуноглобулин, плазму. Характеризуется появлением розеолезно-папулезных высыпаний с единичными недоразвитыми едва заметными пузырьками. Заболевание протекает при нормальной температуре тела. Общее состояние ребенка не страдает.
 Генерализованная (висцеральная) форма
встречается у новорожденных. Иногда наблюдается у детей старшего возраста, ослабленных тяжелыми заболеваниями и получающих иммунодепрессивные средства. Болезнь проявляется гипертермией, тяжелой интоксикацией и поражением внутренних органов: печени, легких, почек и др. Течение болезни очень тяжелое, с весьма частым летальным исходом. На вскрытии обнаруживают мелкие очаги некроза в печени, легких, поджелудочной железе, надпочечниках, тимусе, селезенке, костном мозге.
Генерализованная (висцеральная) форма
встречается у новорожденных. Иногда наблюдается у детей старшего возраста, ослабленных тяжелыми заболеваниями и получающих иммунодепрессивные средства. Болезнь проявляется гипертермией, тяжелой интоксикацией и поражением внутренних органов: печени, легких, почек и др. Течение болезни очень тяжелое, с весьма частым летальным исходом. На вскрытии обнаруживают мелкие очаги некроза в печени, легких, поджелудочной железе, надпочечниках, тимусе, селезенке, костном мозге.
Геморрагическая форма ветряной оспы наблюдается у ослабленных, истощенных детей, страдающих гемобластозами или геморрагическими диатезами, длительно получавших кортикостероидные гормоны или цитостатики. У таких больных нередко на 2-3 день высыпаний содержимое пузырьков принимает геморрагический характер. Возможны кровоизлияния в кожу и слизистые оболочки, носовые кровотечения и кровавая рвота. Прогноз часто неблагоприятный.
![]() Гангренозная форма
отличается тем, что в окружении геморрагических пузырьков появляется воспалительная реакция, затем образуются некрозы, покрытые кровянистым струпом, после отпадения которых обнажаются глубокие язвы с грязным дном и подрытыми краями. Язвы увеличиваются в размерах, сливаются между собой. Такие формы возникают у истощенных, ослабленных детей при плохом уходе, когда возможно присоединение вторичной микробной флоры. Течение гангренозной формы длительное, нередко принимает септический характер.
Гангренозная форма
отличается тем, что в окружении геморрагических пузырьков появляется воспалительная реакция, затем образуются некрозы, покрытые кровянистым струпом, после отпадения которых обнажаются глубокие язвы с грязным дном и подрытыми краями. Язвы увеличиваются в размерах, сливаются между собой. Такие формы возникают у истощенных, ослабленных детей при плохом уходе, когда возможно присоединение вторичной микробной флоры. Течение гангренозной формы длительное, нередко принимает септический характер.
Течение.
В типичных случаях болезнь протекает легко. Температура тела нормализуется на 3-5 день от начала заболевания. При тяжелых формах высыпания и лихорадка наблюдаются до 7-10 дней. Отпадение корочек происходит на 7-14 день болезни. В редких случаях корочки отпадают в течение 3-ей недели болезни. На месте бывших корочек еще долгое время остается легкая пигментация, и только в редких случаях могут остаться поверхностные рубчики.
Осложнения.
При ветряной оспе осложнения бывают специфическими, обусловленными непосредственным действием самого вируса и могут возникать в результате наслоения бактериальной инфекции.
Среди специфических осложнений ведущее значение имеют ветряночный энцефалит и менингоэнцефалит, реже возникают миелиты, нефриты, миокардиты и др.
Поражение ЦНС может возникать в первые дни болезни на высоте высыпаний. Характерно тяжелое состояние, гипертермия и бурное развитие общемозговых симптомов. Судороги и потеря сознания наступают в первые дни болезни. После некоторого улучшения состояния появляются очаговые симптомы и быстро проходящий гемипарез. Течение болезни обычно благоприятное. Такие осложнения встречаются очень редко и являются показателями особой тяжести ветряной оспы.
Значительно чаще ветряночный энцефалит возникает в периоде образования корочек и не связан с тяжестью острой фазы ветряной оспы. Через несколько дней нормальной температуры тела и удовлетворительного самочувствия появляются общемозговые симптомы в виде вялости, головной боли, рвоты, повышения температуры. Наиболее характерны мозжечковые нарушения: тремор, нистагм, атаксия. Походка ребенка становится шаткой, он падает при ходьбе, иногда не может стоять, сидеть, не держит голову, жалуется на головокружение. Речь становится дизартрической, тихой, медленной, характерна гипотония, нарушение координации движений (пальце-носовая и колено-пяточная положительные пробы). Менингеальные симптомы отсутствуют или нерезко выражены. Спинномозговая жидкость прозрачная, изредка бывает небольшой цитоз за счет повышения лимфоцитов, количество белка и сахара не меняется. Течение болезни благоприятное. Через несколько дней атаксия уменьшается, но шаткость походки может сохраняться несколько месяцев. Из других осложнений со стороны ЦНС возможны: паралич лицевого и зрительного нерва, поперечный миелит, гипоталамический синдром. Описаны при ветряной оспе и такие осложнения, как синдром Рея, молниеносная пурпура, мио-, пере- и эндокардиты, гепатит, гломерулонефрит, кератит и др.
Среди бактериальных осложнений чаще возникают: флегмона, абсцесс, импетиго, буллезная стрептодермия, рожа и лимфаденит. Обычно эти осложнения встречаются у ослабленных детей при нарушении гигиенического содержания кожи и слизистых оболочек. Высыпания на слизистой оболочке полости рта могут осложниться стоматитом, а на слизистой глаза - гнойным конъюнктивитом и кератитом. В редких случаях возможен синдром крупа и пневмония.
Ветряная оспа у новорожденных и детей раннего возраста. В общей заболеваемости ветряной оспой дети первого года жизни составляют около 25%. Клинические симптомы ветряной оспы у новорожденных детей, инфицированных постнатально, имеют некоторые особенности. Так, у новорожденных и детей первого года жизни заболевание чаще начинается с общеинфекционных проявлений. С первых дней отмечается вялость, беспокойство, отсутствие аппетита, нередко бывает рвота и учащение стула, при этом температура тела - субфебрильная или даже нормальная. Сыпь появляется не сразу - на 2-5 день, обычно обильная, полиморфная: папулы, везикулы, пустулы, но иногда элементы сыпи как бы застывают в одной стадии развития. На высоте высыпаний температура тела может достигать высоких значений, нарастает токсикоз, возможны судороги, потеря сознания, высыпания могут принимать геморрагический характер. Течение болезни нередко тяжелое. В этих случаях прогрессирует нейротоксикоз, появляются менингоэнцефалические реакции и возможны висцеральные поражения. Ветряная оспа у новорожденных и детей раннего возраста протекает с частым наслоением вторичной инфекции, с развитием гнойных очагов воспаления (пиодермия, флегмона, абсцессы, пневмония и др.).
Однако у новорожденных и детей раннего возраста ветряная оспа может протекать в легкой и даже в рудиментарной форме, что обычно бывает при наличии остаточного иммунитета у матери или если ребенок незадолго до инфицирования получал препараты иммуноглобулина, переливания плазмы или крови.
Врожденная ветряная оспа. При инфицировании женщины в первые месяцы беременности допускается тератогенное действие ветряночного вируса. Однако на практике рождение детей с эмбрио- и фетопатиями, возникающими в связи с ветряночной инфекцией, встречается очень редко. Заболевание беременной женщины ветряной оспой существенно не влияет на вынашивание беременности. При возникновении ветряной оспы в последние дни беременности возможна врожденная ветряная оспа. Поскольку инкубационный период при ветряной оспе - от 11 до 23 дней, все случаи болезни, возникающие у новорожденного в возрасте до 11 дней следует относить к врожденной ветряной оспе.
Инкубационный период при врожденной ветряной оспе бывает короче - от 6 до 16 дней. Заболевание протекает чаще всего в среднетяжелой или тяжелой форме. Нередки случаи генерализованного течения с поражением висцеральных органов - легких, миокарда, почек, кишечника. Но встречаются и легкие, и даже стертые рудиментарные формы. Тяжесть врожденной ветряной оспы в основном определяется сроками инфицирования. При заболевании беременной непосредственно перед родами ветряная оспа у новорожденного появляется на 5-10 день жизни, протекает тяжело и нередко заканчивается летально. При заболевании беременной за 5-10 дней до родов первые клинические признаки у новорожденного появляются сразу после рождения. Течение болезни в этих случаях более легкое и летальный исход почти не встречается. Это объясняется тем, что у матери успевают выработаться специфические антитела, которые передаются плоду через плаценту, в то время как при заболевании матери непосредственно перед родами специфические антитела у нее еще отсутствуют, а следовательно их нет и у новорожденного.
С целью профилактики врожденной оспы беременным женщинам в случае контакта с больными ветряной оспой в последние месяцы беременности и при отсутствии указаний на перенесенное заболевание в анамнезе, рекомендуется ввести 20 мл иммуноглобулина.
Диагностика.
Диагноз ставится на основании обнаружения типичной везикулезной сыпи, располагающейся по всему телу, в том числе и на волосистой части головы. Характерна своеобразная эволюция высыпаний, а также полиморфизм сыпи.
Из лабораторных методов используется выявление телец Арагао (скопление вируса) в окрашенных серебрением по Морозову мазках везикулезной жидкости при обычной или электронной микроскопии. Для серологической диагностики применяют реакцию связывания комплемента и ИФА. Заслуживает внимания иммунофлюоресцентный метод, с помощью которого можно обнаружить ветряночный антиген в мазках-отпечатках из содержимого везикул. Вирус можно выделить на эмбриональных культурах клеток человека.
Дифференциальный диагноз.
Ветряную оспу в прежние годы наиболее трудно было дифференцировать от натуральной оспы. В настоящее время натуральная оспа полностью ликвидирована. Трудности могут возникать при дифференциации ветряной оспы от импетиго, строфулюса, генерализованных форм герпетической инфекции, в редких случаях - при дифференциации от скарлатины и других сыпных заболеваний.
Импетиго отличают от ветряной оспы преимущественная локализация сыпи на лице и руках, при этом пузырьки с желтовато-гнойным содержимым быстро лопаются и превращаются в толстые корки.
При строфулюсе, в отличие от ветряной оспы, повышения температуры тела не бывает. Элементы сильно зудящей сыпи имеют большую плотность и локализуются главным образом на ягодицах, спине, тыльной поверхности конечностей.
Диссеминированные формы простого герпе са возникают у детей раннего возраста, протекают тяжело и характеризуются появлением группирующихся пузырьковых высыпаний (преимущественно на открытых участках тела), имеющих наклонность к слиянию с образованием массивных корок. При этом часто увеличиваются размеры печени и селезенки, характерна реакция со стороны лимфатических узлов.
Скарлатиноподобная сыпь, возникающая иногда при ветряной оспе, отличается от скарлатины отсутствием локализации сыпи, ангины, пылающего зева, малинового языка, бледного носогубного треугольника и других симптомов, свойственных скарлатине.
Лечение.
Необходимо строго следить за гигиеническим содержанием ребенка, чистотой постельного белья, одежды, рук. Везикулы смазывают 1% раствором бриллиантового зеленого или 1-2% раствором перманганата калия. Рекомендуются общие гигиенические ванны со слабым раствором перманганата калия, полоскание рта дезинфицирующими растворами после еды. При появлении гнойных осложнений назначают антибиотики. Кортикостероидные гормоны при ветряной оспе противопоказаны, однако при возникновении ветряночного энцефалита или менингоэнцефалита стероидные гормоны оказывают положительное действие. При тяжелых формах назначают иммуноглобулин из расчета 0,2-0,5 мл/кг массы тела.
Однако наилучший эффект удается получить при назначении противовирусных препаратов: аденина арабинозида, ацикловира, виролекса, ганцикловира и др. Назначение этих препаратов в среднесуточной дозе (по 5 мг/кг
8-09-2015, 23:50
