При выборе схем терапии следует соблюдать этапность лечения. Первоначально назначаются антибактериальные препараты с учетом точно поставленного диагноза (локализация и характер первичного очага инфекции), клинического течения заболевания, предполагаемых возбудителей их прогнозируемой чувствительности к антибиотикам. Первая коррекция терапии осуществляется спустя 24-36 ч после забора исследуемого материала на основании данных антибиотикограммы, повторная - на 3-4-й день по данным полного бактериологического обследования (идентификация возбудителя, уточнение антибиотикограммы).
При неосложненных формах инфекции проводится антибиотикопрофилактика, которая продолжается, как правило, 48-72 ч (если отсутствуют дополнительные факторы риска инфекционных осложнений - длительная ИВЛ, сопутствующие заболевания легких, значительная кровопотеря во время операции, другие интраоперационные осложнения, иммуносупрессия) и не превышает 5-7 дней. При осложненных - зависит от эффективности (достаточности) антибиотикотерапии. Во всех случаях хирургического лечения введение антибиотиков следует начинать за 30-40 мин до операции.[Л.С. Страчунский и соавт. 2000 г.]
Критерии достаточности антибиотикотерапии:
· стойкое снижение температуры тела до нормальных или субнормальных цифр, сохраняющееся не менее 2 сут;
· стойкий регресс других признаков системной воспалительной реакции (тахикардия, тахипноэ, изменения лейкоцитарной формулы крови);
· положительная динамика функционального состояния ЖКТ (восстановление моторики, возможность естественного питания);
· эффективное устранение экстраабдоминальных инфекций (нозокомиальная пневмония, ангиогенная инфекция и др.).
В тяжелых случаях, например, при перитоните с абдоминальным сепсисом, особенно при выполнении этапных санирующих релапаротомий и некрэктомий, продолжительность антибактериального лечения с неоднократными сменами режима и пути введения препаратов (ступенчатая терапия) может превышать 3-4 нед.
Таксономическая структура возбудителей и их чувствительность к антимикробным препаратам в хирургическом стационаре со временем претерпевает изменения, что обуславливает необходимость постоянного контроля за микроорганизмами.
В.П. Яковлев, П.М. Светухин(2000г.) указывают, что, учитывая постоянный процесс формирования устойчивости микроорганизмов к традиционно используемым препаратам, практически полностью отказались от применения полусинтетических пенициллинов, цефалоспоринов и аминогликозидов первой - второй генерации. При проведении эмпирической терапии применяли препараты широкого спектра действия, по возможности охватывающего микроорганизмы, которые с наибольшей частотой встречаются при данной локализации инфекционного процесса.
Использование в эмпирической монотерапии больных, находящихся в блоке интенсивной терапии, цефалоспоринов третьего (цефотаксим, цефтазидим, цефтриаксон, цефоперазон) поколения, карбапенемов (имипенем, меропенем), фторхинолонов, а также комбинированных препаратов типа тазоцина, амоксиклава, уназина и цефалоспоринов четвертого поколения (цефпиром, цефепим) показало, что клиническая и бактериологическая их эффективность колеблется от 88 до 100%.
Б.Р. Гельфанд, С.З. Бурневич и Е.Б. Гельфанд (1998 год) считают, что при лечении осложненных форм острого аппендицита и абдоминальном сепсисе «золотым стандартом» для антимикробного лечения, особенно при средней степени тяжести состояния больных, является применение аминогликозида с беталактамным антибиотиком и анаэробным препаратом. В данной клинической ситуации, как показала их исследования, высокоэффективной является комбинация тобрамицина (небцина), цефалоспорина II поколения – цефандола и метронидазола. «Перекрывая» весь спектр возбудителей интраабдоминальной инфекции, эта комбинация препаратов, применяемая 6-10 суток, приводила по данным Б.Р. Гельфанда с соавт., к выздоровлению в 82% наблюдений и к клиническому улучшению – в 11% случаев. При этом в 1,7 раза, по сравнению с контрольной группой, снижалась частота раневых инфекционных осложнений, и не было отмечено ни одного случая развития нозокомиальной пневмонии.
Хорошие результаты отмечены многими авторами при проведении ступенчатой терапии. Так, после начального назначения офлоксацина внутривенно, а в последующем внутрь, клиническая эффективность его составила 100%, бактериологическая - 97,7%.
Эффективность метронидазола в последние годы значительно ниже, что, по-видимому, объясняется постепенным развитием устойчивости микрофлоры к этому наиболее часто используемому в клинической терапии препарату (эффективность различных препаратов метронидазола составляет не более 84,4%).
4. Материал и методы.
Нами проанализированы по 80 историй болезни с осложненными формами острого аппендицита (ОА) за период с 2000 по 2001 год, использован архив I хирургического отделения 2-ой ДГКБ г.Ижевска.
Оценивался пол, возраст, сроки от начала заболевания, данные бактериологического и бактериоскопического исследования, проводимое лечение.
Микробиологическое исследование включало изучение состава микрофлоры гнойного очага. Материалом служили интраоперационно полученные: отделяемое из брюшной полости, отделяемое из дренажей.
Посев патологического материала для выявления микроорганизмов, а также их идентификацию проводили по общепринятой схеме.
Чувствительность микроорганизмов к антибиотикам определяли методом диффузии в агар, с использованием дисков, содержащих 30 мкг антибиотика.
Чувствительными считали штаммы с зоной задержки, равной 15 мм и более.
Первичными ориентирами для эмпирической антибиотикотерапии служила в ряде случаев бактериоскопия окрашенного по Грамму мазка клинического материала, полученного из очага поражения, и информация о возможных возбудителях, характерных для определенного гнойно-септического заболевания.
Методика окраски мазка по Грамму: мазок исследуемого материала подсушивается на воздухе и фиксируется путем быстрого трехкратного проведения стекла над пламенем. Окраска включает в себя 4 этапа:
1. На препарат наносится 10 капель раствора генцианвиолета и через 1-2 минуты смывается струей воды.
2. После этого препарат обрабатывается 10 каплями раствора Люголя (1-2 минуты) и снова промывается под струей воды.
3. Обесцвечивание препарата проводится 96% спиртом до прекращения отхождения краски, раствор спирта тщательно смывается водой.
4. Препарат окрашивается 10 каплями фуксина или сафранина в течение 1 минуты, промывается водой и помещается под микроскоп.
Метод позволяет быстро определить наличие и соотношение в материале грамположительных бактерий, окрашенных в темно-фиолетовый цвет, и грамотрицательных микроорганизмов, окрашенных в темно-красный цвет и, соответственно, использовать для стартовой терапии те или иные антибиотики.
5. Результаты
На диаграммах 1,2 приведена динамика как общего количества больных аппендицитом (в целом по больнице), так и осложненными формами острого аппендицита (по данным отделения гнойной хирургии 2 ДГКБ).
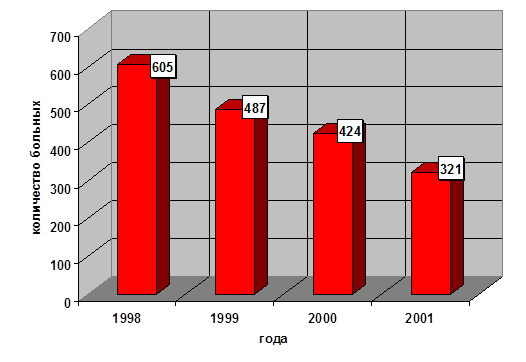
Диаграмма №1. Общее количество больных острым аппендицитом (в абсолютных цифрах)
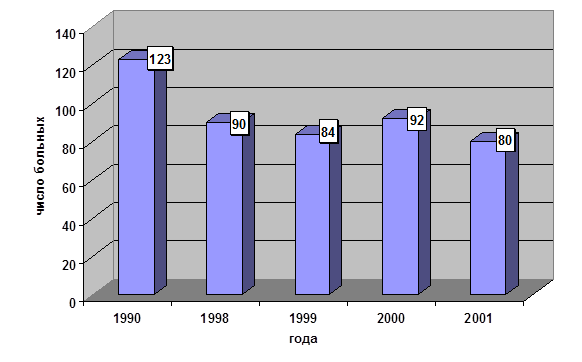
Диаграмма №2.Количество детей с осложненными формами острого аппендицита (в абсолютных цифрах).
При рассмотрении данных диаграмм, нетрудно заметить, что при резком снижении числа больных детей острым аппендицитом, количество его осложненных форм остается, практически, на прежнем уровне.
Распределение больных осложненными формами аппендицита по полу
| 2000 год | 2001 год | |
| Мальчики | 46 (58,2%) | 53 (65,4%) |
| Девочки | 33 (41,8%) | 28 (34,6%) |
Соотношение (мальчики/девочки) |
1,39:1 | 1,89:1 |
Как видно из данной таблицы, мальчики болеют осложненным аппендицитом примерно в 1,5 раза чаще девочек.
80% больных ОА были старше 7 лет.
Интересно было отметить, что большее число детей с
осложненными формами острого аппендицита поступали из
города
| 2000 год | 2001 год | |
| Городские дети | 65 (82,2%) | 74 (91,3%) |
| Сельские дети | 14 (17,8%) | 7 (8,7%) |
| Соотношение город/село | 4,64:1 | 10,57:1 |
Сроки от начала заболевания до момента поступления
составляют от 1 до 7 суток.
При анализе историй болезней за период 2000 –2001 года выявлена следующая структура осложненных форм острого аппендицита:
| Осложнение | 2000 год | 2001 год |
| Инфильтрат | 2 (2,5%) | 1 (1,2%) |
| Абсцесс | 11 (13,9%) | 8 (9,9%) |
| Местный неотграниченный перитонит | 39 (49,4%) | 36 (44,4%) |
| Диффузный перитонит | 18 (22,8%) | 30 (37%) |
| Разлитой перитонит | 2 (2,5%) | 1 (1,2%) |
| Общий перитонит | 3 (3,8%) | 1 (1,2%) |
При изучении данных бактериологии были получены следующие результаты:
В 2000-2001 годах, как в предыдущие года, зафиксирован преимущественный рост кишечной палочки при посеве отделяемого из брюшной полости у детей с осложненными формами острого аппендицита, но в последние годы при бактериологическом исследовании стали чаще обнаруживать нити мицелия.
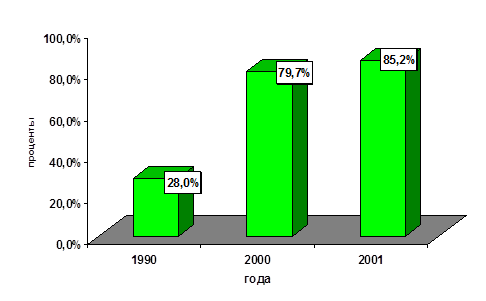
Забор материала на бактериологическое и бактериоскопическое исследования был произведен в 2000 году у 63 больных (79,7%), в 2001 году у 69 больных (85,2%), для сравнения – в 1990 году забор материала был осуществлен только у 28% больных. Полученные результаты графически отображены на нижеследующей диаграмме:
 |
Успех лечения больных ОА зависит от строгого соблюдения 3 стратегических принципов терапии (Б.Р. Гельфанд, 1998г.):
1. Адекватная хирургическая санация;
2. Корригирующее интенсивное лечение
3. .Оптимизированная антимикробная терапия;
При осложненных формах острого аппендицита производили аппендэктомию и дренирование брюшной полости.
При разлитом, общем гнойном перитоните, межкишечных абсцессах, выявленных спайках в брюшной полости операцию заканчивали наложением лапаростомы с дальнейшими программированными ревизиями и санациями брюшной полости (до 2-4 раз).
С 1990г. воздействие на очаг инфекции (хирургическая тактика) изменений не претерпела.
Воздействие на организм больного в настоящее время (1998-2000гг.).
Полноценная и рационально сбалансированная стратегия интенсивной терапии тяжелых форм гнойно-воспалительных заболеваний позволяет в значительной мере модулировать воспалительный ответ организма [П.И. Миронов, 2000г.]. Рациональное лечение заключается в поддержании адекватного уровня доставки кислорода за счет парентерального введения жидкости, респираторной поддержки и титрования вазопрессоров, полноценной нутритивной поддержке, осуществляемой как энтерально, так и парентерально. Артериальное давление у пациентов с гипотензией поддерживается постоянной инфузией инотропных препаратов: допамином, добутамином. В комплексе лечения тяжелых форм гнойно-воспалительных заболеваний включено внутрисосудистое лазерное облучение крови (ОА, разлитой гнойный перитонит и общий гнойный перитонит). В качестве источника лазерного облучения использовали гелий неоновый лазер с длиной волны 632,8 нм мощностью от 5 мВт до 15 мВт. Сеансы внутрисосудистого лазерного облучения крови проводили ежедневно до 5 процедур. Суммарную удельную дозу облучения за один сеанс выбирали из расчета 0,1Дж на 1кг массы тела пациента.
Изучение результатов показало, что при применении внутрисосудистого лазерного облучения происходило стойкая нормализация температуры, отмечено достоверное снижение СОЭ, лейкоцитоза, нарастание абсолютного числа лимфоцитов, до 67,1 ± 2,5%, ЛИИ уменьшался в 1,2-1,5 раза. Одновременно с уменьшением эндотоксикоза отмечалась тенденция к нормализации газового состава крови. Одновременно с уменьшением эндотоксикоза отмечалась тенденция к нормализации газового состава крови.
Необходимость включения иммуноглобулинов в комплекс терапии гнойно-воспалительных заболеваний является общепризнанной. Считается, что внутривенно введенные иммуноглобулины связывают микробные антигены и их токсины, усиливают фагоцитоз. Всем больным с тяжелым течением осложненного аппендицита применяли иммуноглобулин человеческий нормальный для внутривенного введения в дозе 5мл/кг массы тела 3-5 дней подряд со скоростью не более 2мл/кг/час. Введение иммуноглобулина наиболее результативно в раннюю фазу септического процесса - фазу гипердинамики кровообращения.
Использование в комплексном лечении гнойно-воспалительных заболеваний препаратов, стимулирующих лимфообразование, в сочетании с непрямой лимфатической терапией способствовало активации дренирующей функции лимфатической системы, что сопровождалось усиленным выведением клеточных токсинов из тканей в лимфу с последующим дезинтоксикационным эффектом.
Уместно еще раз подчеркнуть, что антибактериальная терапия, не заменяя жизнеспасительной хирургической санации, существенно влияет на эффективность лечения гнойно-воспалительных заболеваний.
Чувствительность микроорганизмов к антибактериальным препаратам при осложненных формах острого аппендицита с 1990г. до 2001г. претерпела серьезные изменения.
Данные о чувствительности возбудителей осложненного аппендицита представлена в предлагаемых таблицах.
Данные чувствительности E. coli при ОА, 1990г:
| е. со li | Антибиотик |
| 75% | Ампициллин |
| 87,5% | Карбеницилин |
| 75% | Канамицин |
| 87,5% | Гентамицин |
| 100% | Левомицетин |
Данные чувствительности микроорганизмов при ОА, 1998-2001 гг.
| Гемолит. Е . coli | Негемолит. Е . coli | P.aeruginosa | Антибиотик |
| 0% | 0% | Ампициллин | |
| 40% | 0% | Оксациллин | |
| 0% | 0% | Карбеницилин | |
| 88,8% | 30% | Цефалотин | |
| 90% | 50% | Цефазолин | |
| 50% | Цефтазидим | ||
| 90% | 100% | Мандол | |
| 30% | 0% | Канамицин | |
| 90% | 50% | 100% | Гентамицин |
| 99,8% | 80% | 100% | Амикацин |
| 0% | 0% | Линкомицин | |
| 0% | 0% | Фузидин | |
| 88,8% | 80% | Левомицетин |
Хотя чувствительность к левомицетину остается достаточно высокой, следует учитывать, что левомицетин, оказывает токсическое действие на кроветворную систему, вплоть до апластической анемии, наиболее чувствительны к препарату дети. [М.Д. Машковский, 1993г.].
Из приведенных выше данных можно сделать заключение о произошедших серьезных изменениях в чувствительности микроорганизмов к антибактериальным препаратам при осложненных формах острого аппендицита с 1990 по 2000 г.г. Так, E.coli резистентна к ампициллину, карбенициллину, канамицину. Значительно снизилась чувствительность E.coli к гентамицину.
При проведении анализа историй болезней пациентов с осложненными формами аппендицита, выявлены следующие тенденции при назначении антибактериальной терапии.
Антибиотикопрофилактика (АБП) в 2000 году проводилась 2 пациентам с использованием карбенициллина. Необходимо подчеркнуть, что при практически полном отсутствии чувствительности основных возбудителей заболевания к данному препарату, выше указанная АБП не имела смысла. В 2001 году антибактериальные препараты с профилактической целью получили 10 пациентов (у 6 больных из данной группы применяли цефазолин, у остальные детей либо оксациллин (2 человек), либо – карбенициллин).
Первым курсом антибактериальной терапии в большинстве случаев назначали следующие препараты:
| 2000 год | 2001 год | ||||
| Оксациллин | 74,4% | 42,3% | Цефазолин | 70,7% | 48,8% |
| Гентамицин | 92,3% | Гентамицин | 95,1% | ||
| Метроджил | 61,5% | Метроджил | 75,6% | ||
| Карбенициллин | 16,7% | Цефотаксим | 19,5% | ||
Как видно из таблицы, дети с осложненными формами аппендицита за исследуемый период, практически все получали гентамицин (92,3% и 95,1% соответственно), в более половины случаев применяли метроджил.
В 2000 году основными антибиотиками, которые назначали первым курсом антибактериальной терапии были оксациллин (74,4%), карбенициллин (16,7%). Комбинацию препаратов из гентамицина, метроджила, оксациллина получили 52,6% детей.
В 2001 году первым курсом применяли цефазолин (70,7%) и цефатоксим (19,5%). Использование оксациллина сократилось до 8,5%. Комбинацию гентамицина, метроджила, цефазолина или цефатаксима применяли у 64,7% детей. Терапия метронидазолом, цефалоспоринами 3-го поколения проводилась, в основном, при гангренозно-перфоративном аппендиците с диффузным или разлитым гнойным перитонитом. В 4,8% случаев применялись аминогликозиды III (нетилмицин, амикацин).
Второй курс антибактериальной терапии проводился с учетом чувствительности высеваемой микрофлоры.
В 2000 году в половине случаев применялся левомецитин (55,1%), причем 28,2% больных получили антибиотикотерапию по следующей схеме:
1 курс: гентамицин + метроджил + оксациллин или карбенициллин
2 курс: левомецитин один или в сочетании с пероральным применением метронидазола.
Использование метронидазола вторым курсом антибиотикотерапии в 2000 году отмечено у 33,3% больных.
В 2001 году количество применения левомецитина уменьшилась до 30,5%, а метронидазола увеличилась до 43,9%. При проведении второго курса у 9,8% детей использовали препарат из группы фторхинолонов (ципролет).
При достоверной стабилизации состояния больного осуществляли ступенчатый переход к пероральному приему препаратов.
При сравнении применения антибактериальных препаратов в отделении гнойной хирургии за 2000-2001 гг. выявлены следующие тенденции:
- значительное уменьшение доли полусинтетических пенициллинов;
- уменьшение доли левомицетина для второго курса терапии – это связано с тем, что левомецитин, наряду с полимиксином, ампициллином, угнетает опсоно-фагоцитарную систему иммунитета. Цефалоспорины и гентамицин индифференты по отношению опсоно-фагоцитаной системе [Ерофеев В.В., Лирцман И.В., 1999 г.];
- применение для антибиотико профилактики цефалоспоринов I – III и гентамицина;
- применение ступенчатой антибактериальной терапии для второго курса, что не ухудшает прогноз и уменьшает моральные и материальные затраты при производстве инъекций
- уменьшение длительности применения антибактериальных препаратов.
В 2000 году средний койко-день при осложненном аппендиците составил 22,7 и 2001 году – 19,6.
Количество осложнений в 2000 году (90 больных) – 11, в том числе инфильтратов брюшной полости – 7, абсцессов брюшной полости – 2, продолженных перитонитов –2. Количество осложнений в 2001 году (80 больных) – 8, в том числе инфильтратов брюшной полости – 5, абсцессов брюшной полости – 1, продолженных перитонитов –2, причем в 2001 году продолженный перитонит обусловлен в обоих случаях изначально неверной тактикой при первой операции.
| Осложнение | 2000 год | 2001 год |
| Инфильтраты | 7 | 5 |
| Абсцессы брюшной полости | 2 | 1 |
| Продолженный перитонит | 2 | 2 |
| Всего | 11 | 8 |
Летальных исходов при остром аппендиците в клинике детской хирургии ИГМА нет в течение 9 лет.
6. Выводы:
Проведенные исследования показали:
1. Наиболее часто осложненный аппендицит встречается у детей мужского пола., большую часть больных с осложненными формами острого аппендицита составляют городские дети
2. Безусловным лидером в этиологии осложненных форм аппендицита является E.coli
3. Чувствительность E.coli к антибактериальным препаратам претерпела серьезные изменения: отмечена резистентность к ампициллину, карбенициллину, оксациллину, канамицину, сохраняется хорошая чувствительность к цефалоспоринам I – IV и аминогликозидам II – III.
4. Адекватная антибактериальная терапия, наряду с хирургическим лечением и интенсивной терапией, позволяет сократить длительность пребывания больного в стационаре и уменьшить количество осложнений.
7. Практические рекомендации
1. Для антибактериальной терапии осложненных форм острого аппендицита применять цефалоспорины I – III и аминогликозиды II – III.
2. Антибиотикопрофилактику проводить при всех операциях по поводу острого аппендицита цефалоспоринами I – III.
3. Для второго курса антибактериальной терапии использовать метронидазол, ципролет в виде ступенчатой терапии.
4. При разлитых и общих гнойных аппендикулярных перитонитах применять цефалоспорины III – IV в сочетании с аминогликозидами и метронидазолом.
5. В современных условиях клиника должна иметь «банк» антибиотиков, включающий: пенициллины (в том числе – Уназин, Тазоцин), цефалоспорины (в том числе – Мандол, Клафоран, Фортум, Цефобид, Роцефин, Кейтен); карбапенемы (Меронем); аминогликозиды (тобрамицин, амикацин, нетромицин); линкосамиды (клиндамицин); фторхинолоны (офлоксацин, пефлоксацин, ципрофлоксацин) и противогрибковые препараты (флюконазол, амфотерицин)
8. Список использованной литературы
1) Н.В. Белобородова. Современные экономичные режимы антибиотикотерапии в педиатрии и детской хирургии. Информационное письмо. Москва, 2000 год.
2) Н.В. Белобородова. Оптимизация антибактериальнойтерапии в педиатрии: современные тенденции.// Русскиймедицинский журнал-1996.-т. 5.
3) В.А. Бушмелев, Н.В. Александрова, В.Н. Лютин. Антибактериальная терапия гнойной хирургической инфекции и раневых осложнений у детей. Информационное письмо. Ижевск, 1998год.
4) Е.Б. Гельфанд. Абдоминальный сепсис при перитоните: клиническая характеристика и эффективность антибиотикотерапии. // Автореферат дисс. канд. мед. наук, Москва, 1999 год.
5) Б.Р. Гельфанд, С.З. Бурневич, В.Е. Гиткович. Абдоминальный сепсис. Современный взгляд на нестареющую проблему. Стратегия и тактика лечения. Часть 2 // Вестник интенсивной терапии, 1997 год.
6) Б.Р. Гельфанд, С.З. Бурневич, Е.Б. Гельфанд. Антибактериальная терапия абдоминального сепсиса. Вестник интенсивной терапии, 1998 год. Сборник «Антибактериальная терапия».
7) С.Я. Долецкий, В.Е. Щитинин, А.В. Артапова. Осложненный аппендицит у детей. – Л.: Медицина, 1982. – 192 с.
8) Ю.Ф. Исаков, Э.А. Степанов, А.Ф. Дронов. Острый аппендицит в детском возрасте /АМН СССР. – М.: Медицина, 1980, 192 с.
9) Ю.Ф. Исаков, Н.В. Белобородова. Алгоритмы антибактериальной терапии тяжелых инфекций. Информационное письмо. Москва, 2000 год.
10) М.Д. Машковский. «Лекарственные средства», М.,1993 год, тт.1,2.
11) Н.В. Маркова, В.И. Калиничева. Педиатрическаяфармакология. //Москва, «Медицина»-1987 год.
12) П.И. Миронов. Диагностика и интенсивная терапиясепсиса у детей. Учебное пособие для врачей. Уфа,2000год.
13) Л.Б. Новокрещенов, О.Н. Андрущенко. Особенности лечения хирургического сепсиса и гнойно-резорбтивной лихорадки у детей. // Клиническая хирургия.-1983 год, №6.
14) Анатомия человека: в двух томах. Под ред. М.Р. Сапина - 2-е изд., перераб. и доп. – М.: Медицина, 1993
15) А.М. Светухин. Хирургический сепсис: клиника,диагностика, лечение. // Клиническая фармакология, 2,1999 год.
16) Л.С. Страчунский, С.В. Сидоренко. Антибиотики ихимиотерапия. 1999 год, 44(11).
17) Я Б. Юдин, Ю.Д. Прокопенко, К.К. Федоров, Т.А. Габинская. Острый аппендицит у детей – М.: Медицина, 1998. – 256 с.
18) В.П. Яковлев, А.М. Светухин, А.А. Звягин. Антимикробная химиотерапия больных с гнойно-септическими заболеваниями в отделении интенсивной терапии. Хирургия, 10,1999 год.
19) Материалы и статьи c http://www.antibiotic.ru;www.consilium-medicum.ruи www.microbiology.ru
8-09-2015, 21:07
