· Аномалии развития матки.
· Консервативное лечение шеечной беременности.
· Изменение способности плодного яйца к нидации.
Эхографическими признаками шеечной беременности являются:
- визуализация плодного яйца с трофобластом в цервикальном канале;
- гравидарная реакция эндометрия;
- увеличение размеров шейки матки;
- отрицательный симптом «скольжения».
Плодное яйцо, расположенное в цервикальном канале, имеет овоидную форму в связи с ригидностью мышечного слоя, а также отсутствием выраженной децидуальной реакции слизистой шейки матки.
Гравидарная реакция эндометрия, вероятно, и как при трубной беременности, выявляется не всегда. Имеется сообщение о расширении полости матки до 1-2 мм за счет анэхогенного содержимого при шеечной беременности.
Симптом «скольжения» позволяет выявить подвижность плодного яйца в цервикальном канале и тем самым дифференцировать неполный аборт и шеечную беременность. Для этого необходимо осторожно надавить на шейку матки ТВ датчиком, одновременно наблюдая за стенками цервикального канала и плодным яйцом. В случае шеечной беременности плодовместилище по отношению к стенкам канала неподвижно.
При оценке границ полости амниона и зоны хориона в сроках, превышающих 5-6 недель, можно определить место инвазии трофобласта. Показатели цветового картирования и спектральной допплерометрии не зависят от локализации беременности. В отличие от хирургической тактики прежних лет, в последние годы все чаще прибегают к разным видам органосохраняющих операций на шейке матки с целью сохранения репродуктивной функции женщины. Однако успех операций напрямую зависит от срока беременности, так как толщина непораженного мышечного слоя для этих методах должна быть более 5 мм.
Брюшная беременность может возникнуть вследствие имплантации плодного яйца на висцеральном или париетальном листках брюшины (первичная брюшная беременность), либо вследствие трубного аборта (вторичная брюшная беременность).
Считается, что риском возникновения брюшной беременности является длительное вторичное бесплодие.
Возможности эхографии в диагностике зависят от топографии имплантации. При первичной брюшной беременности плодное яйцо локализуется в области передней брюшной стенки, сальника, брыжейки кишечника, печени, селезенки, а при вторичной – широкой связки матки, крестцово-маточных связок, наружной поверхности матки. При вторичной брюшной беременности имеется возможность обнаружения эмбриона в I триместре, однако, эхографические признаки не отличаются от таковых при трубной беременности. Имеется описание случая диагностики брюшной беременности в 11 недель гестации, которая была расположена в полости малого таза. Визуализация плодного яйца, расположенного в брюшной полости, маловероятна. Как правило, диагностируется брюшная беременность во II триместре.
Эхографическими признаками брюшной беременности являются:
- выраженное маловодие;
- атипичное (высокое) расположение плода;
- утолщение плаценты;
- нечеткий и неровный контур плаценты;
- отсутствие изображения стенки матки;
- задержка развития плода;
- аномалии развития плода;
- гемоперитонеум.
А.Н. Стрижаков и соавт. сообщают, что, согласно статистическим данным, в 35-75 % случаев возникают такие аномалии развития плода как гипоплазия легких, аномалии лица, что, возможно, связано с маловодием.
Прогноз для развития беременности неблагоприятный, чаще всего возникают опасные для жизни матери кровотечения вследствие инвазии сосудов плаценты в стенки паренхиматозных органов, кишечника и магистральных сосудов брюшной полости, поэтому при выявлении брюшной беременности производят срочное родоразрешение. Материнская смертность при этом виде эктопической беременности достигает 20 %, а перинатальная – 80-91 %.
Интралигаментарная беременность развивается между листками широкой связки матки и имеет те же эхографические признаки, что и брюшная беременность.
Яичниковая беременность возникает при оплодотворении яйцеклетки непосредственно в яичнике (первичная) или вследствие трубного выкидыша путем повторной имплантации (вторичная).
Факторами риска считаются перенесенные воспалительные заболевания органов малого таза, применение стимуляторов овуляции, внутриматочные контрацептивы.
Эхографическая диагностика яичниковой беременности ранних сроков не возможна, так как плодное яйцо, желточный мешок симулируют фолликул или желтое тело. Не помогает применение цветового картирования и ДГ в связи с тем, что в сроке до 5 недель беременности область хориона аваскулярна, а гиперваскуляризация и низко-резистентный тип кровотока характерны как для трофобластического кровотока, так и для желтого тела.
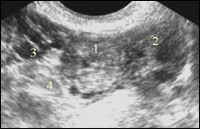
| Рисунок 16 |
|
|
| Эхокартина внематочной беременности |
Как правило, этот вид эктопической беременности остается нераспознанным в связи с апоплексией и кровотечением на ранних сроках. Если беременность прогрессирует, то ультразвуковая диагностика возможна только при визуализации эмбриона, что встречается довольно редко или при обнаружении в плодном яйце желточного мешка в совокупности с данными хорионического гонадотропина.
Беременность в замкнутом рудиментарном роге возникает вследствие транперитонеальной миграции оплодотворенной яйцеклетки или сперматозоида. Развитие беременности в замкнутом рудиментарном роге рано приводит к его разрыву в связи со значительным дефектом строения эндометрия и выраженной гипоплазией миометрия. Однако имеется эхографическое описание двух случаев прогрессирующей беременности в сроке 11-12 недель, подтвержденных с помощью магнитно-резонансной томографии.
Дифференциальный диагноз внематочной беременности
Прогрессирующую эктопическую беременность следует дифференцировать с маточной беременностью малого срока. Эхографию на первой неделе задержки менструации следует провести всем женщинам, имеющим повышенный риск на внематочную беременность. К факторам риска относятся:
· беременность, наступившая вследствие ЭКО;
· реконструктивно-пластические операции на трубах и шейке матки;
· длительное бесплодие;
· аномалии развития внутренних половых органов;
· применение внутриматочной или гормональной контрацепции;
· опухоли или опухолевидные заболевания яичников;
· эндометриоз и миома матки;
· эндокринные нарушения;
· перенесенные воспалительные заболевания органов малого таза.
При ТВ сканировании диагностика маточной беременности возможна с 4-5 недель от дня последней менструации, когда диаметр плодного яйца составляет 2-4 мм. в сроке 5-6 недель беременности визуализируется эмбрион, копчико-теменной размер которого составляет 4-5 мм, а кардиальная пульсация начинает определяться с 6 недель, что можно зафиксировать с помощью допплерографии. Обнаружение живого эмбриона в полости матки является достоверным признаком маточной беременности.
С целью исключения гетеротопической беременности, особенно у женщин после ЭКО, несмотря на наличие эмбриона в полости матки, необходимо обследовать область придатков.
В связи с полиморфностью тубоовариального конгломерата при прервавшейся внематочной беременности, дифференциальный диагноз следует проводить со следующими заболеваниями:
· апоплексией яичника или кисты;
· перекрутом яичника (кисты) или маточной трубы;
· кистой желтого тела;
· доброкачественными и злокачественными опухолями яичников;
· тубоовариальным образованием воспалительной этиологии;
· субсерозной миомой матки с явлениями нарушения питания;
· аппендицитом.
При обнаружении патологического образования в проекции придатков у женщины репродуктивного возраста врач ультразвуковой диагностики всегда должен исключить внематочную беременность.
Дифференциальный диагноз между апоплексией киты яичника и прервавшейся трубной беременностью можно провести в том случае, если имеются такие признаки эктопической беременности как увеличение размеров матки и децидуальная реакция эндометрия.
При перекруте кисты яичника ровный контур правильного по форме образования может отличить нарушенную трубную беременность, при которой отмечается нечеткий и неровный контур образования неправильной формы. Эти же дифференциально-диагностичекие признаки помогают исключить функциональные кисты и доброкачественные опухоли яичников, субсерозную миому матки. За исключением кисты желтого тела остальные перечисленные заболевания при цветовом картировании и ДГ не дают гиперваскуляризации с низко-резистентным типом кровотока. Киста желтого тела, имеющая аналогичные допплерометрические характеристики с трофобластическим кровотоком, не влияет на менструальный цикл и, соответственно, отсутствует основной клинический признак – задержка менструации.
Наибольшие трудности возникают при дифференциальной диагностике нарушенной трубной беременности с тубоовариальными образованиями воспалительного генеза, так как эхографические признаки придатковых образований в этих случаях идентичные. Не помогают и данные изменений эндометрия, которые имитируют эндометрит. В этих случаях единственным ультразвуковым критерием являются статистические достоверные данные ИР, показатели которого при трубной беременности имеют средние значения 0,42±0,04, а при воспалительном процессе – 0,64±0,04.
Если имеется правостороннее патологическое образование, то его необходимо дифференцировать с аппендицитом. Для его идентификации можно использовать имитацию двуручного исследования, которое должно проводиться осторожно.
Заключение
Несмотря на возможности, ультразвуковая дифференциальная диагностика эктопической беременности остается чрезвычайно сложной проблемой и при подозрении на нее необходимо определение хорионического гонадотропина. К лабораторным показателям также надо относиться критически, не забывая о хорионпродуцирующих опухолях. Таким образом, только комплексная оценка клинических симптомов, лабораторных данных и ультразвуковых признаков позволяет избежать ошибок, которые могут стоить пациентам жизни.
Литература:
1. Демидов В.Н., Зыкин Б.И. Ультразвуковая диагностика в гинекологии. – М.: Медицина, 1990.
2. Буланов М.Н. Ультразвуковая диагностика в гинекологической практике. CD – М. 2002.
3. Федорова Е.В., Липман А.Д. Применение цветового доплеровского картирования и допплерометрии в гинекологии. – М.: Видар-М, 2002.
4. Акушерство и гинекология. Пер. с англ. / Под ред. Г.М. Савельевой, Л.Г. Сичинава. – М.: ГЭОТАР Медицина 2009.
5. Стрижаков А.Н., Давыдов А.И., Шахламова М.Н., Белоцерковцева Л.Д. Внематочная беременность. – М.: Медицина, 2001.
6. Озерская И.А. Эхография в гинекологии. – М.: Медика, 2005.
9-09-2015, 00:21