Предложены различные пробы, характерные для аддисоновой болезни:
Все пробы, при которых путем введения калия или ограничения хлористого натрия можно вызвать аддисоновый криз, опасны и поэтому не рекомендуются (проба Катлера, Harrop)
Очень проста и безопасна проба Кеплер-Пауер-Робинсона. Сущность ее - выявить у больных аддисоновой болезнью понижение способности выделять воду.
Проба с АКТГ, или проба Торна. Число эозинофилов зависит от титра 17-гидроксикортикостероидов, которые выделяются корой надпочечников и оказывают тормозящее действие. Чем выше титр стероидов, тем меньше эозинофилов поступает в кровь. Поэтому при аддисоновой болезни количество эозинофилов высокое. Функцию глюкокортикоидов можно проверить также, пробой с голоданием и пробой с нагрузкой инсулином. Проба с голоданием позволяет выявить склонность к спонтанной гипогликемии. Проба с нагрузкой инсулином небезопасна, так как незначительное количество инсулина может выфзвать тяжелую гипогликемию. При подозрении на аддисоновую болезнь надо вводить внутривенно не более 0,03 Ед/кг веса тела.
Несмотря на тонкую функциональную диагностику надпочечников, разработанную в последние годы, лабораторные результаты в некоторых случаях неодназначны и поэтому диагноз должен ставиться по клиническим данным из которых ведущее место занимает:
* прогрессирующая пигментация
* ненормально низкое артериальное давление
* малое сердце
* резкая адинамия
* падение веса.
Дифференциальная диагностика
Отличить аддисоновую болезнь от гипопитуитаризма (недостаточность гипофиза, болезнь Симмондса) не всегда легко, так как многие симптомы общи обеим болезням. Так, пигментация имеет место не только при аддисоновой болезни, но и при болезни Симмондса, хотя и значительно реже. При болезни Симмондса на первый план выступают падение веса, атрофия половых органов, в выраженных случаях - аменоррея, брадикардия, выпадение волос и зубов. Основной обмен снижен больше чем при аддисоновой болезни. Хотя повышенная чувствительность к инсулину особенно типична для болезни Симмондса. Изменение электролитов в сыворотке имеют ту же тенденцию, что и при аддисоновой болезни, но выражена она значительно меньше. Определение в моче 17-кетостероидов помогает дифференцировать аддисонову болезнь от болезни Симмондса, так как при последней выделение их значительно менье и практически равно нулю.
Синдром Кушинга
Эндогенный синдром Кушинга вызван избыточной секрецией кортизола в коре надпочечников. Различают 3 варианта заболевания:
* гипофизарный синдром Кушинга (болезнь Кушинга) обусловлен нерегулируемой избыточной секрецией АКТГ в аденогипофизе. Избыток АКТГ стимулирует продукцию глюкокортикоидов в коре надпочечников, что приводит к гиперкортизолемии.
* надпочечниковый синдром Кушинга (опухоли надпочечников и узловая гиперплазия коры надпочечников) обусловлен нерегулируемой избыточной секрецией кортизола опухолями коры надпочечников (аденома, рак) или гиперпластической тканью коры надпочечников (узловая, реже- мелкоузловая гиперплазия). При надпочечниковом синдроме Кушинга уровень АКТГ в плазме понижен.
* эктопический синдром Кушинга обусловлен нерегулируемой избыточной секркцией АКТГ негипофизарными злокачественными новообразованиями и характеризуется сильным повышением уровня АКТГ в плазме. В большей части случаев эктопический синдром Кушинга вызван злокачественным новообразованием легких (овсяноклеточным раком).
Гипофизарный и надпочечниковый синдромы сопровождаются избыточной продукцией не только глюкокортикоидов, но и андрогенов.
Экзогенный синдром Кушинга (его называют также лекарственным или ятрогенным) обусловлен длительным лечением глюкокортикоидами или другими стероидами, связывающимися с рецепторами глюкокортикоидов. Экзогенный синдром Кушинга может развиваться и после короткого курса лечения стероидами у больных с нарушениями периферического метаболизма стероидов. Отличительная черта экзогенного синдрома Кушинга- снижение уровня кортизола в сыворотке и моче из-за угнетения гипофизарно-надпочечниковой системы, при этом избытка андрогенов нет.
Доля всех случаев эндогенного синдрома Кушинга.
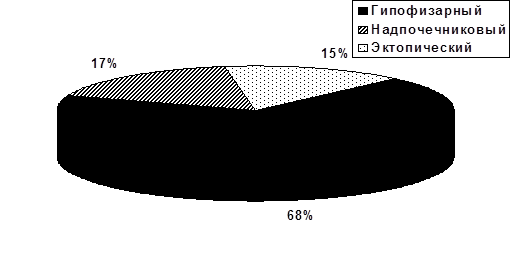
Доля всех случаев синдрома Кушинга.
Клиническая картина
Внешний вид. Полнокровное лунообразное лицо, багровый румянец, телеангиэктазии и усиленный рост пушковых волос, особенно на висках и щеках. Для поздних стадий болезни характерны атрофия кожи и кровоточивость.
Стрии возникают в местах растяжения кожи в результате атрофии кожи и эпридермиса. Кровеносные сосуды, просвечивающиеся сквозь истонченную кожу, придают стриям характерный багровый цвет. У некоторых больных наблюдается гиперпигментация стрий вследствие отложения меланина.
Угри появляются из - за избытка кортикостероидов на лице, плечах, груди и спине . Высыпания мономорфные, находятся на одной и тойже стадии развития. Обычно это перифолликулярные ороговевающие папулы, хотя в последствии они могут превратиться в пустулы. комедоны встречаются редко.
Перераспределение подкожного жира: отложение жира на щеках, в надлопаточной области (жировой горбик), на ягодицах и животе.
При гипофизарном и эктопическом синдроме Кушинга возможна гиперпигментация - такая же, как и при первичной надпочечниковой недостаточности.
Надпочечниковые андрогены (главным образом, дегидроэпиандростерона сульфат) сами по себе обладают слабой андрогенной активностью, но в периферических тканях превращаются в тестостерон и дегтдротестостерон. Поэтому избыток надпочечниковых андрогенов приводит к появлению обыкновенных угрей. У женщин, кроме того, развивается гирсутизм и андрогенетическая аллопеция.
Дифференциальная диагностика
1. Длительный прием дексаметазона при гипофизарном синдроме Кушинга снижает содержание кортизола в моче или сыворотке более чем на 50 % по сравнению с исходным уровнем. С помощью этой пробы в 85 % случаев удается отличить гипофизарный синдром Кушинга от других его разновидностей.
2. При обнаружении минимального количества АКТГ следует диагносцировать эктопический или гипофизарный синдром Кушинга. При этопическом синдроме Кушинга, обусловленном овсяноклеточным раком легкого, уровень АКТГ в плазме очень высок. У больных с гипофизарным синдромом Кушинга базальный уровень АКТГ в плазме повышен примерно в половине случаев; это повышение чаще бывает легким или умеренным (на 100 - 250 %). У остальных больных с гипофизарным синдромом Кушинга уровень АКТГ нормальный.
3. Кортиколиберин избирательно стимулирует секрецию АКТГ в кортикотропных клетках. При гипофизарном синдроме Кушинга быстрое внутривенное введение кортикорелина трифлутата в дозе 1мкг/кг повышает уровни АКТГ и кортизола почти на 90 %. У больных с эктопическим и надпочечниковым синдромом секреторной реакции на кортиколиберин нет.
4. Для решения вопроса о центральной или эктопической локализации источника АКТГ определяют концентрации АКТГ в плазме из нижних каменистых синусов (места венозного дренажа гипофиза) и в плазме из периферической вены и вычисляют отношение этих концентраций. У здоровых людей это отношение равно 20, у больных с гипофизарным синдромом Кушинга >2, а при эктопическом синдроме Кушинга £ 2. Через 3 минуты после внутривенного введения кортикорелина трифлутата это отношение у больных с гипофизарным синдромом возрастает до 3,3 и более, а при эктопическом синдроме не превышает 2.
5. Для гипофизарного синдрома Кушинга характерно:
· рентгенологическое исследование турецкого седла выявляет 10 - 15 % опухолей гипофиза.
· компьютерная томография выявляет до 85 % микроаденом.
6. Для эктопического синдрома Кушинга характерно :
· рентгенологическое исследование грудной клетки выявляет опухоль легких примерно у 50 % больных (обычно овсяноклеточный рак легкого).
· с помощью компьютерной и магнитно- резонансной томографий удается выявить эктопические АКТГ- секретирующие опухоли легких у большого числа больных. Поэтому это являются методами выбора.
Гемохроматоз
Гемохроматоз (бронзовый диабет) - аутосомно-рецессивное наследственное заболевание при котором в организме накапливается железо. Главное звено патогенеза - усиленное всасывание железа в кишечнике. Это заболевание встречается у мужчин в 6 раз чаще, чем у женщин, и преимущественно в возрасте между 50 и 60 годами.
Для гемохроматоза наряду с симптомами цирроза печени характерно наличие сахарного диабета и выраженная пигментация кожи и слизистых оболочек вследствие отложения меланина в базальном слое эпидермиса, а также поражение сердца. При гемохроматозе пигментация кожи и слизистых имеет типичную дымчато-серую окраску внутренних поверхностей кистей рук.
Важным дифференциальным признаком гемохроматоза является обнаружение в биоптате наряду с липоусцином железосодержащего пигмента. Кроме того, диагностическую ценность имеет обнаружение железа в стернальном пунктате, которое может наблюдаться даже тогда, когда отложений железа не удается обнаружить при биопсии кожи.
Частота отдельных симптомов при гемохроматозе:
* Увеличение печени и коллоидные реакции в плазме- 100 %
* Пигментация кожи - 96 %
* Диабет (выраженный) - 64 %
* Поражение сердца - 56 %
* Вовлечение в патологический процесс эндокринной системы - 37 %
Уровень железа в сыворотке при гемохроматозе повышен. Основное значение имеет прорыв барьера, препятствующего поступленю в организм излишнего железа. Двухвалентное железо захватывается в кишечнике белком апоферритином, который в качестве ферритина может содержать до 23 % железа. В норме, как только наступает перегрузка организма железом, всасывание пищевого железа прекращается вследствие недостаточного образования ферритина (блокада слизистой). Напротив, при гемохроматозе железо всасывается независимо от потребности в нем организма, что приводит п повышению уровня железа в сыворотке крови и поступлению его в ткани. К картине гемосидероза, помимо повышенного всасывания железа, которое рассматривается как результат дистрофии вследствие голода, гепатита, инфекций и злоупотребления алкаголем, может вести также массивное поступление железа при переливаниях крови.
Acanthosis nigricans
Это ворсинчато- бородавчатые разрастания и гиперпигментация кожи подмышечных впадин и других крупных складок. Встречается при многих эндокринных заболеваниях, в том числе при гипофизарном синдроме Кушинга, опухолях гипофиза, акромегалии, первичной надпочечниковой недостаточности и синдроме поликистозных яичников. В большинстве случаев acanthosis nigricans обусловлен инсулинрезистентностью и сопутствующей гиперинсулинемией: инсулин стимулирует прилиферацию клеток кожи, действуя через рецепторы инсулиноподобного фактора роста.
В данной работе рассмотрена только небольшая часть заболевания, для которых характерно потемнение кожных покровов.
Кожные изменения очень часто являются зеркалом скрытых изменений внутренних органов. Клиницист поэтому всегда должен пользоваться этим ценным диагностическим ключом.
Список используемой литературы
Афанасьев Ю.И., Юрин Н.А., Гистология (4-е издание). Москва: Медицина, 1985. стр. 282-287, 580.
Хеглин Р., Дифференциальная диагностика внутренних болезней. Москва: изд. Инженер, 1993. стр 29-30, 372-378, 581-583.
Лавин Н., Эндокринология. Москва: Практика, 1999. стр 175, 178-181, 183-185, 187, 557-558, 560-563, 938-940, 943-944.
Леванов А, Аддисонова болезнь. Москва: Медицина, 1963.
Руководство по эндокринологии. Москва: Медицина, 1989. стр 89-95, 112-115, 120-122.
Справочник по эндокринным заболеваниям. Москва: Медицина, 1995. стр 24-29, 51-57, 84-90, 127-130.
Вахрушев А.Н., Непосредственное исследование больного. Ижевск, 1992. стр 69-72. 81.
9-09-2015, 00:28
