Консервативные методы лечения (по показаниям) обеспечивают лучшие результаты. Полное анатомическое и функциональное восстановление тазобедренного сустава удается получить при лечении на 1-м месяце жизни ребенка в 100 % случаев, в возрасте от 2 до 6 мес — в 89, 2%, от 6 до 12 мес — в 78%, в возрасте 1—2 лет — в 57, 2% (Л. Е. Лактаева). Оперативное вмешательство является очень травматичным мероприятием; при врожденном вывихе бедра оно не устраняет полностью анатомических и функциональных изменений.
Дети, которые лечились по поводу врожденного подвывиха и вывиха бедра, должны находиться на диспансерном наблюдении до завершения пубертатного периода.
Лечение данной пациентки
26.01.2012 10.00-10.25 – скелетное вытяжение.
Премедикация:
Sol. Atropini sulfatis 0, 1% - 0, 1ml в/в за 30 мин до операции
Sol. Dimedroli 1% - 0, 4ml в/в за 30 мин до операции
Протокол операции:
Под масочным изофлюрановым наркозом после обработки операционного поля через нижний метаэпифиз правой бедренной кости проведена спица Киршнера, которая укреплена и натянута в скобе Киршнера. Проведена обработка мест выхода спицы спиртом, наложена асептическая повязка. Масса груза в начале лечения – 2кг, к концу первых суток доведена до 4кг. Продолжительность скелетного вытяжения – 20 дней.
В послеоперационном периоде:
Sol. Analgini 50% - 0, 5ml в/в 3 раза в день в течение 3 дней.
Sol. Dimedroli 1% - 0.5ml в/в 3 раза в день в течение 3 дней.
14.02.2012 10.00-14.25 – деротационно-укорачивающая остеотомия верхней трети правого бедра. Остеотомия таза по Солтеру справа с трансплантацией аутокости с кортикальным слоем из бедра в таз.
Обоснование:
Клинически вывих правого бедра низведен до уровня сустава. Сохраняется латеропозиция бедра. Обследована и подготовлена для оперативного лечения.
Премедикация:
Sol. Atropini sulfatis 0, 1% - 0, 1ml в/мышечно за 30 мин до операции
Sol. Dimedroli 1% - 0, 5ml в/мышечно за 30 мин до операции.
Протокол операции:
В операционной под изофлюрановым эндотрахеальным наркозом после обработки кожи выполнен разрез Смит-Петерсена справа. Отсечена портняжная мышца с костной пластинкой от таза. Тупо отслоены мышцы снутри и снаружи от подвздошной кости до большой седалищной вырезки. Z-образно рассечено сухожилие прямой мышцы, отсечена подвздошно-поясничная мышца от малого вертела бедра. Капсула сустава мобилизована со всех сторон, рассечена сверху вниз. Головка вывихнута в рану, иссечена круглая связка, поперечная связка, жировое тело. Головка вправляется во впадину.
Разрез 8 см. от верхней трети правого бедра вниз по наружной поверхности до бедренной кости. Произведена деротационно-укорачивающая остеотомия бедра на границе верхней и средней трети на 1, 5 см., остеосинтез пластиной на 4 винта. Rtg – антеторсия 0 градусов.
Остетомия таза по Солтеру справа с трансплантацией аутокости с кортикальным слоем из бедра в таз. Остеосинтез двумя спицами.
Открытое вправление вывиха, иссечение излишка капсулы, пластика капсулы. Rtg-контроль: вывих вправлен, покрытие головки полное, ацетабулярный индекс 15. Гемостаз, активные дренажи в раны. Послойное ушивание ран, кокситная гипсовая повязка.
Данные интраоперацинного Rtg-исследования (14.02.2012)
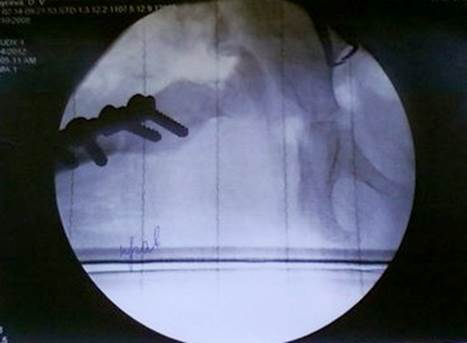
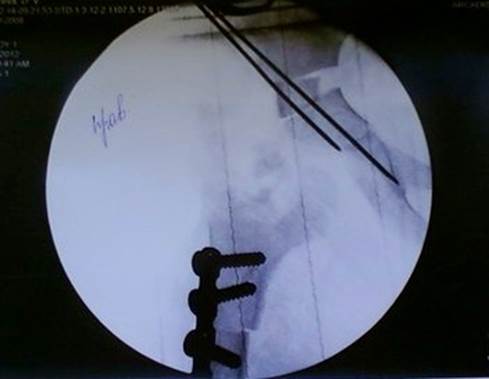
Головка правой бедреной кости центрирована в вертлужную впадину. Фрагменты правой бедренной кости скреплены пластиной с шурупами.
В операционной введены следующие препараты:
Sol. Diazepami 0.5% - 1/5ml в/в
Sol. Calypsoli 5% - 1, 5ml в/в
Sol. Dithylini 2% - 1, 5ml в/в
Sol. Tracriumi 1% - 2ml в/в
Sol. Phentanyli 0, 005% - 4ml в/в
Эритроцитарная масса В(III) Rh+ 150ml
Инфузионная терапия:
Sol. Glucosae 5% - 500ml в/в капельно.
Sol. Ringeri 250ml в/в капельно.
Sol. Natrii chloridi 0, 5% - 500ml в/в капельно.
В послеоперацинном периоде:
Sol. Promedoli 2% - 0, 2ml в/мышечно однократно – 16.02.2012 23.00
Cefotaximi 0, 5 в/в 3 раза в сутки в течение 5 дней.
Sol. Analgini 50% - 0, 4ml в/в 3 раза в сутки в течение 5 дней.
Sol. Dimedroli 1% - 0.4ml в/в 3 раза в сутки в течение 5 дней.
Инфузионная терапия (первые сутки после операции):
Sol. Glucosae 5% - 200ml в/в капельно.
Sol. Ringeri 500ml в/в капельно.
Sol. Glucosae 5% - 200ml + Sol. Kalii chloridi 7, 5% - 10ml в/в капельно.
Течение болезни.
Течение болезни до дня курации.
Больная поступила в ВДОКБ 25.01.2012г, 26.01.2012г было налажено скелетное вытяжение через нижний метаэпифиз правой бедренной кости для подготовки к плановой операции. Масса груза в начале лечения – 2кг, к концу первых суток доведена до 4кг. Продолжительность скелетного вытяжения – 20 дней.
К 13.02.2012г. проксимальный конец правого бедра низведен до уровня вертлужной впадины. Сохранилась латеропозиция бедра. Обследована и подготовлена для оперативного лечения.
14.02.1012г - деротационно-укорачивающая остеотомия верхней трети правого бедра. Остеотомия таза по Солтеру справа с трансплантацией аутокости с кортикальным слоем из бедра в таз. Введены активные дренажи в раны. Наложена кокситная гипсовая повязка.
Rtg-контроль: Головка правой бедреной кости центрирована в вертлужную впадину: вывих вправлен, покрытие головки полное, ацетабулярный индекс 15. Фрагменты правой бедренной кости скреплены пластиной с шурупами.
После операции переведена в РАО ВДОКБ. Первые сутки – состояние тяжелое стабильное. Переведена в травматологическое отделение 15.02.2012 с улучшением состояния. Получала до 19.02.2012г лечение цефотаксимом, анальгином, димедролом. Дренажи удалены 16.02.2012. Швы сняты 21.02.2012г., раны зажили первичным натяжением.
Дневники наблюдения.
27.02.2012г. Жалоб нет. Общее состояние удовлетворительное. Температура - 36, 9. Кожа и видимые слизистые обычной окраски. При аускультации дыхание везикулярное, хрипов нет. ЧД– 26 в минуту. Тоны сердца ясные, ритмичные. PS 117 ударов в минуту, удовлетворительных качеств. Язык влажный, чистый. Живот не вздут, мягкий, при пальпации безболезненный. Симптом поколачивания отрицателен с обеих сторон. Стул не нарушен. Диурез в пределах нормы (1100ml за сутки). Кокситная гипсовая повязка не жмет. Стопы теплые, трофических и двигательных расстройств нет.
Назначения:
Режим постельный.
Стол № 15.
28.02.2012г. Жалоб нет. Общее состояние удовлетворительное. Температура - 36, 8. Кожа и видимые слизистые обычной окраски. При аускультации дыхание везикулярное, хрипов нет. ЧД– 26 в минуту. Тоны сердца ясные, ритмичные. PS 115 ударов в минуту, удовлетворительных качеств. Язык влажный, чистый. Живот не вздут, мягкий, при пальпации безболезненный. Симптом поколачивания отрицателен с обеих сторон. Стул не нарушен. Диурез в пределах нормы (1000ml за сутки). Кокситная гипсовая повязка не жмет. Стопы теплые, трофических и двигательных расстройств нет. Выписывается домой под наблюдение участкового педиатра.
Заключительный клинический диагноз: врожденный вывих правого бедра, III ст.
Эпикриз.
Больная Зайцева Дарья Владимировна, 4 лет, находилась на лечении в травматологическом отделении ВДОКБ с 25.01.2012 по 28.02.2012. при поступлении жалобы (со слов матери) на хромоту справа, укорочение правой нижней конечности.
Из анамнеза стало известно, что заболевание впервые выявлено в год при осмотре детским ортопедом, от консервативного лечения мать отказалась из-за недооценки тяжести патологии опорно-двигательного аппарата ребенка. Заболевание связывает с наследственной предрасположенностью, так как у ее родной сестры имелся такой же порок развития при рождении. Во время беременности плод находился в ягодичном предлежании, родоразрешение путем кесарева сечения (вес при рождении 3100г., длина тела 51 см). Дочь начала ходить в 14 месяцев, хромала.
Объективно - ребенок ходит самостоятельно, прихрамывая на правую ногу. Визуально – асимметрия бедренно-ягодичных складок, уплощение ягодичной области справа, усилен поясничный лордоз. При стоянии на двух ногах отмечается перекос таза вправо. Надколенники при перекосе таза находятся практически на одном уровне. Отмечается S-образный сколиоз грудного и поясничного отдела позвоночника при стоянии на двух ногах. При стоянии на левой нижней конечности сколиоз исчезает. При стоянии на правой нижней конечности резко выражен симптом Тренделенбурга. Выражена наружная ротация правой нижней конечности. Большой вертел выше линии Розера-Нелатона (соединяет седалищный бугор с верхнепередней остью подвздошной кости). Определяется ограничение отведения правого бедра до 45 градусов и относительное укорочение правой нижней конечности до 2 см. Движения и чувствительность пальцев правой стопы не нарушены.
Данные Rtg-исследования (10.02.2012) - головка правого бедра практически отсутствует. Проксимальный конец правого бедра низведен до уровня вертлужной впадины. Крыша вертлужной впадины скошена. Ацетабулярный индекс – 45%. Линия Шентона справа двугорбая – отмечается латерализация бедра.
Клинический диагноз: врожденный вывих правого бедра, III ст.
Операции.
26.01.2012 – скелетное вытяжение.
К 13.02.2012г. проксимальный конец правого бедра низведен до уровня вертлужной впадины. Сохранилась латеропозиция бедра. Обследована и подготовлена для оперативного лечения.
14.02.2012 – деротационно-укорачивающая остеотомия верхней трети правого бедра. Остеотомия таза по Солтеру справа с трансплантацией аутокости с кортикальным слоем из бедра в таз. Наложена кокситная гипсовая повязка.
В операционной трансфузия эритроцитарной массы В(III) Rh+ 150ml
Послеоперационное лечение.
Sol. Promedoli 2% - 0, 2ml в/мышечно однократно – 16.02.2012 23.00
Cefotaximi 0, 5 в/в 3 раза в сутки в течение 5 дней.
Sol. Analgini 50% - 0, 4ml в/в 3 раза в сутки в течение 5 дней.
Sol. Dimedroli 1% - 0.4ml в/в 3 раза в сутки в течение 5 дней.
Инфузионная терапия (первые сутки после операции):
Sol. Glucosae 5% - 200ml в/в капельно.
Sol. Ringeri 500ml в/в капельно.
Sol. Glucosae 5% - 200ml + Sol. Kalii chloridi 7, 5% - 10ml в/в капельно.
Дренажи удалены 16.02.2012. Швы сняты 21.02.2012г., раны зажили первичным натяжением.
Выписывается домой под наблюдение участкого педиатра. Пациентка продолжает лечение в кокситной гипсовой повязке.
Рекомендовано: режим постельный, нахождение в кокситной повязке в течение 1, 5 мес.; госпитализация 12.04.2012г в ВДОКБ для обследования и определения дальнейшей тактики лечения.
Прогноз.
Прогноз для жизни и здоровья сомнительный, так как невозможно полное восстановление функции поврежденной конечности.
Прогноз для функционально-анатомического восстановления правого тазобедренного сустава сомнительный (возможно развитие диспластического коксартроза), так как вовремя не было начато необходимое лечение, но при условии соблюдения всех рекомендаций врача прогноз может улучшиться.
Профилактика.
Профилактика врожденных пороков.
Первичная профилактика направлена на оздоровление окружающей среды и на принятие ряда мер по улучшению здоровья родителей перед и во время предстоящей беременности с целью предупреждения формирования и развития плода с врожденной патологией. Эта профилактика проводится на четырех уровнях онтогенеза человека.
Первый уровень – прегаметический. На этом уровне проводят мероприятия по охране окружающей среды и здоровья родителей в репродуктивном возрасте.
Охрану окружающей среды с генетической точки зрения необходимо осуществлять посредством удаления из нее мутагенных факторов, терато- и канцерогенов. Этого можно достичь путем уменьшения вредных выбросов в атмосферу, снижения уровня загрязнения почвы солями тяжелых металлов, сточных и подземных вод ядохимикатами, пестицидами. Большое значение в санации окружающей среды имеют складирование и утилизация отходов радиоактивного топлива в отдаленных и малозаселенных регионах страны.
Охрану здоровья семьи в репродуктивном возрасте родителей следует осуществлять путем своевременного выявления и лечения соматической, андрологической, гинекологической патологии, соблюдения режима дня, рационального питания.
Второй уровень – презиготический. По показаниям родителям проводят медико-генетическое консультирование с обследованием семьи и преконцепционной профилактикой, что позволяет выявить следующие факторы риска для гамето- и эмбриогенеза:
профессиональные и бытовые вредности;
отягощенность генетического и акушерского анамнезов;
уровень здоровья супругов;
нарушения гормональной функции;
патологии сперматогенеза;
цитогенетические нарушения;
десинхронизацию репродуктивных процессов;
соматические патологии; носительство инфекций;
генеалогическую и андрологическую патологии.
Преконцепционная профилактика, кроме медико-генетического консультирования, включает превентивную санацию и устранение потенциальных терато- и мутагенов; синхронизацию репродуктивных процессов в период эмбриогенеза. Суть превентивной санации заключается в том, что при выявлении патологии у супругов им проводят ряд мероприятий, направленных на нормализацию условий раннего онтогенеза, дают рекомендации по устранению потенциальных терато- и мутагенов за 2-3 мес до беременности. Также необходимо уделять должное внимание синхронизации репродуктивных процессов – планированию зачатия в летне-осенний период, выбору времени зачатия в соответствии с овуляцией.
Для ликвидации патологических процессов в организме, нормализации обменных процессов, повышения устойчивости к негативным экологическим факторам, создания благоприятных условий для гамето- и эмбриогенеза за 3 мес до зачатия родителям рекомендуют диету, богатую содержанием фолиевой кислоты, витаминами В, С, Е, РР, назначают поливитамины типа Прегнавит, Элевит Пронаталь. Комплекс вышеуказанной терапии положительно влияет как на работу органов и систем, так и на создание благоприятных условий для гамето- и эмбриогенеза.
Третий уровень – пренатальный. После наступления беременности, на 9-11-й неделе проводят УЗИ плода и определяют уровни a-фетопротеина, хорионического гонадотропина человека на сроках 14-20 нед, после чего по показаниям выполняют амнио-, плаценто- и кордоцентез. На 16-21 нед осуществляют повторное УЗИ плода.
Вышеуказанная методика ведения беременности у женщин после преконцепционной профилактики дает возможность значительно снизить частоту осложнений беременности (гестозов, угрозы прерывания беременности, фетоплацентарной недостаточности, дистресса плода). За счет оптимальных тканевых биоэнергетических и биосинтетических процессов, нормализации гомеостаза организма матери необходимость применения инвазивных методов пренатальной диагностики сокращается в два раза.
Четвертый уровень – постнатальный. Новорожденного осматривают врач-неонатолог, а также врач-генетик с использованием соматогенетического исследования с синдромологическим анализом и дополнительных методов клинико-генетического обследования. Повторные осмотры проводят в 3; 6 и 12 мес.
2. Профилактика врожденного вывиха бедра.
Состоит в прерывании патологического процесса на ранних стадиях развития сустава с помощью лечебных мер, которые позволили бы управлять этим процессом и направлять по пути нормального развития всех его тканевых структур. Это тем более важно, так как лечебная тактика в первые месяцы жизни ребенка не зависит от степени тяжести патологии.
Ранняя диагностика и лечение врожденного вывиха бедра.
Наличие дисплазии суставов у родителей, тазовое предлежание плода, крупный плод, деформация стоп, гестозы беременных должны настораживать в плане возможной врождённой патологии суставов. Риск врождённой патологии тазобедренного сустава в этих случаях возрастает десятикратно. Поэтому таких детей, даже если ортопедическая симптоматика отсутствует, относят к группе риска по врождённому вывиху бедра.
На врожденный вывих бедра указывает отягощенная наследственность, патология беременности, клинические признаки нестабильности тазобедренного сустава, или признаки смещения головки бедренной кости по отношению к вертлужной впадине.
Ультразвуковое и рентгенологическое исследование, информативные и чрезвычайно важные методы диагностики, являются вторичными по отношению к клиническим методам.
Своевременно заподозрить или поставить диагноз должен врач ортопед при осмотре новорождённых в родильном доме. Далее больные дети и дети группы риска наблюдаются ортопедом по месту жительства. Всем больным детям и новорождённым из группы риска назначается ортопедическое лечение, которое продолжается до уточнения окончательного диагноза.
Все эти дети должны наблюдаться ортопедом и должны быть обследованы с применением ультразвукового, а с 3-х месячного возраста с применением рентгеновского метода. Диагноз окончательно формулирует врач ортопед по месту жительства на основании осмотра, результатов инструментальных методов и на основании динамического наблюдения ребёнка.
Особенности течения заболевания у данного пациента.
В процессе курации выявлены следующие особенности течения заболевания:
поздняя диагностика патологии опорно-двигательного аппарата ребенка;
отказ матери от консервативного лечения после выявления данного порока развития;
низведение проксимального конца правого бедра до уровня вертлужной впадины с помощью скелетного вытяжения (в течение 20 дней) перед операцией;
выполнение травматичной операции на поздних сроках, когда невозможно восстановить полностью анатомически функциональную конфигурацию сустава;
Список литературы
Ю.Ф. Исаков «Хирургические болезни у детей, Москва, «Медицина», 1998г., стр.587-598.
Интернет-источники:
http://www.trvm.ru/orthopedics/index_494.html
http://www.medmoon.ru/rebenok/d_bol82.html
http://www.weborto.net/forum/1297326484/index_html
http://votromashka.narod.ru/ortopediya/
http://works.tarefer.ru/51/100365/index.html
http://www.docto.info/specialists/168/
http://www.sgmu.ru/edu/learn/student/eman/pediatrics/investigation/breath.pdf
http://woman.health-ua.com/article/170.html
9-09-2015, 00:31
