. ФИЗИОЛОГИЧЕСКИЕ ПРОЦЕССЫ В ОРГАНИЗМЕ ЖЕНЩИНЫ В РАЗЛИЧНЫЕ ПЕРИОДЫ ЖИЗНИ
МЕНСТРУАЛЬНЫЙ ЦИКЛ И ЕГО РЕГУЛЯЦИЯ
 Менструальный
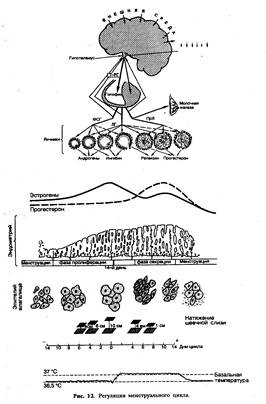
цикл —одно из проявлений сложного биологического процесса в организме женщины, характеризующегося циклическими изменениями функции половой (репродуктивной) системы, сердечно-сосудистой, нервной, эндокринной и других систем организма. Нормальный менструальный цикл включает 3 компонента: 1) циклические изменения в системе гипоталамус — гипофиз — яичники; 2) циклические изменения в гормонально-зависимых органах (матке, маточных трубах, влагалище, молочных железах); 3) циклические изменения (колебания функционального состояния) нервной, эндокринной, сердечно-сосудистой и других систем организма (рис. 12).
Менструальный
цикл —одно из проявлений сложного биологического процесса в организме женщины, характеризующегося циклическими изменениями функции половой (репродуктивной) системы, сердечно-сосудистой, нервной, эндокринной и других систем организма. Нормальный менструальный цикл включает 3 компонента: 1) циклические изменения в системе гипоталамус — гипофиз — яичники; 2) циклические изменения в гормонально-зависимых органах (матке, маточных трубах, влагалище, молочных железах); 3) циклические изменения (колебания функционального состояния) нервной, эндокринной, сердечно-сосудистой и других систем организма (рис. 12).
Изменения в организме женщины на протяжении менструального цикла носят двухфазный характер, что связано с ростом и созреванием фолликула, овуляцией и развитием желтого тела в яичниках. Наиболее выраженные циклические изменения происходят в слизистой оболочке матки (эндометрии). Биологическое значение изменений, происходящих на протяжении менструального цикла, состоит в осуществлении репродуктивной функции (созревание яйцеклетки, ее оплодотворение и имплантация зародыша в матке). Если оплодотворение яйцеклетки не происходит, функциональный слой эндометрия отторгается, из половых путей появляются кровянистые выделения, называемые менструацией. Появление менструаций свидетельствует об окончании циклических изменений в организме. Длительность одного менструального цикла определяют от первого дня наступившей менструации до первого дня следующей менструации. У 54% здоровых женщин длительность менструального цикла составляет 26—29 дней, у 20% — 23—25 дней, у 18% — 30—35 дней. Циклы длительностью менее 23 дней встречаются редко. Идеальным считается менструальный цикл длительностью 28 дней.
Репродуктивная система является функциональной, как и сердечно-сосудистая, дыхательная, нервная и другие системы организма. Теория функциональных систем была создана в 1930—1934 гг. П. К. Анохиным. Функциональная система — динамическая организация структур и процессов организма, включающая отдельные компоненты независимо от их анатомической, тканевой и физиологической принадлежности. Она является интег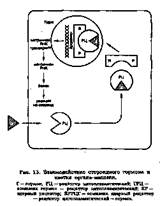 ральным образованием, включающим центральные и периферические звенья и «работающим» по принципу обратной связи, т. е. обратной афферентации (постоянная оценка конечного эффекта). Деятельность репродуктивной системы направлена на воспроизводство, т. е. существование вида.
ральным образованием, включающим центральные и периферические звенья и «работающим» по принципу обратной связи, т. е. обратной афферентации (постоянная оценка конечного эффекта). Деятельность репродуктивной системы направлена на воспроизводство, т. е. существование вида.
Репродуктивная система функционирует по иерархическому типу. В ней существует 5 уровней, каждый из которых регулируется вышележащими структурами по механизму обратной связи. I уровень—ткани-мишени (половые органы, молочные железы, волосяные фолликулы, кожа, кости, жировая ткань). Клетки этих органов и тканей содержат рецепторы, чувствительные к половым гормонам. Содержание стероид-ных рецепторов в
эндометрии изменяется в зависимости от фазы менструального цикла. В плазме содержатся цитозолрецепторы, обладающие строгой специфической чувствительностью к экстрадиолу, прогестерону, тестостерону. Молекула сте-роидного гормона захватывается цитозолрецептором, и образовавшийся комплекс транслоцируется в ядро клетки. Здесь возникает новый комплекс с ядерным белковым рецептором. Этот комплекс связывается с хроматином, регулирующим транскрипцию (рис. 13). К I уровню репродуктивной системы относится также внутриклеточный медиатор — цАМФ (циклический аде-нозинмонофосфат), регулирующий метаболизм в клетках тканей-мишеней. К этому же уровню относятся простагландины (межклеточные регуляторы). Их действие реализуется через цАМФ.
Как уже указывалось, наиболее выраженные циклические изменения происходят в эндометрии. По характеру этих изменений выделяют фазу пролиферации, фазу секреции и фазу кровотечения (менструация).
Фаза пролиферации — фолликулиновая (5—14-й дни цикла) продолжается в среднем 14 дней (она может быть короче или длиннее на 3 дня). Она начинается после менструации и заключается в разрастании желез, стромы и сосудов.
Под влиянием постепенно повышающейся концентрации эстрадиола в ранней (5—7-й день) и средней (8—10-й день) стадиях фазы пролиферации происходит рост желез и разрастание стромы. Железы эндометрия имеют вид прямых или несколько извитых трубочек с прямым просветом. Между клетками стромы располагается сеть аргирофильных волокон. Спиральные артерии мало извиты. В поздней стадии фазы пролиферации (11—14-й день)
железы эндометрия становятся извитыми, иногда они штопорообразны, просвет их несколько расширен. В эпителии некоторых желез обнаруживаются мелкие субнуклеарные вакуоли, содержащие гликоген. Спиральные артерии, растущие из базального слоя, достигают поверхности эндометрия, они несколько извиты. Сеть аргирофильных волокон концентрируется в строме вокруг желез эндометрия и кровеносных сосудов. Толщина функционального слоя эндометрия к концу фазы пролиферации составляет 4—5 мм.
Фаза секреции (лютеиновая) длится 14 дней (±1 день) и непосредственно связана с активностью желтого тела. Она характеризуется тем, что эпителий желез начинает вырабатывать секрет, содержащий кислые гликозаминогли-каны, гликопротеиды, гликоген. В ранней стадии фазы секреции (15—18-й день) появляются первые признаки секреторных превращений. Железы становятся более извитыми, просвет их несколько расширен. Во всех железах эндометрия появляются крупные субнуклеарные вакуоли, оттесняющие ядро к центру клетки. В вакуолях обнаруживается гликоген. В поверхностных слоях эндометрия иногда могут наблюдаться очаговые кровоизлияния, произошедшие во время овуляции и связанные с кратковременным снижением уровня эстрогенов.
 В средней стадии фазы секреции (19—23-й день), когда имеет место максимальная концентрация прогестерона и повышение уровня эстрогенов, функциональный слой эндометрия становится более высоким (его толщина достигает 8—10 мм) и отчетливо разделяется на 2 слоя. Глубокий (губчатый, спонгиозный) слой, граничащий с базальным, содержит большое количество сильно извитых желез и небольшое количество стромы. Плотный (компактный) слой составляет 1/4—1/5 толщины функционального слоя. В нем меньше желез и больше соединительнотканных клеток. В просвете желез находится секрет, содержащий гликоген и кислые мукополисахариды. Наивысшая степень секреции обнаруживается на 20—21-й день. К 20-му дню в эндометрии обнаруживается максимальное количество протеолитических и фибринолитических ферментов. На 20—21-й день цикла в строме эндометрия возникают децидуальноподобные превращения (клетки компактного слоя становятся крупными, округлой или полигональной формы, в их цитоплазме появляется гликоген). Спиральные артерии резко извиты, образуют «клубки» и обнаруживаются во всем функциональном слое. Вены расширены. В средней стадии фазы секреции происходит имплантация бластоцисты. Самые лучшие условия для имплантации представляют структура и функциональное состояние эндометрия на 20—22-й день (6—8-е дни после овуляции) 28-дневного Менструального цикла. Поздняя стадия фазы секреции (24—27-й день) в связи с началом регресса желтого тела и снижением концентрации продуцируемых им гормонов характеризуется нарушением трофики эндометрия и постепенным нарастанием в нем дегенеративных изменений. Уменьшается высота эндометрия (примерно на 20— 30% по сравнению со средней стадией фазы секреции), сморщивается строма функционального слоя, усиливается складчатость стенок желез, и они приобретают звездчатые или пилообразные очертания. Из зернистых клеток стромы эндометрия выделяются гранулы, содержащие релаксин. Последний способствует расплавлению аргирофильных волокон функционального слоя, подготавливая менструальное отторжение слизистой оболочки. На 26—,27-й день цикла в поверхностных слоях компактного слоя наблюдаются лакунар-ное расширение капилляров и очаговые кровоизлияния в строму. Состояние эндометрия, подготовленного таким образом к распаду и отторжению, называется анатомической менструацией и обнаруживается за сутки до начала клинической менструации.
В средней стадии фазы секреции (19—23-й день), когда имеет место максимальная концентрация прогестерона и повышение уровня эстрогенов, функциональный слой эндометрия становится более высоким (его толщина достигает 8—10 мм) и отчетливо разделяется на 2 слоя. Глубокий (губчатый, спонгиозный) слой, граничащий с базальным, содержит большое количество сильно извитых желез и небольшое количество стромы. Плотный (компактный) слой составляет 1/4—1/5 толщины функционального слоя. В нем меньше желез и больше соединительнотканных клеток. В просвете желез находится секрет, содержащий гликоген и кислые мукополисахариды. Наивысшая степень секреции обнаруживается на 20—21-й день. К 20-му дню в эндометрии обнаруживается максимальное количество протеолитических и фибринолитических ферментов. На 20—21-й день цикла в строме эндометрия возникают децидуальноподобные превращения (клетки компактного слоя становятся крупными, округлой или полигональной формы, в их цитоплазме появляется гликоген). Спиральные артерии резко извиты, образуют «клубки» и обнаруживаются во всем функциональном слое. Вены расширены. В средней стадии фазы секреции происходит имплантация бластоцисты. Самые лучшие условия для имплантации представляют структура и функциональное состояние эндометрия на 20—22-й день (6—8-е дни после овуляции) 28-дневного Менструального цикла. Поздняя стадия фазы секреции (24—27-й день) в связи с началом регресса желтого тела и снижением концентрации продуцируемых им гормонов характеризуется нарушением трофики эндометрия и постепенным нарастанием в нем дегенеративных изменений. Уменьшается высота эндометрия (примерно на 20— 30% по сравнению со средней стадией фазы секреции), сморщивается строма функционального слоя, усиливается складчатость стенок желез, и они приобретают звездчатые или пилообразные очертания. Из зернистых клеток стромы эндометрия выделяются гранулы, содержащие релаксин. Последний способствует расплавлению аргирофильных волокон функционального слоя, подготавливая менструальное отторжение слизистой оболочки. На 26—,27-й день цикла в поверхностных слоях компактного слоя наблюдаются лакунар-ное расширение капилляров и очаговые кровоизлияния в строму. Состояние эндометрия, подготовленного таким образом к распаду и отторжению, называется анатомической менструацией и обнаруживается за сутки до начала клинической менструации.
Фаза кровотечения (менструация) включает десквамацию и регенерацию эндометрия. В связи с регрессом, а затем и гибелью желтого тела и резким спадом содержания гормонов в эндометрии нарастают гипоксия и те расстройства, которые начались еще в поздней стадии фазы секреции. В связи с длительным спазмом артерий наблюдается стаз крови, образование тромбов, повышенная проницаемость и ломкость сосудов, кровоизлияния в строму, лейкоцитарная инфильтрация. Развивается некробиоз ткани и ее расплавление. Вслед за длительным спазмом сосудов наступает их парети-ческое расширение, сопровождающееся усиленным притоком крови и разрывом стенки сосудов. Происходит отторжение (десквамация) некротизиро-ванных отделов функционального слоя эндометрия. Полное отторжение обычно заканчивается на 3-й день цикла.
Регенерация (3—4-й день цикла) происходит после- отторжения некро-тизированного функционального слоя из тканей базального слоя (краевых отделов желез). В физиологических условиях на 4-й день цикла вся раневая поверхность слизистой оболочки эпителизируется.
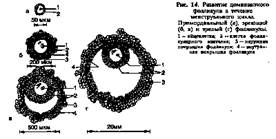
II уровень репродуктивной системы — яичники. В них происходит рост и созревание фолликулов, овуляция, образование желтого тела, синтез стероидов. Основная масса фолликулов (90%) претерпевает атретические изменения. И лишь небольшая часть фолликулов проходит цикл развития от примордиального до преовуляторного фолликула, овулирует и превращается в желтое тело. У человека на протяжении одного менструального цикла развивается только один фолликул. Доминантный фолликул в первые дни менструального цикла имеет диаметр 2 мм, а к моменту овуляции (в среднем за 14 дней) увеличивается до 21 мм. Объем фолликулярной жидкости увеличивается в 100 раз. Количество клеток гранулезы увеличивается с 0,5 хЮ6 до 50хЮб .
Этапы развития доминантного фолликула: Примордиальный фолликул состоит из яйцеклетки, окруженной одним рядом уплощенных клеток фолликулярного эпителия (рис. 14). В процессе созревания фолликула яйцеклетка увеличивается в размере, клетки фолликулярного эпителия размножаются и округляются, образуется зернистый слой фолликула (stratum granulosum). В гранулезных клетках зреющего фолликула имеются рецепторы
к гонадотропным гормонам, определяющие чувствительность яичников к гонадотропинам и регулирующие процессы фолликуло- и стероидогенеза. В толще зернистой оболочки за счет секреции и распада клеток фолликулярного эпителия и транссудата из кровеносных сосудов появляется жидкость. Яйцеклетка оттесняется жидкостью к периферии, окружается 17—50 рядами клеток гранулезы. Возникает яйценосный холмик (cumulus oophorus). В граафовом пузырьке яйцеклетка окружена стекловидной оболочкой (zona pellucida). Строма вокруг зреющего фолликула дифференцируется на наружную (tunica externa thecae folliculi) и внутреннюю покрышки фолликула (tunica interna thecae follicula). Зреющий фолликул превращается в зрелый.
В фолликулярной жидкости резко увеличивается содержание эстрадиола (Ез) и фолликулостимулирующего гормона. Подъем уровня Е2 стимулирует выброс лютеинизирующего гормона и овуляцию. Фермент коллагеназа обеспечивает изменения в стенке фолликула (истончение и разрыв). Играют роль в разрыве преовуляторного фолликула простагландины (ПГРао и гага) и протеолитические ферменты, содержащиеся в фолликулярной жидкости, а также окситоцин и релаксин.
На месте разорвавшегося фолликула образуется желтое тело, клетки которого секретируют прогестерон, эстрадиол и андрогены. Полноценное желтое тело образуется только тогда, когда в преовуляторном фолликуле содержится достаточное количество гранулезных клеток с высоким содержанием рецепторов ЛГ.
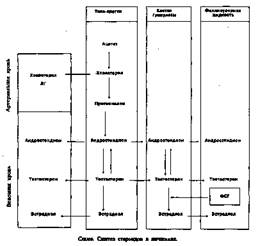
Стероидные гормоны продуцируются клетками гранулезы, клетками theca folliculi interna и, в меньшей степени, клетками theca folliculi externa. Клетки гранулезы и тека-клетки участвуют в синтезе эстрогенов и прогестерона, а клетки theca folliculi externa —в синтезе андрогенов (см. схему).
Исходным материалом для всех стероидных гормонов является холе-стерол, образующийся из ацетата или липопротеидов низкой плотности. Он поступает в яичник с током крови. В синтезе стероидов на первых этапах участвуют ФСГ и ЛГ, ферментные системы — ароматазы. Андрогены синтезируются в тека-клетках под влиянием ЛГ и с током крови попадают в гранулезные клетки. Конечные этапы синтеза (превращения андрогенов в эстрогены) происходит под влиянием ферментов.
В клетках гранулезы образуется белковый гормон — ингибин, тормозящий выделение ФСГ. В фолликулярной жидкости, желтом теле, матке и маточных трубах обнаружен окситоцин. Окситоцин, секретируемый яичником, оказывает лютеолитическое действие, способствуя регрессу желтого тела. Вне беременности в клетках гранулезы и желтого тела очень мало релаксина, а в желтом теле при беременности его содержание возрастает во много раз. Релаксин оказывает токолитическое действие на матку и способствует овуляции.
III уровень —передняя доля гипофиза (аденогипофиз). В аденоги-пофизе секретируются гонадотропные гормоны: фолликулостимулирующий, или фоллитропин (ФСГ), лютеинизирующий, или лютропин (ЛГ); пролак-тин (ПрЛ); другие тройные гормоны: тиреотропный гормон, тиротропин (ТТГ); соматотропный гормон (СТГ); адренокортикотропный гормон, кор-тикотропин (АКТГ); меланостимулирующий, меланотропин (МСГ) и липо-тропный (ЛПГ) гормоны. ЛГ и ФСГ являются гликопротеидами, ПрЛ — полипептидом.
 Железой-мишенью для ЛГ и ФСГ является яичник. ФСГ стимулирует рост фолликула, пролиферацию клеток гранулезы, образование рецепторов ЛГ на поверхности клеток гранулезы. ЛГ стимулирует образование андрогенов в тека-клетках. ЛГ И ФСГ способствуют овуляции. ЛГ стимулирует
Железой-мишенью для ЛГ и ФСГ является яичник. ФСГ стимулирует рост фолликула, пролиферацию клеток гранулезы, образование рецепторов ЛГ на поверхности клеток гранулезы. ЛГ стимулирует образование андрогенов в тека-клетках. ЛГ И ФСГ способствуют овуляции. ЛГ стимулирует
синтез прогестерона в лютеинизированных клетках гранулезы после овуляции.
Основная роль пролактина—стимуляция роста молочных желез и регуляция лактации. Он оказывает гипотензивное действие, дает жиромоби-лизующий эффект. Повышение уровня пролактина тормозит развитие фолликулов и стероидогенез в яичниках.
IV уровень репродуктивной системы — гипофизотропная зона гипоталамуса: вентромедиальные, дорсомедиальные и аркуатные ядра. В этих ядрах образуются гипофизотропные гормоны. Выделен, синтезирован и описан рилизинг-гормон — люлиберин. Выделить и синтезировать фоллибе-рин до настоящего времени не удалось. Поэтому гипоталамические гона-дотропные либерины обозначают ГТ-РГ, так как рилизинг-гормон стимулирует выделение как ЛГ, так и ФСГ передней долей гипофиза.
ГТ-РГ гипоталамуса из аркуатных ядер по аксонам нервных клеток попадает в терминальные окончания, тесно соприкасающиеся с капиллярами медиальной возвышенности гипоталамуса. Капилляры формируют портальную кровеносную систему, объединяющую гипоталамус и гипофиз. Особенностью этой системы является возможность тока крови в обе стороны, что
важно в осуществлении механизма обратной связи. Нейросекрет гипоталамуса оказывает биологическое действие на организм различными путями.
Основной путь — парагипофизарный — через вены, впадающие в синусы твердой мозговой оболочки, а оттуда в ток крови. Трансгипофизарный путь —через систему воротной вены к передней доле гипофиза. Обратное влияние на гипоталамус (стероидный контроль половых органов) осуществляется через вертебральные артерии. Секреция ГТ-РГ генетически запрограммирована и происходит в определенном пульсирующем ритме с частотой примерно один раз в час. Этот ритм получил название цирхорального (часового). Он формируется в пубертатном возрасте и является показателем зрелости нейросекреторных структур гипоталамуса. Цирхоральная секреция ГТ-РГ запускает гипотоламо-гипофизарно-яичниковую систему. Под влиянием ГТ-РГ происходит выделение ЛГ и ФСГ из передней доли гипофиза.
В модуляции пульсации ГТ-РГ играет роль эстрадиол. Величина выбросов ГТ-РГ в преовуляторный период (на фоне максимального выделения эстрадиола) значительно выше, чем в раннюю фолликулиновую и лютей-новую фазы. Частота выбросов остается прежней. В дофаминергических нейронах аркуатного ядра гипоталамуса есть рецепторы эстрадиола.
Основная роль в регуляции выделения пролактина принадлежит дофа-минергическим структурам гипоталамуса. Дофамин (ДА) тормозит выделение пролактина из гипофиза. Антагонисты дофамина усиливают выделение пролактина.
V уровень в регуляции менструального цикла — надгипоталамиче-ские церебральные структуры. Воспринимая импульсы из внешней среды и от интерорецепторов, они передают их через систему передатчиков нервных импульсов (нейротрансмиттеров) в нейросекреторные ядра гипоталамуса.
В эксперименте показано, что в регуляции функции гипоталамических нейронов, секретирующих ГТ-РГ, ведущая роль принадлежит дофамину, норадреналину и серотонину. Функцию нейротрансмиттеров выполняют ней-ропептиды морфиноподобного действия (опиоидные пептиды) — эндорфины (ЭНД) и энкефалины (ЭНК). Они регулируют гонадотропную функцию гипофиза. ЭНД подавляют секрецию ЛГ, а их антагонист — налоксон — приводит к резкому повышению секреции ГТ-РГ. Считают, что эффект опиоидов осуществляется за счет изменения содержания ДА (ЭНД снижают синтез ДА, вследствие чего стимулируется секреция и выделение пролактина).
В регуляции менструального цикла участвует кора большого мозга. Имеются данные об участии амигдалоидных ядер и лимбической системы в нейрогуморальной регуляции менструального цикла. Электрическое раздражение амигдалоидного ядра (в толще больших полушарий) вызывает в эксперименте овуляцию. При стрессовых ситуациях, при перемене климата, ритма работы наблюдаются нарушения овуляции. Нарушения менструального цикла реализуются через изменение синтеза и потребления нейротрансмиттеров в нейронах мозга.
Таким образом, репродуктивная система представляет собой суперсистему, функциональное состояние которой определяется обратной связью входящих в нее подсистем. Регуляция внутри этой системы может идти по длинной петле обратной связи (гормоны яичника —ядра гипоталамуса; гормоны яичника—гипофиз); по короткой петле—передняя доля гипофиза — гипоталамус; по ультракороткой —ГТ-РГ—нервные клетки гипоталамуса. Обратная связь может быть как отрицательной, так и положительной. При низком уровне эстрадиола в раннюю фолликулярную фазу усиливается выделение ЛГ передней долей гипофиза — отрицательная обратная связь.
Овуляторный пик выделения эстрадиола вызывает выброс ФСГ и ЛГ-положительная обратная связь. Примером ультракороткой отрицательной связи может служить увеличение секреции ГТ-РГ при снижении его концентрации в нейросекреторных нейронах гипоталамуса.
Помимо циклических изменений в системе гипоталамус — гипофиз— яичники и в органах-мишенях на протяжении менструального цикла имеют место циклические изменения функционального состояния многих систем («менструальная волна»). Эти циклические изменения у здоровых женщин находятся в пределах физиологических границ.
При изучении функционального состояния центральной нервной системы выявлена некоторая тенденция к преобладанию тормозных реакций, снижение силы двигательных реакций во время менструаций.
В фазе пролиферации отмечается преобладание тонуса парасимпатического, а в секреторной фазе — симпатического отделов вегетативной нервной системы. Состояние сердечно-сосудистой системы в течение менструального цикла характеризуется волнообразными функциональными колебаниями. Так, в I фазе менструального цикла капилляры несколько сужены, тонус всех сосудов повышен, ток крови быстрый. Во II фазе менструального цикла капилляры несколько расширены, тонус сосудов снижен; ток крови не всегда равномерный.
Циклическим колебаниям подвержен морфологический и биохимический состав крови. Содержание гемоглобина и количество эритроцитов наиболее высоки в 1-й день менструального цикла. Самое низкое содержание гемоглобина отмечается на 24-й день цикла, а эритроцитов — ко времени овуляции. Меняется на протяжении менструального цикла содержание микроэлементов; азота, натрия, жидкости. Известны колебания настроения и появление некоторой раздражительности у женщин в дни, предшествующие менструации.
ФИЗИОЛОГИЧЕСКИЕ ПРОЦЕССЫ В ОРГАНИЗМЕ ЖЕНЩИНЫ В РАЗЛИЧНЫЕ ПЕРИОДЫ ЖИЗНИ
В жизни женщины можно выделить периоды, которые характеризуются определенными возрастными анатомо-физиологическими особенностями: 1) детство, 2) период полового созревания, 3) период половой зрелости, 4) климактерический период, 5) менопауза и 6) постменопаузальный период.
Детство— период жизни до 8 лет, в котором специфические функции яичников не проявляются, хотя эстрогены синтезируются. Матка небольшая. Шейка матки по длине и толщине превосходит размеры матки; маточные трубы извилистые, тонкие, с узким просветом; влагалище узкое, короткое, слизистая оболочка влагалища до 7 лет тонкая, эпителий представлен базальными и парабазальными клетками. Наружные половые органы сформированы, но волосяной покров отсутствует. В течение первого года жизни размеры матки уменьшаются
8-09-2015, 21:02
