Красноярская государственная медицинская Академия
КАФЕДРА ДЕТСКИХ БОЛЕЗНЕЙ № 2
Внутриутробная гипоксия. Асфиксия и реанимация новорожденных
Учебное пособие для самостоятельной аудиторной и внеаудиторной работы студентов на цикле «Патология новорожденных детей»
Красноярск 2003
УДК 616.-053.31(075.8)
ББК 616-053.3
А 43.
Автор: Нейман Елена Георгиевна – кандидат медицинских наук, ассистент кафедры детских болезней № 2 КрасГМА
Рецензент: Старых Эмма Федоровна – кандидат медицинских наук, доцент, зав. кафедрой детских болезней № 2 КрасГМА
«Внутриутробная гипоксия. Асфиксия и реанимация новорожденных» (учебное пособие для самостоятельной аудиторной и внеаудиторной работы студентов на цикле «Патология новорожденных детей»)
В пособии отражены современные подходы к диагностике асфиксии новорожденных детей и ее ранних и поздних осложнений, освещены этиология, патогенез, классификация, клиника асфиксии у новорожденных, изложены современные подходы к оказанию неотложной помощи.
Утверждено на заседании ЦК МС КрасГМА.
Внутриутробная гипоксия. Асфиксия и реанимация новорожденных
Асфиксия новорожденного — это отсутствие эффективного газообмена в легких сразу после рождения у ребенка с наличием хотя бы одного признака живорожденности.
Признаки жизни: самостоятельное дыхание, сердцебиение, пульсация пуповины, произвольное движение мускулатуры.
Асфиксия новорожденных — причина смерти примерно миллиона детей в мире ежегодно и примерно у такого же количества детей развиваются серьезные неврологические и другие ее последствия.
До середины 80-х годов основным критерием диагностирования асфиксии была оценка по шкале В.Апгар, в Международной классификации болезней X пересмотра (1993) оценка по шкале Апгар не включена в качестве критерия диагностики и оценки тяжести асфиксии в родах. Низкая оценка по Апгар, особенно через 1 минуту после рождения, расценивается как кардиореспираторная депрессия при рождении и ее могут обуславливать: асфиксия, лекарственная терапия матери, «стрессированные роды» и проч. Частота рождения детей с кардиореспираторной депрессией 10—15%.
Частота рождения детей в асфиксии составляет 1—1,5%, с колебаниями от 9% (у детей со сроком гестации менее 36 недель) до 0,5% (при сроке гестации более 37 недель). Относительно велика и смертность от асфиксии. Асфиксия новорожденных является основной причиной (10—20%) детского церебрального паралича (ДЦП)и других задержек психомоторного развития.
Реанимация (оживление) — восстановление легочных или сердечных функций после их прекращения (т. е. после остановки дыхания или сердечной деятельности). У новорожденных речь идет чаще о восстановлении функции легких.
Первичное апноэ — начальный физиологический ответ на острую перинатальную гипоксию — прекращение дыхательных движений, брадикардия и транзиторная артериальная гипертензия и следующее за ними периодическое гаспинг-дыхание (судорожное дыхание, регулируемое центром, расположенным в каудальной части продолговатого мозга, с максимальным сокращением инспираторных мышц и пассивным выдохом обычно при затруднении прохождения воздуха на выдохе через вер хние отделы дыхательных путей). Начатое в этой фазе оживление требует кратковременной вспомогательной вентиляции легких, практически всегда результативно с быстрым эффектом, хорошим прогнозом.
Вторичное апноэ — вторичная остановка дыхания (прекращение дыхательных движений грудной клетки) после гаспинг-дыхания, следовавшего за первичным апноэ. Типично падение артериального кровяного давления, брадикардия, мышечная гипотония. Оживление, начатое в этой фазе перинатальной гипоксии, требует ИВЛ с последующей сосудисто-сердечной интенсивной терапией и, обычно, медикаментозной терапией метаболических нарушений. Восстановление жизнедеятельности новорожденного — медленное, прогноз не всегда хороший.
Асфиксия острая — асфиксия новорожденного, причиной которой являются лишь интранатальные факторы.
Асфиксия, развившаяся на фоне хронической внутриутробной гипоксии — асфиксия новорожденного, развивавшегося антенатально в условиях плацентарной недостаточности и длительной гипоксии.
Течение асфиксии при любой ее тяжести в момент рождения, а также прогноз для жизни и здоровья новорожденного на всю его жизнь зависят не только от условий внутриутробного развития ребенка и наличия сопутствующих заболеваний и осложнений, а во многом от знаний, навыков, мастерства и оперативности тех людей, которые первыми встретили его в этом мире.
Этиология
Причиной острой асфиксии являются интранатальные факторы. Однако наиболее тяжелое течение и прогноз имеет асфиксия, возникшая на фоне хронической антенатальной гипоксии, вызвавшей нарушение нормального созревания и функционирования всех систем плода.
Рисунок № 1
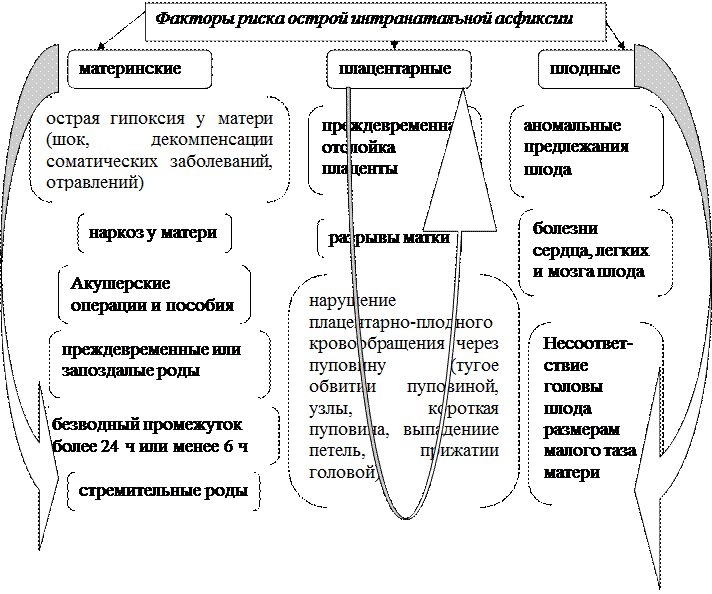
Механизмы, приводящих к острой асфиксии новорожденных
1) неадекватная гемоперфузия материнской части плаценты (гипер- или гипотензионный синдром у матери любой этиологии)
2) ухудшение оксигенации крови матери (анемия, сердечно-сосудистая и дыхательная недостаточность)
3) нарушение обмена газов через плаценту (отслойка, предлежание)
4) прерывание кровотока через пуповину (узлы, сдавление, выпадение петель пуповины)
5) невозможность самостоятельного адекватного дыхания ребенка (пороки развития, поражение ЦНС, медикаментозная терапия матери и др.)
Патогенез
Ведущие звенья патогенеза острой асфиксии:
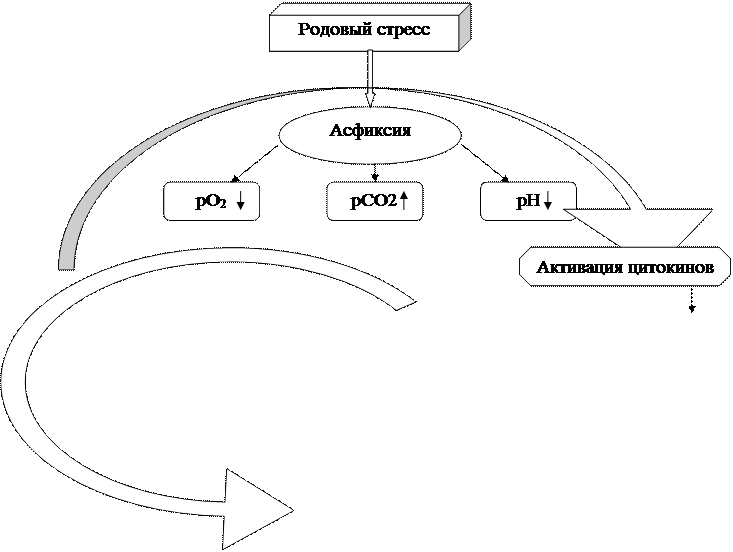
1. Гипоксемия приводит к накоплению недоокисленных продуктов и метаболическому ацидозу, а также включает механизмы адаптации в виде усиления «дыхательных» движений, тахикардии, выброса из костного мозга дополнительного количества эритроцитов. Реализация адаптивных процессов обеспечивается активацией симпатико-адреналовой системы, гормонами коры надпочечников и цитокинами. Снижение рО2 ниже 40 мм рт.ст. включает так называемый «ишемический рефлекс», приводящий к централизации кровообращения, т.е. ишемии кожи, легких, почек, печени, ЖКТ ради обеспечения функции жизненно важных органов: сердца, диафрагмы, мозга, надпочечников.
2. Сохранение феталъного состояния легких , высокое сопротивление сосудов малого круга является причиной шунтирования крови (справа налево), дыхательной недостаточности и перегрузки правых отделов сердца давлением, а левых отделов — объемом, то есть способствует развитию сердечной недостаточности, усилению дыхательной и циркуляторной гипоксии.
3. Изменения системной гемодинамики соответствуют клинике 1-й фазы гиповолемического шока . Отрицательным последствием централизации кровообращения являются: накопление недоокисленных продуктов, СО2 , ацидоз в ишемизированных тканях, что имеет целый ряд тяжелых последствий: для системной гемодинамики, микроциркуляции, гемореологии, водно-электролитного баланса, обменных процессов. Адаптивная активация анаэробного гликолиза с накоплением лактата усиливает ацидоз.
4. Дальнейшее прогрессирование гипоксии и смешанного ацидоза вызывает раскрытие прекапиллярных сфинктеров, децентрализацию кровообращения с падением АД, что соответствует клинике 2-й фазы гиповолемического шока, то есть развивается гемодинамический коллапс, снижающий тканевую перфузию в жизненно важных органах.
5. Активация плазменных протеаз на фоне гиперкатехоламинемии, ацидоза и повреждения эндотелия, то есть активация тромбиновой, фибринолитической, кининовой и системы комплемента, что ведет к эндотоксикозу продуктами протеолиза и вместе с ацидозом — к повреждению мембран клеток, митохондрий, лизосом, рибосом, гематоэнцефалического барьера, повышению сосудистой проницаемости, падению сосудистого тонуса, деструкции клеток (в том числе и эритроцитов), отеку интерстициального пространства, сладж-феномену, запуску внутрисосудистого свертывания, тромбозу, блокаде микроциркуляции, дистрофическим процессам. Важное место в патогенезе интранатальной асфиксии, а особенно повреждения ЦНС отводят активации продукции оксида азота эндотелием. В высоких концентрациях он оказывает токсическое действие на нейроны, а также вызывает неуправляемую вазодилятацию мозговых сосудов, нарушая процессы ауторегуляции мозгового кровотока.
6. Грозным осложнением асфиксии при ее тяжелом течении является ДВС-синдром , с тромбогеморрагическими расстройствами на фоне полиорганной недостаточности в виде нарушений ЦНС, дыхательной недостаточности (ДН), сердечной недостаточности (СН), острой почечной недостаточности (ОПН), поражения печени, надпочечниковой недостаточности.
Патогенез асфиксии, возникшей у ребенка с хронической антенаталъной гипоксией
Фон: антенатальная пневмопатия, энцефалопатия, ангиопатия, незрелость ферментных систем печени, низкие резервы надпочечников и щитовидной железы, вторичный иммунодефицит, гипоксемия, гиперкапния и метаболическоий ацидоз уже внутриутробно.
Перинатальная гипоксия и родовой стресс наступают в условиях уменьшения или даже исчерпания резервов адаптации.
Тяжесть антенатального страдания, состояние адаптационных механизмов, степень ДН, ОПН, СН, отек мозга, поражение печени, ЖКТ и гнойно-септические осложнения определяют течение и прогноз сочетанной гипоксии.
Схематически патогенез асфиксии новорожденного, развившейся на фоне хронической антенатальной гипоксии представлен на рис. № 2.
Классификация
В 1952 г. американский акушер Виржиния Апгар предложила шкалу клинической оценки состояния новорожденного через 1 и 5 мин после рождения (табл. № 1). В настоящее время общепринято, что оценка лишь по шкале Апгар не может быть единственным критерием асфиксии, и низкая оценка по Апгар через 1 мин после рождения не всегда синоним асфиксии, так как ее могут иметь дети, рожденные в состоянии кардиореспираторной депрессии . Если причины кардиореспираторной депрессии четко установлены и дальнейшая динамика клиники (после оказания экстренной помощи при рождении) подтверждает ее, то диагноз асфиксии нецелесообразен.
Патогенез асфиксии на фоне хронической антенатальной гипоксии Рис.№2
| Антенатальный статус | |||
  Гипоксия Гипоксия |
Патологический ацидоз | Гиперкапния | |
| Ишемия мозга | Ангио-патия | Дефицит сурфак-танта | Дефицит АДФ | Низкие резервы надпо-чечников | Расстрой-ства гемостаза | Иммуно-дефицит |

ПФК венозный застой |
Апноэ | Коллапс АД | Сладж | Водно- электролитный дисбалланс | Поврежде-ние мембран |
![]()

![]()
![]()
![]()
| ДН | ОПН | СН | ОНН | ЯНЭК | Анемия | Гн.-сеп. осл. | Тромбоз Геморрагии |
|
Шкала Апгар
Шкала Апгар позволяет оценить состояние новорожденного в цифровом выражении от 0 до 10 баллов. По шкале Апгар должны оцениваться все дети первых минут жизни. Она имеет практическую значимость не только в период пребывания ребенка в отделении новорожденных, но и в более старшем возрасте, когда его состояние при рождении необходимо учитывать при постановке диагноза. Шкала предложена Вирджинией Апгар, доктором медицины, анестезиологом, в 1953 г. Проста, как все гениальное. Сама автор пыталась модернизировать ее, но ничего более удобного и столь широко распространенного, ей создать не удалось.
Шкала Апгар Таблица № 1
| Признак | 0 | 1 | 2 |
| Цвет кожи | Цианотичная или бледная | Туловище розовое, конечности цианотичные | Розовая на туловище и конечностях |
| Сердцебиения | Отсутствуют | Брадикардия (менее 100/мин) | Более 100/мин |
| Дыхание | Отсутствует | Редкое, неритмичное | Хорошее, ритмичное, крик |
| Мышечный тонус | Атония | Слабое сгибание конечностей | Активные движения |
| Рефлекторная возбудимость (реакция на санацию рото- и носоглотки) | Реакции нет | Гримаса | Кашель и/или чиханье |
Оценка ребенка по шкале Апгар проводится через 1 и 5 мин после рождения. Она дает почти объективное ретроспективное представление об объеме реанимационных мероприятий, которые требовалось провести ребенку при родах и ответных реакциях организма ребенка на эти попытки реанимации. Оценка по шкале Апгар можетне иметь особого значения в процессе проведения реанимации . В эти напряженные моменты определение частоты сердечных сокращений, цвета кожи и характера дыхательных движений позволяет быстро и безошибочно решить вопрос о необходимости продолжения реанимационных мероприятий.
Кардиореспираторная депрессия при рождении — синдром, характеризующийся наличием при рождении и в первые минуты жизни угнетения основных жизненных функций, включая брадикардию, неэффективное дыхание (гиповентиляцию), пониженный мышечный тонус, угнетение ЦНС, но при отсутствии в крови гиперкапнии, нередко и гипоксемии. При оценке по Апгар через 1 мин такие дети имеют 4-6 баллов, но через 5 мин — 7 баллов и выше.
В диагнозе и выписной справке необходимо указать, острую или сочетанную асфиксию перенес ребенок, а также сопутствующие состояния и осложнения.
При средней степени тяжести асфиксии оценка на 1-й минуте составляет 4-6 баллов и к 5-й минуте достигает 6-7 баллов, имеются клинические признаки I-II стадии шока, потребовавшие инфузионной терапии в сочетании с инотропами.
Тяжелую асфиксию диагностируют у ребенка, имеющего оценку до 3 баллов включительно через 1 мин и клинические признаки шока II или III стадии (т.е. клинические признаки полиорганного поражения), потребовавшие инфузионной терапии с применением инотропов более 1 ч (резистентный шок) на фоне адекватной ИВЛ и рациональной температурной защиты.
Основными критериями тяжести асфиксии должны быть:
1) ответ на адекватную терапию
2) течение и исход патологии в раннем неонатальном периоде, отражающие выраженность повреждения витальных функций.
Таким образом, окончательно тяжесть асфиксии можно определить не в родильной комнате, а по окончании раннего неонатального периода.
Клиническая картина
Среднетяжелую асфиксию констатируют в том случае, когда нормальное дыхание не установилось в течение 1 минуты после рождения, но частота сердцебиений 100 и более в минуту. Мышечный тонус незначительный, реакция на раздражение слабая. Оценка по шкале Апгар через 1 и 5 минут — 4-6 баллов (синяя асфиксия). В первые минуты жизни отмечается умеренно выраженный синдром угнетения ЦНС: снижение спонтанной двигательной активности, реакции на осмотр, угнетение рефлексов новорожденных (особенно часто — автоматической ходьбы, опоры, ползанья по Бауэру). Крик малоэмоциональный. Кожный покров цианотичен, однако при дополнительной оксигенации быстро розовеет. Нередко при этом сохраняется акроцианоз. При аускультации выявляют тахикардию, приглушение тонов сердца, ослабленное дыхание, наличие проводных разнокалиберных хрипов. Дыхание после затяжного первичного апноэ — ритмичное, с подвздохами, иногда с западением межреберий и втягиванием грудины.
Обычно в первые часы жизни синдром угнетения сменяется гипервозбудимостью: характерны мелкоразмашистый тремор рук, усиливающийся при крике и беспокойстве, раздраженный крик, нарушение сна, частые срыгивания, гиперестезия, спонтанный рефлекс Моро (1 фаза). При этом могут наблюдаться снижение или угнетение рефлексов опоры, ходьбы и ползанья по Бауэру, мышечная гипотония или дистония. Описанные нарушения являются функциональными и преходящими. В случае проведения адекватной терапии состояние детей, перенесших острую среднетяжелую асфиксию, быстро улучшается и становится удовлетворительным к концу раннего неонатального периода.
Тяжелая интранатальная асфиксия характеризуется следующим: пульс при рождении - менее 100 ударов в минуту, дыхание отсутствует или резко затруднено, кожа бледная, имеется мышечная атония. Реакция на носовой катетер отсутствует. Оценка по шкале Апгар на 1-й минуте 0-3 балла (белая асфиксия).
Состояние ребенка при рождении расценивается как крайне тяжелое. Обычно отсутствуют спонтанная двигательная активность, реакция на осмотр, мышечный тонус. Физиологические рефлексы угнетены. Цвет кожных покровов цианотично-бледный или бледный и восстанавливается при активной оксигенации медленно. Тоны сердца приглушенные или глухие, возможен систолический шум. Физикальные данные над легкими вариабельны. Меконий обычно отходит до или во время родового акта, что при начавшихся внутриутробно дыхательных движениях способствует аспирации околоплодных вод с меконием.
Клиника затяжной острой асфиксии близка к шоку 2 ст. Кожные покровы приобретают землистый оттенок. Отмечаются выраженные признаки нарушения периферической (симптом «белого пятна» — более 3 с) и центральной гемодинамики (артериальная гипотензия, снижение центрального венозного давления, при выраженной сердечной недостаточности оно может и повышаться). В неврологическом статусе имеются признаки комы или ступора: отсутствует реакция на осмотр и болевое раздражение, выражены адинамия, арефлексия, атония. Глаза закрыты, реакция зрачков на свет вялая или отсутствует, возможны как миоз, так и мидриаз, а также горизонтальный и вертикальный нистагм. Самостоятельное дыхание отсутствует, а при попытке дыхательных движений выражено участие вспомогательной мускулатуры. Характерны частые приступы апноэ. Тоны сердца глухие, иногда их удается выслушать только в эпигастральной области. Грубый систолический шум проводится хорошо на сосуды и экстракардиально. При сердечной недостаточности характерно увеличение границ относительной сердечной тупости. Над легкими выслушиваются проводные и влажные разнокалиберные хрипы (следствие аспирации) на фоне ослабленного дыхания (следствие ателектазов).
При пальпации живота выявляется гепатомегалия, особенно характерная для детей, перенесших хроническую внутриутробную гипоксию, а при аускультации — слабая перистальтика кишечника. Могут быть признаки динамической кишечной непроходимости, обусловленные ишемией и метаболическими расстройствами.
На фоне стабилизации состояния появляются признаки гипертензионного синдрома: крупноразмашистый тремор, глазная симптоматика, выбухание большого родничка; нередко отмечается судорожный синдром при сохранении мышечной гипотонии, отсутствии сосательного и глотательного рефлексов. При благоприятном течении со 2-3-х суток появляются признаки стабилизации гемодинамики, сухожильные рефлексы, физиологические рефлексы новорожденного (чаще всего Бабкина, Моро — 1-я фаза, верхний и нижний хватательные, Бабинского, Галанта), а также самостоятельное дыхание, глотательный, а затем и сосательный рефлексы.
Течение постасфиктического синдрома при любой тяжести в момент рождения определяется условиями внутриутробного развития, наличием сопутствующих заболеваний и осложнений, а также адекватностью интенсивной терапии и выхаживания.
Отличительными признаками острой асфиксии, возникшей на фоне хронической внутриутробной гипоксии, являются:
1) более тяжелое состояние при рождении;
2) большая частота родового травматизма;
3) выраженность неврологических проявлений вследствие антенатального и интранатального повреждения ЦНС;
4) более частое поражение легких и более тяжелое течение РДС вследствие антенатальной пневмопатии, аспирации мекониальных околоплодных вод, персистирующей легочной гипертензии, чаще возникают вторичный дефицит сурфактанта и инфекционные процессы в легких;
5) высокая частота геморрагического синдрома, обусловленного поражением эндотелиоцитов и повышением сосудистой проницаемости, гипоагрегацией тромбоцитов, нарушением коагуляционного и антикоагуляционного гемостаза, снижением белковосинтетической функции печени. Повышен риск возникновения ДВС-синдрома;
6) более выражены при рождении и длительно сохраняются расстройства водно-электролитного баланса, КОС и гемодинамики в виде гиповолемии, патологического ацидоза, гипоксемии и гиперкапнии;
7) склонность к гипогликемии, гипокальцемии, гипомагниемии, гиперкалиемии;
8) большая чувствительность к кислородотерапии в сочетании с большей частотой ее осложнений;
9) большая чувствительность к диуретикам в первые сутки жизни при более редком развитии выраженной олигурии;
10) частое сочетание с внутриутробными инфекциями и склонность к септическому течению интра- и постнатальных инфекций;
11) большая частота отдаленных последствий, в частности энцефалопатии
Таким образом, сочетанная (анте- и интранатальная) гипоксия приводит к более тяжелому течению постгипоксического синдрома, частым инфекционным осложнениям и менее благоприятному прогнозу.
Осложнения
Существуют две группы осложнений: ранние (развиваются в первые часы, сутки жизни) и поздние (с конца первой недели жизни и позднее). Обе группы осложнений классифицируют по поражению органов и систем. На рисунке № 2 представлены ранние и поздние осложнения по системам:
Рисунок № 2
 |
||||
 |
||||
 |
||||
 |
||||
 |
||||
 |
||||
 |
||||
Диагностика
Асфиксию диагностируют на основании оценки состояния новорожденного по шкале Апгар, а также динамики основных клинико-лабораторных данных. Все дети, родившиеся с низкой оценкой по шкале Апгар, подлежат мониторному наблюдению на протяжении нескольких часов или суток, то есть непрерывному слежению за состоянием ряда жизненно важных функций организма и параметров гомеостаза.
Клинический мониторинг
включает: а) учет массы тела (2 раза в сутки); б) динамические записи об изменении клинического состояния ребенка (неврологический, соматический статус); в) регулярные отметки
9-09-2015, 00:06
