![]() Первый Московский Государственный Медицинский Университет им. И.М. Сеченова
Первый Московский Государственный Медицинский Университет им. И.М. Сеченова
Кафедра Эпидемиологии
РЕФЕРАТ
Основы доказательной медицины.
Базы данных.
Поиск доказательной медицины.
Выполнила: студентка 28 группы 5 курса
лечебного факультета
Велиева А.Р.
Преподаватель: Папина Г.В.
Москва
2010
Основы доказательной медицины.
Базы данных.
Поиск доказательной медицины.
Введение в доказательную медицину
По окончании этого модуля участники должны:
Получить лучшее представление о принципах доказательной медицины
Познакомиться с методами и подходами, используемыми в доказательной медицине
Уметь критически оценивать мероприятия, которые они используют в своей ежедневной практике
Ознакомиться и научиться использовать доступную информацию
Что такое доказательная медицина:
«Доказательная медицина (ДМ) - это интеграция наилучших научных доказательств с клиническим опытом и потребностями пациента»
«Доказательная медицина - это добросовестное, детальное и разумное использование лучших современных доказательств при принятии решений по ведению отдельных пациентов.
Практическое применение доказательной медицины означает интеграцию индивидуальной клинической компетентности с лучшими из доступных внешних клинических доказательств, полученных из систематических обзоров.
Под лучшими имеющимися клиническими доказательствами мы подразумеваем клинически значимые исследования, ориентированные на пациента, результатом которых станут точность и достоверность диагностических тестов и медицинских осмотров, значимость прогностических показателей, эффективность и безопасность терапевтического, реабилитационного и профилактического режимов.
Когда появилась доказательная медицина?
1940 г - Первые рандомизированные исследования (использование стрептомицина при туберкулезе)
1960 г - Концентрация на “процессе” (трагедия, связанная с талидомидом)
1962 г - Комитет США по контролю за медикаментами и продуктами питания ввел правила, требующие проведения контролируемых исследований новых препаратов
1971 г - Кокран поднял вопрос о недостаточности научных доказательств
1974 - Обнаружено расхождение между теорией и практикой
1980-90 гг – Привлечение внимания к необходимости включения систематических обзоров в клинические руководства
Термин «Доказательная медицина» предложен клиницистами и эпидемиологами из Университета McMaster в Канаде в 1988 году
Арчи Кокран (Archie Cochrane) описал, как представить научные исследования вниманию клиницистов и сделать результаты исследования стимулом для обсуждения и внимательного анализа. Его совместные с коллегами из Британского Медицинского Исследовательского Совета усилия внесли существенный вклад в то, что сегодня называют доказательной медициной.
Это ему принадлежит знаменитое наблюдение (1979 г.), что медицинской профессии недостает критических выводов рандомизированных контролируемых исследований (РКИ).
Он основал первый Центр Кокрана, который начал свою работу 10 лет назад в Оксфорде (Великобритания).
На сегодняшний день существует 15 центров Кокрана по всему миру. Они координируют работу международной группы исследователей, вдохновленных взглядами Арчи».
Пять этапов доказательной медицины
Задайте вопрос, на который можно получить ответ
Найдите наилучшие доказательства
Критически оцените доказательства
Рассмотрите доказательства с точки зрения клинической экспертизы и потребностей пациентов
Оцените, осуществимо ли внедрение доказательных технологий
Постановка клинического вопроса в формате PICO:
пациент (patient),
вмешательство (intervention),
сравнение (comparison),
исходы (outcomes).
Это позволяет определить ключевые слова, с помощью которых осуществляется поиск доказательств.
Поиск наилучших доказательств
Поиск следует начинать с систематических обзоров и РКИ, как наиболее достоверных и ценных исследований. Если таковых не найдено, следует перейти к поиску доказательств более низкого уровня (более низкой достоверности): когортных исследований, исследований «случай-контроль», серии случаев и т.д.
Критическая оценка доказательств
Этот очень важный шаг определяет достоверность найденных доказательств (правильно ли было проведено исследование? можно ли ему доверять? насколько оно весомо?) и результатов исследования (насколько эффективно данное лечение, метод профилактики? насколько точен метод диагностики?).
Для проверки надежности РКИ следует ответить на следующие вопросы:
Была ли проведена рандомизация больных?
Все ли участники групп завершили исследования (полнота)?
Были ли пациенты проанализированы в группах, в которые они были рандомизированы?
Являлось ли лечение «слепым» для пациентов и исследователей?
Были ли группы схожими в начале исследования?
Помимо экспериментального лечения – получали ли группы одинаковое лечение?
Если исследование проведено качественно, т.е. если оно надежно, то тогда приступают к оценке его результатов.
Оценка существующих практик
Что я делаю?
Зачем я это делаю? Т.е. какой результат мы ожидаем получить?
Достигает ли это цели? Т.е. каковы доказательства эффективности (и безопасности) данной процедуры?
Имеется ли лучший или более приемлемый способ достижения этой цели? Т.е. существуют ли другие более безопасные или эффективные способы (методы лечения)?
Возможности овладения доказательной медициной
Для осуществления качественного поиска доказательств и их критического анализа клиницисту необходимы специальные навыки и время.
Поиск доказательств в медицинских журналах и других интернет-ресурсах (MEDLINE,– www.ncn.nlm.nih.gov/pubmed, www.acponline.org, www.obgyn.net)
Использование резюме по доказательной медицине, которые были составлены другими специалистами (Кокрановская база данных, книга М. Энкина, библиотека по репродуктивному здоровью ВОЗ (WHO RHL), журналы по научно- доказательной медицине)
Использование готовых протоколов, подготовленных на основе доказательной медицины
Традиционная мудрость
Только около 15 % медицинских вмешательств основаны на серьезных научных доказательствах
Регулярный просмотр медицинской литературы
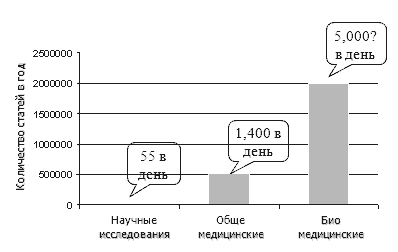
Ежедневно медицинские работники во всех странах мира нуждаются в получении новых, клинически значимых доказательств для обеспечения эффективного и качественного ведения своих пациентов. В тоже время, очень часто перед врачами встает вопрос о том, где найти необходимую для этого информацию. С 1970 года количество выпускаемых медицинских журналов увеличилось в два раза и количество доступной информации продолжает расти с каждым днем.
Ежегодно публикуется около 6000 статей в области акушерства и гинекологии. Таким образом, чтобы всегда быть на уровне в своей области, врачи должны читать до 20 статей в день. Есть ли на это время у каждого врача? Может ли он оценить качество полученной информации, при том, что ряд исследователей считает, что большинство статей публикуемых в медицинских журналах не соответствуют минимальным стандартам качества?
Как принимаются решения?
На каких доказательствах Вы основываете Ваше решение?
Где Вы берете необходимые доказательства в пользу вашего решения?
Знаете ли Вы, где найти соответствующие исследования?
Насколько Вы принимаете во внимание желания и предпочтения пациентов?
Обсуждаете ли Вы с коллегами вопросы о возможности использования наилучшей практики?
Считаете ли Вы, что используете наиболее эффективные методы лечения?
Правильно ли то, что мы делаем?
Половина из того, чему вас учат в медицинском вузе будет признана ошибочной или безнадежно устареет через пять лет после вашего выпуска.. Проблема в том, что никто не знает, какая именно половина»
«Медицинская литература может сравниться с джунглями: быстро растет, полна мертвых деревьев, кое-где в ней спрятаны сокровища, но кишит пауками и змеями.»
Базовая информация
«Доказательная клиническая практика - это такой подход к принятию решений, при котором клиницист использует наилучшие имеющиеся доказательства, свой клинический опыт и, при совместном обсуждении с пациентом, приходит к такому решению, которое наиболее подходит пациенту».
В своей повседневной практике медицинские работники нуждаются в различных видах информации для получения ответов на постоянно возникающие вопросы. Например, студентам или врачам-интернам часто необходима базовая информация, которая объясняет причины и патогенез заболевания, физиологические особенности и т.д. Базовая информация является относительно стабильной и относится к области анатомии, физиологии, патогенеза, этиологии. Ее можно взять из учебников, справочников и других общих источников.
Но наиболее часто практикующие врачи нуждаются в ответах на вопросы, которые касаются непосредственно ухода/лечения пациента.
Относится к заболеванию или состоянию, но не относится непосредственно к клинической практике
? “Что такое…?”
? “Что такое средний отит?”
? “Какие микроорганизмы являются причиной среднего отита?”
? Ответы на подобные вопросы обычно получают при обращении к учебникам, справочникам и другим общим источникам
Информация по ведению пациента
«Доказательная медицина требует от вас, чтобы вы не только читали нужные материалы в нужное время, но и изменили свои практики (и, что зачастую особенно трудно - изменили практики других людей) в свете того, что вы обнаружили».
«Доказательная медицина предпо-лагает объективную оценку эффек-тивности медицинских вмеша-тельств, и использование результа-тов этой оценки в клинической практике. Это может быть сложной задачей, т.к. и в нахождении доказательств, и в их распространении и во внедрении изменений - везде могут встретиться проблемы».
Помимо базовой информации врачам необходима информация, которая напрямую связана с ведением пациентов, методами диагностики и лечения, прогнозом. Доказательная медицина как раз и рассматривает именно эти вопросы.
? Вопросы, напрямую связанные с ведением пациента:
Диагноз
Лечение
Прогноз
? Для получения ответа необходимо четко сформулировать вопрос
Клинические примеры:
Диэтилстилбестрол для предотвращения выкидышей
Почему стали применять Диэтилстилбестрол для предотвращения выкидышей:
? Выкидыши часты
? Использование эстрогенов для сохранения беременности кажется логичным
? У женщин получающих Диэтилстилбестрол редко наблюдались выкидыши
В 1950 –54: 6 нерандомизированных исследований подтвердили низкую частоту выкидышей при использовании Диэтилстилбестрола (без контроля)
В 1950 – 1955: 5 рандомизированных исследований: женщины методом случайной выборки распределены на получающих Диэтилстилбестрол или плацебо
Выкидыши в группе получающих Диэтилстилбестрол – 83/1220 (7%)
Выкидыши в группе получающих плацебо – 54/1159 (5%)
Явные доказательства того что Диэтилстилбестрол неэффективен
Однако впечатления от использования были положительными и использование Диэтилстилбестрола продолжалось
Миллионы женщин были пролечены до 1970 года
Медицинская катастрофа
Данные отдаленных наблюдений за детьми, матери которых получали Диэтилстилбестрол во время беременности для предотвращения выкидышей.
Последствия – катастрофические. Печальней всего тот факт, что данных последствий можно было бы избежать, если бы врачи строили свой выбор относительно ведения и лечения пациентов на основании данных доказательной медицины.
В 1970 году: выявлена аденокарцинома влагалища у 7 женщин, матери которых получали Диэтилстилбестрол
Последующее наблюдение за когортой, матери которых принимали участие в данных рандомизированных исследованиях, выявило значительную частоту:
Аномалий развития матки
Абортов, перинатальных потерь, бесплодия
Гипотрофии яичек
Психиатрических проблем
Правильно ли, мы делаем?
«Хорошие врачи используют как индивидуальный клинический опыт, так и лучшие доступные доказательства; но и того, и другого по отдельности недостаточно, поскольку даже самые лучшие доступные доказательства могут не подходить или быть не применимы к данному пациенту. Без современных доказательств практика быстро устаревает и может наносить вред пациентам».
Клинический опыт зачастую помогает врачу выбрать наиболее подходящую тактику лечения. Однако, во многих ситуациях методы лечения базируются исключительно на опыте и не проверяются клиническими исследованиями. Они могут быть не только неэффективными, но и наносить вред пациенту.
Многое из того, что делается в ежедневной практике:
? Не основывается на качественных доказательствах
? Основано на индивидуальном клиническом опыте
? Не отвечает потребностям пациентов
На протяжении долгого периода времени использовалось множество болезненных, неприятных, унизительных технологий, несмотря на отсутствие доказательств их эффективности.
Существует ряд общих технологий или практик, которые могут быть неприятны для пациентов и эффективность которых не доказана.
Неэффективные вмешательства
Большое количество дородовых визитов
Ограничение приема соли беременной женщиной с целью профилактики преэклампсии
Рутинное назначение беременным женщинам витаминов и препаратов железа
Запрет/ограничение посещений матерей в стационаре
Кровати Рахманова
Ограничение в приеме пищи и жидкости во время родов
Рутинное применение клизмы перед родами
Рутинное бритье лобка и промежности
Рутинная катетеризация мочевого пузыря после родов
Лед на низ живота после рождения ребенка
Рутинный осмотр родовых путей
Обработка влагалища антисептиками
Разделение матери и ребенка сразу после родов
Индивидуальный клинический опыт – хорошо, но не достаточно
Профессиональное мнение складывается из объема знаний и навыков, клинического опыта, интуиции, т.е. набора качеств, которые в совокупности составляют так называемый клинический опыт (внутренние доказательства).
Однако он нуждается в коррекции на основании доказательств, полученных другими (внешние доказательства). Если внешние доказательства не внедряются, то клиническая практика устаревает.
Без клинического опыта существующие доказательства не могут быть использованы
Клинический опыт любого индивидуума недостаточен (личные ценности, социальные и культурные особенности)
Без доказательств клиническая практика устаревает и становится неэффективной
«Ошибочное мнение признанного авторитета…несмотря ни на что, остается ошибочным мнением»
Как доказать эффективность и безопасность вмешательств (1)
Чтобы доказать эффективность и безопасность методов лечения или профилактики, следует провести клиническое исследование.
В одной группе назначается новое (экспериментальное лечение), а другая (контрольная) группа получает старое (традиционное лечение) или плацебо.
Если у пациентов, получающих новое лечение, отмечается более низкая статистически значимая частота нежелательных исходов (смертности, заболеваемости), то новый метод можно считать эффективным.
Клинические исследования отличаются по степени достоверности, зависящей от дизайна или методологии исследования.
Наиболее качественными и ценными для практики являются доказательства, полученные при проведении рандомизированных клинических исследований.
Провести клиническое исследование высокого качества:
? Рандомизированные контролируемые исследования (РКИ)
? Систематические обзоры РКИ
Рандомизированные контролируемые исследования (РКИ)
Рандомизация - это процедура, обеспечивающая случайное распределение пациентов в экспериментальную и контрольную группы.
Случайным распределением достигается отсутствие существенных различий между двумя группами, что помогает нам убедиться, что дает нам возможность связать полученный исход только с лечением, а не с чем либо иным.
Существует ряд характеристик клинических исследований высокого качества:
большинство пациентов, участвующих в исследовании, должны пройти до конца исследования, чтобы проявились исходы (полнота исследования)
пациенты должны быть проанализированы в тех группах, в которые они были включены в результате рандомизации (независимо от того, получали они экспериментальное лечение или контрольное)
группы должны быть однородными в начале исследования (если нет, возможно, рандомизация проведена некачественно)
наилучшими исследованиями являются «слепыми» как для исследователей, так и для пациентов («двойное слепое» исследование)
Двойное «слепое» исследование
Одной из характеристик клинических исследований хорошего качества – это то, что исследование должно быть «двойным слепым».
«Двойное слепое» исследование – это когда ни пациент, ни врач не знают, в какую группу распределен пациент.
В исследованиях, которые изучают препарат в таблетированной форме, достаточно просто обеспечить «двойное ослепление». Одна таблетка – тестируемый препарат (экспериментальная группа), вторая - плацебо (контрольная группа). Обе таблетки имеют одинаковый размер, форму, цвет, и ни пациент, ни врач не знают, которая из них содержит тестируемый препарат, а которая - плацебо. Однако исследователи должны помнить об «эффекте плацебо». «Эффект плацебо» может проявляться следующим образом:
? Пациент верит в то, что получает новое эффективное лекарство, вследствие чего его настроение более оптимистично, а самочувствие лучше. Это приводит к переоценке положительного результата.
? Врач верит в то, что его пациент получает новое эффективное лекарство, и тоже настроен на более оптимистичные результаты. Врач акцентирует свое внимание на положительных симптомах и подбадривает пациента, что увеличивает количество положительных результатов.
Исследования в области акушерства и безопасных родов
Многочисленные высококачественные рандомизированные исследования оказали значительное влияние на акушерскую практику и внесли вклад в безопасность материнства.
Исследование по эклампсии доказало, что сульфат магния является самым эффективным препаратом для профилактики приступов эклампсии. Это исследование поставило точку в многолетнем споре сторонников препаратов магния и тех, кто считал диазепам наилучшим препаратом для профилактики приступов судорог.
В РКИ MAGPI участвовало более 10 000 женщин с преэклампсией. Это исследование доказало эффективность сульфата магния также и в лечении тяжелой преэклампсии. Бристольское исследование является одним из многочисленных РКИ, которые доказали высокую эффективность активного ведения третьего периода родов в снижении риска послеродовых кровотечений.
Другими рандомизированными исследованиями было доказано значительное снижение перинатальной смертности и заболеваемости вследствие применения кортикостероидов у женщин с угрозой преждевременных родов.
Эффективные вмешательства
Эффективность противосудорожных препаратов при эклампсии
Исследование MAGPI по преэклампсии и применению сульфата магния
Бристольские исследования по активному ведению третьего периода родов
Исследования по кортикостероидам при угрозе преждевременных родов
Психо-эмоцинальная поддержка в родах
Вертикальные позиции в родах
Роль женщины в принятии всех важных решений
Гравидограмма, используемая при беременности и партограмма - при родах
Партнеру разрешается находиться в родовой комнате
Свободный выбор позиции в родах
Исключение необоснованных процедур
Ранний и неограниченный контакт «кожа к коже»
Профилактика гипотермии новорожденного
Эффективная реанимация новорожденного
Грудное вскармливание по требованию и совместное пребывание
Правильное мытье рук медперсоналом как наилучший способ профилактики инфекции
Рациональное использование лекарственных средств
Исследования отрицающие эффективность
Низкие дозы аспирина для снижения риска преэклампсии
Большинство схем лечения ВЗРП
Рутинное управление потугами
Рутинный электронный мониторинг плода во время родов и при беременности с низкой степенью риска
Рутинная или либеральная эпизиотомия
Исследования в области ухода за новорожденным
Реанимация новорожденных с использованием комнатного воздуха или кислорода
Обработка пуповинного остатка антисептиком или антибиотиком в сравнении с открытым сухим ведением пуповины
Рутинная интубация трахеи и аспирация мекония у активных новорожденных при наличии мекония в околоплодных водах
Достоверность доказательств
Учитывая вероятность ошибок и возможность неточных выводов все рекомендации, базирующиеся на различных доказательствах, могут быть классифицированы по уровню достоверности следующим образом:
Уровень A (самый высокий уровень достоверности): рекомендации базируются на результатах систематических обзоров рандомизированных контролируемых исследований и обеспечивают наибольшую достоверность (Уровень 1а), тогда как рекомендации (Уровень 1b) базируется на результатах отдельных РКИ.
Уровень В: рекомендации базируются на результатах клинических исследований, но более низкого качества, чем РКИ. Сюда включаются когортные исследования (Уровень 2a и 2b) и исследования «случай-контроль» (Уровень 3a и 3b).
Уровень C: рекомендации базируются на результатах серии случаев или качественных когортных исследований и исследований «случай-контроль» (без контрольной группы).
Уровень D: рекомендации базируются на мнении специалистов и на знании физиологии без четкой критической оценки.
Мета-анализ и систематический обзор
Систематический обзор - это всесторонний обзор темы, в котором суммированы все первоначально проведенные исследования наиболее высокого уровня (чаще всего РКИ).
Мета-анализ - это обзор, в котором результаты всех исследований объединены и проанализированы, как одно исследование.
Когортное исследование
Проведение РКИ является очень непростой задачей: для включения в исследование от пациентов требуется информированное согласие на участие в исследовании. РКИ могут быть дорогими, рискованными и неэтичными - проведение экспериментального лечения одним пациентам и плацебо – другим пациентам.
Поэтому доказательства возможно получить и при проведении исследований другого дизайна - когортных, «случай-контроль» и т.д. Однако результаты, полученные в результате таких исследований, больше подвержены ошибкам и уровень их достоверности соответственно ниже.
Когортное исследование - это исследование, в котором пациенты имеют определенные характеристики (воздействие, определенное заболевание, лечение и т.д.), и наблюдаются в течение некоторого времени. Затем результаты сравниваются с результатами у
9-09-2015, 00:17
