Гипертрофическая кардиомиопатия (ГКМП) – одно из основных заболеваний миокарда, сопровождающихся его дисфункцией. Относится к недостаточно изученным первичным заболеваниям сердца неизвестной этиологии, характеризующимся гипертрофией стенок левого желудочка без расширения его полости, усилением систолической и нарушением диастолической функций. В общей популяции ГКМП составляет 0,2 % или 1 случай на 500 человек. ГКМП входит в число самых распространенных наследственных заболеваний сердечно-сосудистой системы. Наряду с длительным стабильным состоянием, гипертрофическая кардиомиопатия может осложняться внезапной смертью, острой и хронической сердечной недостаточностью, жизнеопасными расстройствами сердечного ритма.
Этиология и патогенез.
По современным представлениям ГКМП является преимущественно генетически обусловленным заболеванием мышцы сердца, характеризующимся комплексом специфических морфофункциональных изменений и неуклонно прогрессирующим течением с высокой угрозой развития тяжелых, жизнеугрожающих аритмий и внезапной смерти (ВС). ГКМП характеризуется массивной (более 1,5 см) гипертрофией миокарда левого и/или в редких случаях правого желудочка, чаще асимметрического характера за счет утолщения межжелудочковой перегородки (МЖП) с частым развитием обструкции (систолического градиента давления) выходного тракта левого желудочка (ЛЖ) при отсутствии известных причин (артериальная гипертония, пороки и специфические заболевания сердца). Основным методом диагностики остается эхокардиографическое исследование. Характерно гиперконтрактильное состояние миокарда при нормальной или уменьшенной полости ЛЖ вплоть до ее облитерации в систолу.
Общепризнанной является концепция о преимущественно наследственной природе ГКМП. В литературе широкое распространение получил термин «семейная гипертрофическая кардиомиопатия». К настоящему времени установлено, что более половины всех случаев заболевания являются наследуемыми, при этом основным типом наследования является аутосомно-доминантный. Оставшуюся часть составляет так называемая спорадическая форма; в этом случае у пациента нет родственников, болеющих ГКМП или имеющих гипертрофию миокарда. Считается, что большинство, если не все случаи спорадической ГКМП, также имеют генетическую причину, т.е. вызваны случайными мутациями.
ГКМП является генетически гетерогенным заболеванием, причиной которого являются более 200 описанных мутаций по крайней мере 9 генов, кодирующих белки миофибриллярного аппарата. К настоящему времени известны 10 белковых компонентов сердечного саркомера, выполняющих контрактильную, структурную или регуляторную функции, дефекты которых наблюдаются при ГКМП. Причем в каждом гене множество мутаций может быть причиной заболевания (полигенное мультиаллельное заболевание).
Дефекты белковых компонентов при ГКМП
| 50–85% всех мутаций | Около 15–20% всех мутаций |
| Тяжелая цепь бета-миозина (35–50%) | Эссенциальная и регуляторная легкие цепи миозина |
| Тропонин Т (15–20%) | Альфа-тропомиозин |
| Миозинсвязывающий белок С (15–20%) | Альфа-актин Сердечный тропонин I Тяжелая цепь альфа-миозина Титин |
Мутации в генах приводят к синтезу мутантных белков, которые включаются в миофибриллярный аппарат клетки, где они проявляют негативное влияние на сокращение и/или расслабление миокарда.
Одно из основных патофизиологических проявлений ГКМП – расстройство окислительного метаболизма, что способствует развитию энергетического дефицита в кардиомиоцитах.
Мутации генов саркомерных белков способны усиливать активизацию миофибриллярной АТФ-азы, что приводит к избыточному расходованию энергии при сокращении.
Мутации генов энергетического метаболизма – мутации АМФ-активируемой протеинкиназы (АМРК). АМРК – маркер дефицита клеточной энергии и один из основных «сенсоров энергии» в сердце, который контролирует окисление жирных кислот и поступление глюкозы в клетки. Установлена связь между мутациями γ-субъединицы АМРК и развитием ГКМП.
Классификация .
В зависимости от наличия или отсутствия градиента систолического давления в полости ЛЖ ГКМП разделяют на обструктивную и необструктивную, что имеет важное практическое значение при выборе тактики лечения.
Различают три гемодинамических варианта обструктивной ГКМП:
· с субаортальной обструкцией в покое (так называемой базальной обструкцией);
· с лабильной обструкцией, характеризующейся значительными спонтанными колебаниями внутрижелудочкового градиента давления без видимой причины;
· с латентной обструкцией, которая вызывается только при нагрузке и провокационных фармакологических пробах (в частности, вдыханием амилнитрита, при приеме нитратов или внутривенным введении изопротеренола).
Морфология.
Типичными являются морфологические изменения: аномалия архитектоники сократительных элементов миокарда (гипертрофия и дезориентация мышечных волокон), развитие фибротических изменений мышцы сердца, патология мелких интрамиокардиальных сосудов.
Клинические проявления.
Симптомы болезни разнообразны и малоспецифичны, связаны с гемодинамическими нарушениями (диастолическая дисфункция, динамическая обструкция путей оттока, митральная регургитация), ишемией миокарда, патологией вегетативной регуляции кровообращения и нарушением электрофизиологических процессов в сердце. Диапазон клинических проявлений крайне велик – от бессимптомных до неуклонно прогрессирующих и трудно поддающихся медикаментозному лечению форм, сопровождающихся тяжелой симптоматикой. При этом первым и единственным проявлением заболевания может стать внезапная смерть.
Отчетливо выделяются пять основных вариантов течения и исходов:
· стабильное, доброкачественное течение;
· внезапная смерть;
· прогрессирующее течение: усиление одышки, слабости, утомляемости, болевого синдрома (атипичные боли, стенокардия), появление пресинкопальных и синкопальных состояний, нарушений систолической дисфункции ЛЖ);
· «конечная стадия»: дальнейшее прогрессирование явлений застойной сердечной недостаточности, связанной с ремоделированием и систолической дисфункцией ЛЖ;
· развитие фибрилляции предсердий и связанных с ней осложнений, в частности тромбоэмболических.
Диагностика.
В настоящее время наблюдается повсеместный рост числа зарегистрированных случаев этой патологии как за счет внедрения в практику современных методов диагностики, так и, вероятно, в связи с истинным увеличением числа больных ГКМП. Согласно данным последних исследований, распространенность заболевания в общей популяции является более высокой, чем считалось ранее, и составляет 0,2%. ГКМП может диагностироваться в любом возрасте от первых дней до последней декады жизни независимо от пола и расовой принадлежности, однако преимущественно заболевание выявляется у лиц молодого трудоспособного возраста.
ЭКГ-признаки ГКМП: признаки гипертрофии левого желудочка, появление зубца Q , подъем зубца Т, уширение или увеличение вольтажа зубца Р, синдром WPW , фибрилляция предсердий, АВ-блокада.
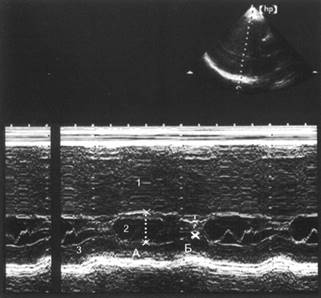 Наибольшее значение имеют данные эхокардиографии:
Наибольшее значение имеют данные эхокардиографии:
1) асимметричная гипертрофия межжелудочковой перегородки, более выраженная в верхней трети, ее гипокинез;
2) систолическое движение передней створки митрального клапана, направленное вперед;
3) соприкосновение передней створки митрального клапана с межжелудочковой перегородкой в диастолу.
К неспецифическим признакам относятся увеличение размеров левого предсердия, гипертрофия задней стенки левого желудочка, уменьшение средней скорости диастолического прикрытия передней створки митрального клапана.
Для диагностики заболевания возможно
 применение позитронно-эмиссионной томографии для визуализации патологически измененного метаболизма. Маркером ишемизированного жизнеспособного миокарда при исследовании является сохранный захват 18Ф-фтордезоксиглюкозы в сегментах со сниженной миокардиальной перфузией. Другой маркер – снижение поступления свободных жирных кислот в миокард.
применение позитронно-эмиссионной томографии для визуализации патологически измененного метаболизма. Маркером ишемизированного жизнеспособного миокарда при исследовании является сохранный захват 18Ф-фтордезоксиглюкозы в сегментах со сниженной миокардиальной перфузией. Другой маркер – снижение поступления свободных жирных кислот в миокард.
Современный уровень развития медицинской генетики, разработка и внедрение в широкую клиническую практику высокоточных методов ДНК-диагностики с использованием полимеразной цепной реакции определяют значительный прогресс в распознавании целого ряда патологических процессов. Наличие той или иной ассоциированной с ГКМП мутации признается «золотым стандартом» диагностики заболевания. При этом описанные генетические дефекты характеризуются разной степенью пенетрантности, выраженностью морфологических и клинических проявлений. Тяжесть клинических проявлений зависит от присутствия и степени гипертрофии. Мутации, которые ассоциируются с высокой пенетрантностью и плохим прогнозом, проявляются большей гипертрофией ЛЖ и толщиной МЖП, чем те, которые характеризуются низкой пенетрантностью и хорошим прогнозом. Так, было показано, что лишь отдельные мутации ассоциированы с плохим прогнозом и высокой частотой внезапной смерти. К ним относятся замены Arg403Gln, Arg453Cys, Arg719Trp, Arg719Gln, Arg249Gln в гене тяжелой цепи β-миозина, InsG791 в гене миозинсвязывающего белка С и Asp175Asn в гене α-тропомиозина. Для мутаций в гене тропонина Т характерна умеренная гипертрофия миокарда, однако прогноз достаточно неблагоприятен и высока вероятность внезапной остановки сердца. Другие генетические аномалии, как правило, сопровождаются доброкачественным течением и благоприятным прогнозом или занимают промежуточное положение по тяжести вызываемых ими проявлений.
Таким образом, ГКМП характеризуется крайней гетерогенностью вызывающих ее причин, морфологических, гемодинамических и клинических проявлений, разнообразием вариантов течения и прогноза, что существенно затрудняет выбор адекватных и наиболее эффективных лечебных подходов по контролю и коррекции имеющихся нарушений
Лечение.
По современным представлениям лечебная стратегия определяется в процессе подразделения больных на категории в зависимости от описанных выше вариантов течения и прогноза.
Все больные ГКМП, включая носителей патологических мутаций без фенотипических проявлений болезни и больных с бессимптомным течением заболевания, нуждаются в динамическом наблюдении, в ходе которого оцениваются характер и выраженность морфологических и гемодинамических нарушений. Особое значение имеет выявление факторов, определяющих неблагоприятный прогноз и повышенный риск внезапной смерти (в частности, скрытых прогностически значимых аритмий).
К общим мероприятиям относятся ограничение значительных физических нагрузок и запрещение занятий спортом, способных вызывать усугубление гипертрофии миокарда, повышение внутрижелудочкового градиента давления и риска внезапной смерти. Для предупреждения инфекционного эндокардита в ситуациях, связанных с развитием бактериемии, при обструктивных формах ГКМП рекомендуется антибиотикопрофилактика, аналогичная таковой у больных с пороками сердца.
До настоящего времени окончательно не решен вопрос о необходимости проведения активной медикаментозной терапии наиболее многочисленной группе больных с бессимптомной или малосимптомной формами ГКМП и низкой вероятностью внезапной смерти. Противники активной тактики обращают внимание на то, что при благоприятном течении заболевания продолжительность жизни и показатели смертности не отличаются от таковых в общей популяции. Некоторые же авторы указывают, что использование в этой группе пациентов β-адреноблокаторов и антагонистов кальция (верапамил) может способствовать сдерживанию гемодинамических нарушений и клинической симптоматики. При этом никто не оспаривает тот факт, что выжидательная тактика в случаях бессимптомного или малосимптомного течения ГКМП возможна лишь при отсутствии признаков внутрижелудочковой обструкции, обмороков и серьезных нарушений сердечного ритма, отягощенной наследственности и случаев внезапной смерти у близких родственников.
Вариабельность прогноза определяет необходимость детальной стратификация риска фатальных осложнений заболевания, поиск доступных прогностических предикторов и критериев оценки проводимого лечения.
Следует признать, что лечение ГКМП, генетически обусловленного заболевания, обычно распознаваемого на поздней стадии, пока может быть в большей степени симптоматическим и паллиативным. Тем не менее основными задачами лечебных мероприятий являются не только профилактика и коррекция основных клинических проявлений заболевания с улучшением «качества» жизни пациентов, но и положительное влияние на прогноз, предупреждение случаев внезапной смерти и прогрессирования заболевания.
Основу медикаментозной терапии ГКМП составляют препараты с отрицательным инотропным действием: β-адреноблокаторы и блокаторы кальциевых каналов (верапамил). Для лечения весьма распространенных при этом заболевании нарушений сердечного ритма используются также дизопирамид и амиодарон.
β-Адреноблокаторы стали первой и остаются и по сей день наиболее эффективной группой лекарственных средств, применяемых в лечении ГКМП. Они оказывают хороший симптоматический эффект в отношении основных клинических проявлений: одышки и сердцебиения, болевого синдрома, включая стенокардию, не менее чем у половины больных ГКМП, что обусловлено, в основном, способностью этих препаратов уменьшать потребность миокарда в кислороде. Благодаря отрицательному инотропному действию и уменьшению активации симпатоадреналовой системы при физическом и эмоциональном напряжении, β-блокаторы предотвращают возникновение или повышение внутрижелудочкового градиента давления у больных с латентной и лабильной обструкцией, существенно не влияя на величину этого градиента в покое. Убедительно показана способность β-блокаторов улучшать функциональный статус пациентов в условиях курсового и длительного применения. Хотя препараты не оказывают прямого влияния на диастолическое расслабление миокарда, они могут улучшать наполнение ЛЖ косвенно – за счет уменьшения частоты сердечных сокращений (ЧСС) и предупреждения ишемии сердечной мышцы. В литературе имеются данные, подтверждающие способность β-блокаторов сдерживать и даже приводить к обратному развитию гипертрофии миокарда. Однако другие авторы подчеркивают, что вызываемое β-блокаторами симптоматическое улучшение не сопровождается регрессией гипертрофии ЛЖ и улучшением выживаемости больных. Хотя эффект этих препаратов в отношении купирования и предупреждения желудочковых и суправентрикулярных аритмий и внезапной смерти не доказан, ряд специалистов все же считают целесообразным их профилактическое назначение больным ГКМП высокого риска, включая пациентов молодого возраста с отягощенным случаями внезапной смерти семейным анамнезом.
Предпочтение отдается β-блокаторам без внутренней симпатомиметической активности. Наибольший опыт накоплен по применению пропранолола. Его назначают, начиная с 20 мг 3–4 раза в день, с постепенным увеличением дозы под контролем пульса и артериального давления (АД) до максимально переносимой, в большинстве случаев 120–240 мг в сутки. Следует стремиться к применению возможно более высоких доз препарата, так как отсутствие эффекта терапии β-блокаторами, вероятно, связано с недостаточной дозировкой. При этом нельзя забывать о том, что повышение дозировок существенно увеличивает риск известных побочных эффектов.
В настоящее время широко изучается возможность эффективного применения нового поколения кардиоселективных β-блокаторов пролонгированного действия, в частности атенолола, бисопролола и др. При этом существует точка зрения, что кардиоселективные β-блокаторы у больных ГКМП не имеют преимуществ перед неселективными, так как в больших дозах, к применению которых следует стремиться, селективность практически утрачивается. Следует отметить, что рекомендуемый к применению у больных ГКМП с тяжелыми суправентрикулярными и желудочковыми аритмиями соталол сочетает в себе свойства неселективных β-блокаторов и антиаритмических средств III класса (кордароноподобный эффект).
Применение блокаторов медленных кальциевых каналов при ГКМП основано на снижении уровня свободного кальция в кардиомиоцитах и нивелировании асинхронии их сокращения, улучшении расслабления миокарда и снижении его сократимости, подавлении процессов гипертрофии миокарда. Среди блокаторов кальциевых каналов препаратом выбора благодаря наибольшей выраженности отрицательного инотропного действия и наиболее оптимального профиля фармакологических свойств является верапамил. Он обеспечивает симптоматический эффект у 65–80% больных, включая случаи рефрактерности к лечению β-блокаторами, что обусловлено способностью препарата уменьшать ишемию миокарда, в том числе безболевую, и улучшать его диастолическое расслабление и податливость ЛЖ. Это свойство верапамила обеспечивает повышение толерантности больных к физической нагрузке и снижение субаортального градиента давления в покое при меньшей по сравнению с β-блокаторами способности к уменьшению внутрижелудочковой обструкции при физическом и эмоциональном напряжении и провокации изопротеренолом. Одновременно верапамил снижает периферическое сосудистое сопротивление вследствие вазодилататорного действия. Хотя этот эффект в большинстве случаев нивелируется непосредственным положительным влиянием на диастолическую функцию ЛЖ, у отдельных больных с базальной внутрижелудочковой обструкцией в сочетании с повышенным конечно-диастолическим давлением ЛЖ и склонностью к системной артериальной гипотензии при уменьшении постнагрузки внутрижелудочковый градиент давления может резко возрастать. Это способно приводить к развитию отека легких, кардиогенного шока и даже внезапной смерти. Подобные грозные осложнения фармакотерапии верапамилом описаны также у больных необструктивной ГКМП с высоким давлением в левом предсердии, у которых они обусловлены отрицательным инотропным действием препарата. Отсюда очевидна важность соблюдения осторожности при начале лечения верапамилом этой категории больных. Назначение препарата следует начинать в условиях стационара с малых доз (20–40 мг 3 раза в день) с постепенным их повышением при хорошей переносимости до снижения ЧСС в покое до 50–60 в 1 мин. Клинический эффект наступает обычно при приеме не менее 160-240 мг препарата в сутки, а более удобны в условиях длительного применения пролонгированные формы. С учетом благоприятного влияния верапамила на диастолическую функцию и величину субаортального градиента давления в ЛЖ, а также доказанной способности увеличивать выживаемость больных ГКМП по сравнению с плацебо целесообразно его профилактическое назначение у асимптоматичных больных ГКМП высокого риска.
Место дилтиазема в лечении ГКМП окончательно не определено. Имеются данные, что в средней дозе 180 мг в сутки за 3 приема он оказывает столь же выраженное, как 240 мг верапамила, благотворное влияние на диастолическое наполнение ЛЖ и одинаковый симптоматический эффект, однако в меньшей степени улучшает физическую работоспособность больных.
Следует отметить, что β-адреноблокаторы (за исключением соталола) и антагонисты кальция обладают слабой антиаритмической активностью, в то время как частота опасных желудочковых и суправентрикулярных аритмий у больных ГКМП чрезвычайно велика. Поэтому актуально применение у этой категории больных антиаритмических препаратов, в ряду которых наиболее популярным и рекомендуемым ведущими специалистами является дизопирамид.
Дизопирамид, относящийся к антиаритмикам IA класса, обладает выраженным отрицательным инотропным эффектом, у больных ГКМП способен снижать уровень обструкции выходного тракта ЛЖ, положительно влиять на структуру диастолы. Эффективность длительного лечения дизопирамидом доказана в отношении больных ГКМП с умеренной обструкцией оттока из ЛЖ. Особенно выгодно использовать этот препарат у больных с желудочковыми аритмиями. Начальная доза обычно составляет 400 мг в сутки с постепенным увеличением до 800 мг. При этом, как и в случае назначения соталола, необходимо контролировать продолжительность интервала QT по ЭКГ.
Не менее эффективным средством лечения и профилактики как желудочковых, так и суправентрикулярных аритмий при ГКМП является амиодарон, который наряду с антиаритмической активностью, по-видимому, несколько уменьшает гиперконтрактильность и ишемию миокарда. Более того, доказана его способность предотвращать у таких больных внезапную смерть. Лечение амиодароном начинают с насыщающих доз (600–1200 мг/сут) в течение 3–7 дней с постепенным, по мере уменьшения ЧСС, снижением до поддерживающей (желательно 200 мг/сут и менее). Учитывая отложение препарата в тканях с возможным нарушением функции щитовидной железы, развитием пневмофиброза, поражения роговицы, кожи и печени, при его длительном (более 10–12 месяцев) приеме необходим регулярный контроль состояния этих «уязвимых» органов с целью раннего выявления возможных осложнений фармакотерапии.
При ГКМП возможны комбинации препаратов, обладающих отрицательным инотропным эффектом, например β-блокаторов и антагонистов кальция, β-блокаторов и дизопирамида.
Признаки венозного застоя в легких, включая ночные приступы сердечной астмы, при ГКМП не являются редкостью и в большинстве случаев обусловлены диастолической дисфункцией ЛЖ. Таким больным показано лечение β-блокаторами или антагонистами кальция в сочетании с осторожным применением салуретиков. Периферических вазодилататоров, включая нитраты, и сердечных гликозидов следует избегать из-за опасности ухудшения диастолического наполнения ЛЖ и резкого снижения сердечного выброса, вплоть до развития синкопе и внезапной смерти.
Различные суправентрикулярные тахиаритмии, главным образом мерцание и трепетание предсердий, отмечаются у 10–30% больных ГКМП и обусловливают опасность возникновения или усугубления нарушений кардиогемодинамики, возникновение тромбоэмболий, а также повышенный риск развития фибрилляции желудочков в связи с частой сопутствующей дисфункцией атриовентрикулярного соединения и наличием добавочных проводящих путей между предсердиями и желудочками. Вследствие этого у больных ГКМП пароксизмальные суправентрикулярные аритмии относят к категории потенциально фатальных, а скорейшее восстановление синусового ритма и предупреждение повторных пароксизмов приобретает особенно важное значение.
Для купирования пароксизмов мерцательной
9-09-2015, 00:21
