Дифференциальная диагностика гиперкинезов с эпилептическими приступами у детей
Зыков В.П., Айвазян С.О., Ширяев Ю.С.
В клинической практике значительные трудности представляет диагностика моторных приступов эпилептической и неэпилептической природы. Врач находится в трудном положении при выборе терапии в условиях отсутствия видеозаписи и грамотного словесного описания приступа. Особенно затруднена диагностика ночных приступов у детей раннего возраста, когда родителями описывается не полная картина, а фрагменты патологического состояния ребенка. Неправильная интерпретация данных анамнеза и электроэнцефалографических исследований приводит к ошибочной диагностике эпилепсии в 15–30% случаев [4].
Наиболее часто в наших наблюдениях проводили дифференциальный диагноз миоклонических приступов с тиками, простых парциальных с пароксизмальной дискинезией и гиперэкплексией.
Тики представляют собой стереотипные движения и звуки, напоминающие произвольные, которые усиливаются эмоциональными и соматосенсорными стимулами. Гиперкинезы в различных мышечных группах подвержены волевому контролю и могут быть воспроизведены больным с зеркальной точностью. Моторные тики обычно начинаются в возрасте от 3 до 8 лет. Типично, что вокальные тики следуют за началом моторных несколькими годами спустя [1, 6].
В соответствии с современными критериями, тикозные расстройства встречаются у 5–24% детей, хронические формы распространены от 1, 6 до 3–10% детского населения. Синдром Туретта (СТ) встречается в популяции в 0, 1% случаев, среди мальчиков болезнь распространена в 3–6 раз чаще, чем среди девочек [1]. Пик заболеваемости приходится на дошкольный и школьный возраст с максимальной выраженностью симптомов в 7–12 лет.
Провоцирующие факторы тиков:
1. Стрессовые ситуации: поход в школу, детский сад, испуг, просмотр «фильмов ужасов».
2. Инфекция: респираторно–вирусная, стрептококковая.
3. Длительные занятия на персональном компьютере.
4. Умственные перегрузки.
5. Черепно–мозговые травмы.
В наших наблюдениях у больных, направленных на консультацию с тиками, дифференциальный диагноз с эпилепсией проводили в 3% случаев. Трудность интерпретации вызывают сходные моторные паттерны гиперкинезов с эпилептическими приступами, такими как:
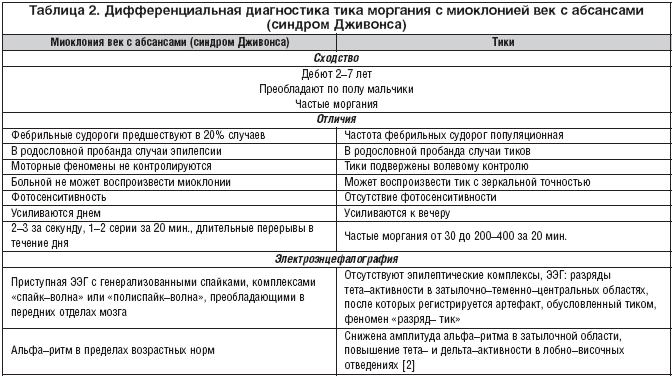
а) локальный тик – моргание и абсансы с миоклонией век (синдром Дживонса);
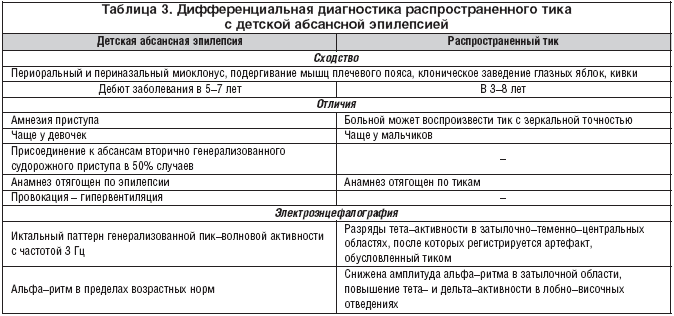
б) распространенный тик с заведением взора и сложными абсансами с клоническим или миоклоническим компонентом;
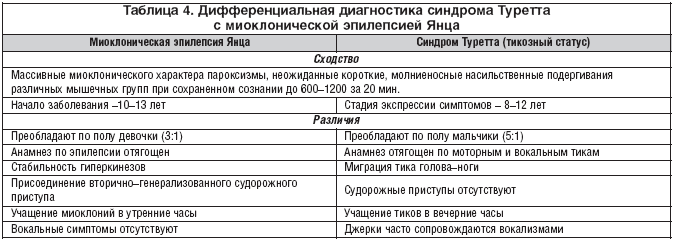
в) синдром Туретта с тикозным статусом, при котором наблюдаются взмах рук и джерки (вздрагивания), сходен с синдромом Янца.
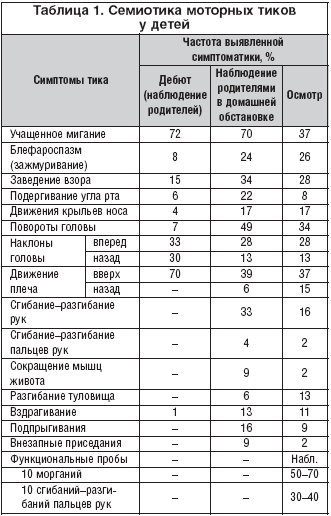
К локальному тику относятся гиперкинезы, захватывающие одну мышечную группу, в основном мимическую мускулатуру, которые проявляются в виде частого моргания, зажмуривания, клонических движений угла рта и крыльев носа (табл. 1)
Учащенное моргание провоцируется нагрузкой на зрение (просмотр телевизора, работа на персональном компьютере). Блефароспазм напоминает моргание, но отличается тем, что в гиперкинезе присутствует дистонический компонент движений. У половины больных во время врачебного осмотра снижается выраженность тиков или они даже могут отсутствовать, в отличие от наблюдений в домашней обстановке. В связи с этим целесообразно использовать функциональные пробы: проба 10 морганий и 10 сгибаний–разгибаний пальцев рук, которые провоцируют дополнительные моргания и атетоидные движения в пальцах рук. В таблице 2 представлены сходства и различия локальных тиков и синдрома Дживонса. Миоклония век с абсансами (МВА) составляет около 2, 7% среди всех форм эпилептических синдромов с дебютом в детском возрасте и 12, 9% среди абсансных форм эпилепсии.
Миоклония век с абсансами – одна из форм абсансной эпилепсии, характеризующаяся короткими абсансами с миоклонией век и заведением вверх глазных яблок, а также выраженной фотосенситивностью. Встречается в виде самостоятельного синдрома, но может входить в структуру и других форм, прежде всего юношеской миоклонической эпилепсии.
Характерные признаки:
• приступы начинаются в возрастном интервале от 2 до 7 лет, наиболее часто в 5–6 лет;
• чаще встречается у мальчиков;
• фебрильные судороги предшествуют развитию заболевания в 20% случаев;
• заболевание проявляется короткими абсансами, во время которых больной прикрывает глаза, слегка заводит глазные яблоки вверх, иногда с легким ретропульсивным движением головы;
• иктальная ЭЭГ: пик–волновая генерализованная активность с частотой 3 Гц в секунду или ответ на пробу с фотостимуляцией, гипервентиляцией [8].
Распространенный тик – в гиперкинез вовлекаются несколько мышечных групп: мимические, мышцы головы и шеи, плечевого пояса, верхних конечностей, мышцы живота и спины; можно наблюдать заведение взора, повороты и наклоны головы (табл. 1). При распространении гиперкинеза вовлекаются мышцы шеи и головы в виде поворотов, наклонов, запрокидывания головы назад [6]. Наиболее частые сочетания непроизвольных движений: частое мигание и заведение взора; заведение взора и подергивания плеча; заведение взора и повороты головы, напоминающие миоклонус и клонус при сложных абсансах. В таблице 3 представлены сходства и различия данных состояний. Значительный эффект на локальные и распространенные тики оказывают препараты ГАМК–ергического действия, такие как аминофенилмасляной кислоты гидрохлорид (Анвифен) и гопантеновая кислота.
Аминофенилмасляной кислоты гидрохлорид (Анвифен) – ноотропное средство, облегчает ГАМК–опосредованную передачу нервных импульсов в ЦНС (прямое воздействие на ГАМК–ергические рецепторы). Препарат хорошо абсорбируется, проникает во все ткани организма и через ГЭБ (в ткани мозга проникает около 0, 1% введенной дозы препарата, причем у лиц молодого возраста в значительно большей степени).
Транквилизирующее действие Анвифена сочетается с активирующим эффектом. Препарат также обладает антиагрегационным, антиоксидантным и некоторым противосудорожным действием. Анвифен улучшает функциональное состояние мозга за счет нормализации его метаболизма и влияния на мозговой кровоток (увеличивает объемную и линейную скорость, уменьшает сопротивление сосудов, улучшает микроциркуляцию, оказывает антиагрегационное действие); удлиняет латентный период и укорачивает продолжительность и выраженность нистагма.
Анвифен не влияет на холино– и адренорецепторы. Уменьшает вазовегетативные симптомы (в т.ч. головную боль, ощущение тяжести в голове, нарушения сна, раздражительность, эмоциональную лабильность). При курсовом приеме Анвифен повышает физическую и умственную работоспособность (внимание, память, скорость и точность сенсорно–моторных реакций). Препарат уменьшает проявления астении (улучшает самочувствие, повышает интерес и инициативу (мотивация деятельности) без седации или возбуждения. Способствует снижению чувства тревоги, напряженности и беспокойства, нормализует сон.
Анвифен, по нашим наблюдениям, может быть использован у больных с клонической формой заикания и тиками. Дозировки препарата для детей старше 8 лет составляют 750 мг –1 г в сутки в течение 2–3 мес. Препарат полезен, когда уточнена связь психотравмирующей ситуации с дебютом тикозных гиперкинезов. Преимуществами препарата являются капсулированная форма выпуска и возможность использования детской дозировки – 50 мг.
Детская абсансная эпилепсия (ДАЭ) – форма идиопатической генерализованной эпилепсии, проявляется абсансами и наличием на ЭЭГ генерализованной пик–волновой активности с частотой 3 в секунду. Частота абсансов среди генерализованных форм эпилепсии составляет до 50% всех случаев.
Абсансы с миоклоническим компонентом наблюдаются у 38% больных ДАЭ [8]. Проявляются:
1. миоклонией век с частотой 3 в секунду;
2. периоральным миоклонусом;
3. периназальным миоклонусом;
4. подергиванием мышц плечевого пояса;
5. клоническими подергиваниями глазных яблок;
6. кивками.
Для больных синдромом Туретта (СТ) типичен полиморфизм гиперкинезов: вздрагивания (джерки), повороты головы, сгибание и разгибание рук, пальцев. Характерными симптомами СТ являются: разгибание головы назад (ретроколлис), сокращение мышц живота, подпрыгивания и приседания. Общая закономерность распространения гиперкинезов сверху–вниз или голова–ноги. Другая закономерность – сменяемость одних тиков другими. При обострении проявляются большинство гиперкинезов и стереотипий, которые раньше наблюдались у больного, их число может достигать 1000–1200 при подсчете за 20 мин. Джерки напоминают таковые при синдроме Янца.
Юношеская миоклоническая эпилепсия (синдром Янца). Это форма идиопатической генерализованной эпилепсии подросткового возраста, ее частота среди всех форм эпилепсии составляет 4–5%.
Характерные признаки:
– наличие массивных миоклонических пароксизмов при сохраненном сознании;
– вовлекаются мышцы рук (50% – исключительно в руках, 40% – в руках и ногах, 10% – мышцы лица и подергивания шеей, редко – мышцы передней брюшной стенки).
Иктальные ЭЭГ–записи во время миоклонических приступов констатируют вспышки генерализованных высокоамплитудных полипиков и пик–волновых комплексов с высокой частотой – 10–16 Гц. Этим комплексам обычно предшествуют нерегулярные медленные волны. Основным методом провокации является фотостимуляция [8]. В таблице 4 представлены сходства и различия синдромов Туретта и Янца.
Типичными симптомами СТ являются непроизвольные звуки, которые принято называть вокальными тиками [7]. К простым вокальным тикам отнесены: хмыкание, кряхтение, подкашливание (прочистка горла), шумное дыхание, свист. Сложные вокалы проявляются выкриками слогов и слов. Аналогично моторным симптомам звуки усиливаются к вечеру, после эмоций и переутомления; бывают единичными, серийными и статусными. В тяжелых случаях они трансформируются у взрослых в копролалию (до 40% наблюдений) [9].
Сложными для интерпретации являются внезапные тонические позы ребенка в плане дифференциальной диагностики гиперкинезов с парциальными и генерализованными приступами, в том числе такие клинические формы, как дискинезии и гиперэкплексия.
Пароксизмальная дискинезия (греч. dis – отклонение, kinesis – движение) бывает кинезогенной и некинезогенной. Это провокация движением или внезапным звуком. Проявляется приступами хореических гиперкинезов, тризмом, ретроколлисом с дистоническими позами туловища и шеи («скручивание тела») различной длительности (от 5–10 мин. до нескольких суток), сознание сохранено полностью, иктальная эпилептическая активность отсутствует. Отмечаются нарушения речи из–за напряжения мышц лица и языка. Иногда возникают миоклонии и тонические спазмы. У многих больных имеется аура в виде фокальных или диффузных парестезий. Возраст больных варьирует от грудного до подросткового.
Купируется бензодиазепинами, поддерживающая терапия – карбамазепином, клоназепамом.
Гиперэкплексия (греч. hyper – чрезмерный, ekpleksis – вздрагивание, прыжок) – состояние, характеризующееся патологической реакцией испуга. Наследственная гиперэкплексия – аутосомно–доминантное заболевание, обусловленное мутацией гена к a1–субъединице ингибиторного глицинового рецептора, ген картирован на длинном плече 5–й хромосомы. В пределах одной семьи экспрессивность гена вариабельна, могут встречаться как малые, так и большие формы заболевания.
Малые (локальные) формы проявляются внезапным морганием при испуге, провоцируются при перкуссии кончика носа, переносицы или костей черепа.
Большие (генерализованные) формы у больных с гиперэкплексией. Испуг обычно вызывает избыточные движения: мимических мышц, моргание, подъем плеч, отведение рук, согнутых в локтевых суставах, сгибание ног в коленных суставах, втягивание живота, движение туловища вперед. У детей грудного возраста напряжение аксиальных мышц сопровождается вокальными феноменами, тремором рук и пальцев, сжатых в кулак. В других случаях в ответ на неожиданный стимул может возникать генерализованная мышечная скованность, что приводит к падению. Как только больной касается земли, мышечный тонус и произвольные движения восстанавливаются и ребенок тут же встает, сознание никогда не нарушается.
Приступы могут появиться, как только ребенок начинает ходить, чаще возникают на фоне эмоционального напряжения, переутомления или в ожидании испуга. У таких детей в течение 1 года жизни отмечается повышение мышечного тонуса, которое исчезает во сне. Генерализованные миоклонические приступы, которые обычно возникают во время сна, длятся несколько минут и не сопровождаются утратой сознания. Примерно у 20% больных в анамнезе имеются генерализованные эпилептические припадки, не связанные с реакцией испуга. При гиперэкплексии отмечена эффективность клоназепама, депакина, пирацетама.
Таким образом, наибольшие сложности представляет диагностика миоклоний неэпилептической природы, которые встречаются при тиках, синдроме Туретта, а также тонико–дистонических гиперкинезов, наблюдаемых при пароксизмальной дискинезии и гиперэкплексии. Знание клинических особенностей данных нозологий с применением видео–ЭЭГ–мониторинга в короткие сроки позволяет провести дифференциальную диагностику с эпилепсией.
Список литературы
1. Зыков В.П. Клиническая систематизация тиков у детей // Журн. неврологии и психиатрии им. С.С.Корсакова.– 2003.– № 11.
2. Зыков В.П., Бегашева О.И. // Журн. неврологии и психиатрии им. С.С.Корсакова.–2003 (Приложение «Нейродиагностика»).
3. Eldridge R., Sweet, Lake K. et al. Gilles de la Tourettes syndrome: clinical, genetic, psychologic and biochemical aspects in 21 selected cases // Neurology. – 1977. – Vol. 27. – Р. 115–124.
4. Gates J.R. Nonepileptic seizures // Epilelepsy Behav.–2003.–Vol. 4.–P. 205–216.
5. Hallett J.J., Kiessling L.S. Neuroimmunology of tics and other childhood hyperkinesias // Neurol. Clin.– 1997. Vol. 15(2).–P. 333–344.
6. Leckman. J.F. Phenomenology and natural history of tic disorders // J.Вrain. Dev.–2002.
7. Zykov V.P. Tic of children. – Moscow, 2002.– P.188.
8. Roger J., Bureau M., Dravet Ch. et al. Epileptic Syndromes in Infancy, Childhood and Adolescence (4th edn).– John Libbey, Eurotext Ltd. –2005.–P. 604.
9. Singer C. Tourette syndrome. Coprolalia and other coprophenomena // Neurol. Clin.– 1997.– Vol. 15(2).–P. 299–308.
9-09-2015, 00:42
