Методологія моделювання соціально-економічних показників доступності лікарських засобів та їх споживання сім'ями в регіонах України
Одним із найважливіших соціально-економічних показників фармацевтичного забезпечення населення є доступність ЛЗ. Згідно з рекомендаціями ВООЗ щодо формування Національної лікарської (фармацевтичної) політики доступність розглядається як глобальна мета розвитку галузі.
Дослідження доступності ЛЗ населенню України передбачало проведення системної оцінки доступності ліків для сімей як основних осередках суспільства, виявлення відповідних тенденцій згідно з динамікою цього показника, а також його регіональних особливостей та проводилось на основі розробленої нами методології з використанням результатів Всеукраїнського вибіркового обстеження умов життя сімей (домогосподарств), яке проводиться Державним комітетом статистики України з 1999 р. на постійній основі по усіх регіонах та розповсюджується на все населення країни.
Показник сімейної доступності являє собою загальну оцінку фізичної та економічної доступності за результатами Всеукраїнського обстеження умов життя сімей (домогосподарств) за можливістю купити ліки, який обчислюється за формулою:
Dj (t) = 1 - ηj (t),(1)
де dj (t) – абсолютне число сімей, які не купили ліків в j -му регіоні в t -му році;
ηj (t) – середня частка сімей, які не купили ліків.
Динаміка середньої частки сімей, які не купили ліки, обчислюється за формулою:
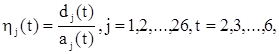 (2)
(2)
де aj (t)– середнє число сімей в j -му регіоні в t -му році;
dj (t) – абсолютне число сімей, які не купили ліків в j -му регіоні в t -му році.
Методологія моделювання соціально-економічних показників доступності лікарських засобів та їх споживання включала такі етапи: кореляційно-регресійний аналіз чинників, що впливають на показник сімейної доступності ліків; регіональну кластеризацію показника сімейної доступності ліків; регіональну кластеризацію споживання ліків; аналіз соціальної справедливості у розподілі аптечних закладів між містом та селом в регіонах; аналіз кластеризації захворюваності населення та пільг і дотацій на ліки.
Встановлено, що на показник доступності ліків для сімей впливають такі соціально-економічні чинники: середня частка зайнятого населення; середній обсяг іноземних інвестицій; середній рівень безробіття у населення; середня частка міського населення; середній доход на душу населення. Проведений кореляційно-регресійний аналіз дозволив визначити найістотніші – середній доход на душу населення та середня частка міського населення.
За результатами кластеризації встановлено, що практично у всіх регіонах показник доступності підвищується, починаючи з 2003 р. Особливо це стосується областей, що увійшли до кластеру 1 (табл. 1, рис. 2). Відповідно до методології моделювання прийнята єдина нумерація регіонів (областей), яка наведена в таблиці 1.
Об'єктивним підтвердженням зв'язку між показниками – середній доход на душу населення, середні сукупні витрати на ліки, частка аптек в регіоні та частка міського населення – служить розрахунок показника, що визначає рівень соціальної справедливості в розподілі аптечних закладів між містом та селом в регіоні, який обчислюється за формулою:
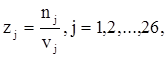 (3)
(3)
де ![]() – частка аптечних установ в містах j
-го регіону,
– частка аптечних установ в містах j
-го регіону,
![]() – частка міського населення в j
-му регіоні.
– частка міського населення в j
-му регіоні.
Таблиця 1
Розподіл регіонів по кластерах з урахуванням середнього доходу на душу населення і частки міського населення
| № з/п | Регіони (області) |
№ кластеру | № з/п | Регіони (області) |
№ кластеру |
| 1 | АР Крим | ІІІ | 14 | Миколаївська | ІІІ |
| 2 | Вінницька | ІІ | 15 | Одеська | ІІ |
| 3 | Волинська | ІІІ | 16 | Полтавська | ІІІ |
| 4 | Дніпропетровська | І | 17 | Рівненська | ІІІ |
| 5 | Донецька | І | 18 | Сумська | ІІІ |
| 6 | Житомирська | ІІІ | 19 | Тернопільська | ІІІ |
| 7 | Закарпатська | ІІІ | 20 | Харківська | І |
| 8 | Запорізька | ІІ | 21 | Херсонська | ІІ |
| 9 | Івано-Франківська | ІІІ | 22 | Хмельницька | ІІІ |
| 10 | Київська | ІІ | 23 | Черкаська | ІІ |
| 11 | Кіровоградська | ІІІ | 24 | Чернівецька | ІІІ |
| 12 | Луганська | І | 25 | Чернігівська | ІІ |
| 13 | Львівська | ІІ | 26 | м. Севастополь | І |
Рівень соціальної справедливості оцінювався нами як задовільний, незадовільний та вкрай незадовільний. У результаті розрахунків визначено, що в деяких областях, які увійшли до кластеру 3 (Вінницька, Волинська, Закарпатська, Рівненська, Тернопільська, Хмельницька, Чернівецька, Івано-Франківська, виявлено вкрай незадовільний стан, тобто сільське населення цих регіонів знаходиться в гіршому стані, ніж міське. В 12 областях – кластер 2 – відмічається також незадовільний стан розподілу аптечних закладів між містом та селом, на що слід звернути увагу державним органам влади. Задовільний розподіл аптечних закладів спостерігається у Дніпропетровській, Донецькій, Луганській, Харківській, Сумській областях та м. Севастополь – кластер 1 (табл. 2, рис. 3).
Таблиця 2
Розподіл регіонів по кластерах за рівнем соціальної справедливості в забезпеченні населення аптечними закладами
| № з/п кластеру | І | ІІ | ІІІ |
Визначена тенденція |
Задовільний розподіл |
Незадовільний розподіл |
Вкрай незадо-вільний розподіл |
Регіони (області) |
Дніпропетровська (4) Донецька (5) Луганська (12) Харківська (20) м. Севастополь (26) |
АР Крим (1) Житомирська (6) Запорізька (8) Київська (10) Кіровоградська (11) Львівська (13) Миколаївська (14) Одеська (15) Полтавська (16) Сумська (18) Херсонська (21) Черкаська (23) Чернігівська (25) |
Вінницька (2) Волинська (3) Закарпатська (7) Івано-Франківська (9) Рівненська (17) Тернопільська (19) Хмельницька (22) Чернівецька (24) |
Враховуючи зростання захворюваності в останні роки, з метою встановлення наявності або відсутності зв'язку між рівнем захворюваності та сумою пільг і дотацій, нами проведено кореляційний аналіз показників середнього рівня захворюваності та суми пільг і дотацій по регіонах за такими етапами: аналіз динаміки рівня захворюваності населення в регіонах; побудова моделей, що описують таку динаміку; проведення кластерного аналізу захворюваності в регіонах; розрахунок середнього рівня захворюваності та суми пільг і дотацій на одну сім'ю; розрахунок середньої суми пільг та дотацій на душу населення; кореляційний аналіз з перевіркою вагомості коефіцієнта кореляції за критерієм Стьюдента в порівнянні з критичним значенням.
За результатами аналізу встановлено, що тільки для 7 областей: Вінницької, Дніпропетровської, Київської, Рівненської, Хмельницької, Львівської, Одеської – спостерігається вагомий позитивний зв'язок між сумою пільг і дотацій, тобто політика щодо суми пільг у цих регіонах адекватна. Для частини регіонів – Донецької, Закарпатської, Сумської областей – спостерігається вагомий негативний статистичний зв'язок, тобто неадекватність політики пільг і дотацій. Для решти регіонів слід вважати обчислене значення коефіцієнта кореляції не вагоме (табл. 3). Такі тенденції свідчать про відсутність в Україні дієвої системи компенсації вартості ЛЗ.
Таблиця 3
Кореляційний аналіз показників середнього рівня захворюваності
та суми пільг і дотацій на одного жителя по регіонах
| Вагомий статистичний зв'язок | ||
| Регіони (області) | Коефіцієнт кореляції | Коефіцієнт Стьюдента (t) |
| Вінницька | 0,795 | 2,2685 |
| Дніпропетровська | 0,947 | 5,0861 |
| Київська | 0,872 | 3,0847 |
| Львівська | 0,876 | 3,1490 |
| Одеська | 0,861 | 2,9274 |
| Рівненська | 0,811 | 2,4010 |
| Хмельницька | 0,694 | 1,6704 |
| Донецька | -0,722 | -1,8053 |
| Закарпатська | -0,760 | -2,0267 |
| Сумська | -0,747 | -1,9460 |
| Невагомий статистичний зв'язок | ||
| Регіони (області) | Коефіцієнт кореляції | Коефіцієнт Стьюдента (t) |
| АР Крим | 0,364 | 0,6770 |
| Волинська | -0,193 | -0,3412 |
| Житомирська | -0,362 | -0,6717 |
| Запорізька | -0,283 | -0,5112 |
| Івано-Франківська | -0,283 | -0,5113 |
| Кіровоградська | -0,194 | -0,3420 |
| Луганська | 0,329 | 0,6037 |
| Миколаївська | 0,016 | 0,0283 |
| Полтавська | -0,407 | -0,7718 |
| Тернопільська | 0,312 | 0,5682 |
| Харківська | 0,207 | 0,3672 |
| Херсонська | 0,599 | 1,2947 |
| Черкаська | 0,248 | 0,4426 |
| Чернівецька | 0,277 | 0,4987 |
| Чернігівська | -0,224 | -0,3981 |
| м. Севастополь | -0,094 | -0,1640 |
Теоретичне обґрунтування механізмів реімбурсації (компенсації) витрат на лікарські засоби
На сьогодні практично у всіх країнах Європи функціонують системи компенсації (відшкодування) вартості ЛЗ населенню. Підвищення ефективності видатків державного бюджету та мінімізація видатків громадян на придбання ліків є результатом діючих систем реімбурсації. Проте, зазначені системи мають низку методологічних та організаційних відмінностей, характерних для кожної окремої країни. Основними серед них є: джерела фінансування реімбурсації; умови надання компенсації (відшкодування) пацієнтам; принципи відбору ліків для реімбурсації; методи державного регулювання цін на ЛЗ, що підлягають реімбурсації.
Взагалі, система реімбурсації (загально прийнята назва в міжнародній практиці) являє собою соціально-економічну систему, метою якої є забезпечення доступності лікарських засобів та фармацевтичної допомоги населенню, з суб'єктом – уповноважені органи, об'єктом – певні групи населення та категорії хворих та механізмами відшкодування вартості лікарських засобів. Проведений нами аналіз систем реімбурсації, що існують в світі, дозволив поділити їх на дві системи: державну – має суто соціальний характер; недержавну – переважає приватний характер фармацевтичної допомоги. До класифікаційних ознак систем реімбурсації відносять: визначені групи населення та категорії хворих; вид фармацевтичної допомоги (стаціонарна, амбулаторна); цінова характеристика препарату (можливість віднесення до позитивного переліку); фармакоекономічна характеристику. До механізмів компенсації належать механізм компенсації для застрахованих осіб і механізм компенсації для аптечних закладів (рис. 4). Використання того або іншого механізму реімбурсації залежить, насамперед, від особливостей системи охорони здоров'я країни. Наприклад, у Франціїї введено перший механізм, в Німеччині діє другий, в Україні також діє другий механізм, проте найбільш доцільним в сучасних умовах боротьби з корупцією в країні є введення першого механізму реімбурсації – для застрахованих осіб.
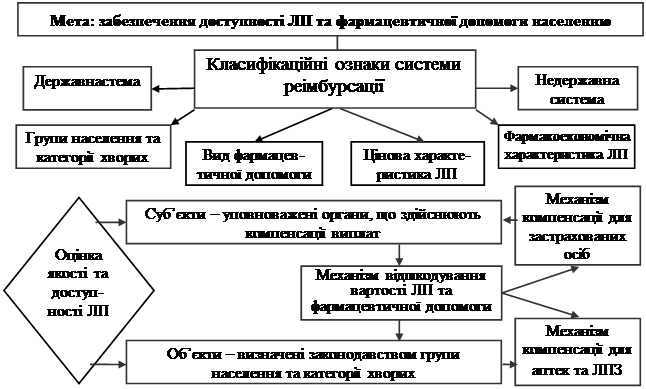

Рис. 4. Теоретичне узагальнення систем реімбурсації ЛЗ та фармацевтичної допомоги населенню
Основною проблемою фармацевтичної допомоги в Україні є істотне недофінансування й відсутність фондів обов'язкового медичного страхування. За деякими державними програмами дефіцит фінансування досягає 80%, не всі з 13 пільгових категорій населення можуть скористатися своїм правом на пільги. Одниміз найбільш ефективних напрямків реформування вітчизняної системи охорони здоров'я та фармації є формування та впровадження моделі соціального медичного страхування. На сьогодні медичне страхування є проблемою соціально-економічного й медико-фармацевтичного характеру, вирішення якої потребує комплексного підходу з урахуванням історичних, законодавчих, наукових, ринкових, інформаційних, кадрових та інших питань.
У рамках переходу до бюджетно-страхової системи охорони здоров'я методологічні засади та складові організації систем реімбурсації виглядають таким чином: суб’єкти управління – вищі органи законодавчої (ВР) та виконавчої влади (КМУ) за розглянутими повноваженнями, а також уповноважений орган, що координує медичну та фармацевтичну допомогу, страховий фонд, страхові організації, ЛПЗ, аптеки та ін.; об’єкти управління – групи населення (І, ІІ, ІІІ) та категорії хворих А, В, С, D; механізми компенсації вартості ЛЗ та фармацевтичної допомоги з позначенням джерел фінансування – основного (страховий фонд), додаткового (гуманітарні програми, благодійні фонди, фонди ДМС та ін.), спеціального (державні та регіональні програми) (рис. 5).
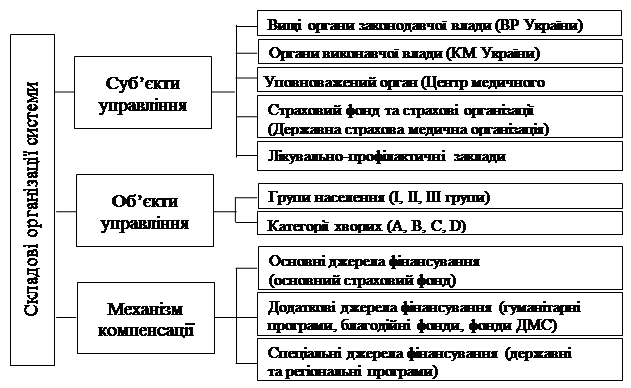

Рис. 5. Методологічні засади та складові організації систем реімбурсації вартості ЛЗ в межах соціального медичного страхування
Об’єктами управління в системі реімбурсації, що пропонується, доцільно виділити три групи населення та чотири категорії хворих з урахуванням специфіки вітчизняної охорони здоров’я та відповідно до міжнародних норм, що регламентують умови медико-соціального захисту населення, а саме:
І група населення – пільговий контингент, статус якого визначений органами соціального забезпечення, а також спеціальні уповноважені на це медичні установи.Цю категорію складатимуть інваліди І та ІІ груп, пенсіонери, безробітні, які зареєстровані фондами зайнятості, бездомні, діти без батьків або залишені без батьківської опіки до 18 років та ін. ІІ група населення – громадяни та непрацездатні члени їх сімей з сумою доходу на одного члена сім’ї нижче мінімального прожиткового рівня, який встановлюється КМУ. ІІІ група населення – громадяни та непрацездатні члени їх сімей з сумою доходу на одного члена сім’ї вище мінімального прожиткового рівня, який встановлюється КМУ.
З урахуванням вітчизняного досвіду щодо визначення пільгових категорій доцільно виділити чотири категорії хворих, а саме: А – дитячий контингент хворих; В – хворі загальнотерапевтичного профілю (з гострими формами захворювань); С – хронічні хворі (онкологічні, цукровий діабет та ін.); D – хворі на соціальнонебезпечні хвороби (ВІЧ-інфіковані, туберкульоз та ін.) (рис. 6).


Рис. 6. Об’єкти управління в системі реімбурсації вартості ЛЗ
Одним із найважливіших завдань розробки базової програми ОМС є визначення обсягів необхідної фармацевтичної допомоги хворим. Це потрібно як з точки зору показників доступності та якості ЛЗ, так і для ефективного функціонування таких елементів моделей, як аптеки, що обслуговують страхові рецепти. Обсяг необхідної фармацевтичної допомоги(ОНФД) хворим в системі реімбурсації, це показник вартості ЛЗ, потрібної для проведення раціональної фармакотерапії, яка має клініко-економічне обґрунтування.
Для розрахунків ОНФД усі хворі розподіляються на основні нозологічні категорії, а потім на клініко-статистичні групи (КСГ) за випадками схожих захворювань, що мають приблизно однакову методику обстеження, а також схожу (подібну) медичну й фармацевтичну допомогу. Відповідно до світової практики, в т.ч. у Росії, схожої до вітчизняної практики фармакотерапії, виділяються близько 300 КСГ.
З урахуванням умов сьогодення основним джерелом фінансування повинен залишитися державний бюджет, в подальшому доцільним є введення інституцій сімейного страхування. Базова програма обов'язкового медичного страхування повинна встановлювати гарантований державою рівень, обсяг та умови надання медичної та фармацевтичної допомоги, і являти собою соціальний стандарт, нижче якого не можуть бути встановлені ні обсяги, ні умови надання допомоги.
Концептуальні засади пріоритетного розвитку соціально-ефективної організації фармацевтичного забезпечення населення
У сучасній Україні можна констатувати становлення системи соціального захисту. У той же час слід зазначити, що вона ще не прийнята суспільною свідомістю в нашій країні як самостійний соціальний інститут, у зв’язку з чим її діяльність потребує наукових досліджень як загальнометодологічного, так й галузевого спрямування в соціально орієнтованих сферах, до яких належать фармацевтичне забезпечення населення.
Світовий досвід підтверджує, що формування соціальної політики ліквідує диспропорції та прояви незахищеності в суспільстві, проте, необхідно зазначити, що питання про кількість моделей соціальної політики відносять до дискусійних, оскільки необхідно враховувати специфіку різних країн за наявності загальних ознак. Аналіз сучасних досліджень у даному напрямку свідчить про доцільність використання підходів, які були запропоновані вченими А. Поповим, І. Проскуровською, Е. Рижковою, А. Султановою, оскільки вони більше адаптовані до вітчизняної охорони здоров’я стосовно моделювання соціальної політики. Такий підхід дозволяє краще враховувати специфіку різних моделей, визначати напрями їх трансформації, виходячи з особливостей соціально-економічних принципів компенсації фармацевтичної допомоги.
Використання зазначеного підходу з метою вибору найбільш оптимальної моделі соціальної політики в забезпеченні населення ЛЗ дозволило розробити три універсальні комплекси моделей соціальної політики за класифікаційними ознаками (критеріями): вид базового напрямку, вид суб’єкта соціальної відповідальності та вид участі держави у сфері фармацевтичного забезпечення населення (рис. 7).
![]()
![]()
![]()
![]()
|
|
|
|

|
|
|
|
|

Рис. 7. Класифікаційні ознаки визначення моделей соціальної політики
Користуючись розглянутим комплексом моделей як векторами, можна побудувати тримірну систему моделей соціальної політики у сфері фармацевтичного забезпечення населення, очевидно, що вибрані вектори можуть змінюватися відповідно до визначених критеріїв. Вибір конкретних моделей та їх значущість визначалась на основі експертних оцінок групи фахівців. Виходячи з цього, чинну в Україні систему моделей соціальної політики у сфері фармацевтичного забезпечення можна описати таким чином: за видом базового напрямку – соціальна допоміжність і соціальне опікування з елементами соціального страхування; за видом суб'єкта соціальної відповідальності – патерналістська модель з елементами соліданості; за видом участі держави – адміністративна модель з елементами добродійної (рис. 8).
Враховуючи сучасні тенденції, як перспективну доцільно запропонувати таку систему: за видом базового напрямку – соціальний розвиток з елементами соціального страхування; за видом суб'єкта відповідальності – ліберальна модель з елементами корпоративної та солідарної; за видом участі держави – стимулювальна модель з елементами добродійної (рис. 9).
За результатами проведеного моделювання визначено, що ключовими проблеми, в системі фармацевтичного забезпечення населення в Україні є: недосконалість законодавчих та нормативно-правових актів в системі охорони здоров’я, які впливають на підвищення ефективності використання людських, матеріально-технічних та фінансових ресурсів в умовах ринкової економіки; нераціональне використання бюджетних ресурсів для ефективної діяльності системи фармацевтичного забезпечення; застосування методів адміністративно-командного управління; недосконалість організації надання фармацевтичної допомоги, брак сучасних інформаційних технологій.
Виходячи з надзвичайної складності питання методології комплексного обґрунтування системи обігу ЛЗ та організації аптечної справи нами розроблено Концепцію пріоритетного розвитку соціально-ефективної організації фармацевтичного забезпечення населення (рис. 10). Розробка концепції передбачала моделювання складових проблеми, що розглядається, а саме її структуризацію та систематизацію. В процесі моделювання нами визначено, що проблему слід розглядати на двох рівнях: макроекономічному – аналіз системи обігу ЛЗ, а також організації фармацевтичного забезпечення населення; мікроекономічному – аналіз організації аптечної справи.
Проведення комплексного аналізу проблем як організації фармацевтичного забезпечення населення (рис. 10, блок І), так і організації аптечної справи (блок ІІ) дозволяє визначити комплекс наукових обґрунтувань та методичних розробок (блок ІІІ), а також обов’язково передбачити комплекс заходів щодо впровадження таких розробок (блок ІV).
| Структуризація та систематизація проблеми | ||
| I . Макроекономічний рівень: система обігу ЛЗ, організація лікарського забезпечення населення | II . Мікроекономічний рівень: організація аптечної справи | |
| 1.1. Вивчення світового досвіду в організації фармацевтичного забезпечення населення: переваги та проблеми | Міжнародний досвід | 2.1. Дослідження основних принципів та концептуальних засад впровадження стандартів GDPта GPP |
| 1.2. Дослідження принципів регулювання рецептурного та безрецептурного відпуску ЛЗ, в т.ч. ОТС в різних країнах | 2.2. Вивчення світового досвіду організації аптечної справи: переваги та проблеми | |
| 1.3. Аналіз механізмів компенсації вартості ЛЗ за умов медичного страхування | 2.3. Аналіз досвіду країн, що впровадили стандарти належних практик GDPта GPP | |
8-09-2015, 20:00 Разделы сайта | ||
