Качество медицинского обслуживания в системе обязательного медицинского страхования как социологическая проблема*
Н. Л. Антонова
Проблема качества медицинского обслуживания имеет ключевое значение для дальнейшего функционирования и развития системы здравоохранения. Вопрос о качестве медицинской помощи для современной науки и практики не нов. Врач, имея дело непосредственно с жизнью и здоровьем пациента, давая клятву Гиппократа, в своей повседневной профессиональной деятельности должен постоянно осмысливать свои действия при оказании медицинской помощи. Неверный шаг, неправильное решение медика может привести к негативному результату для пациента. От того, насколько качественно врач выполнил свои профессиональные функции, зависит будущее индивида, его здоровье и полноценное бытие в социальном мире. Модернизация российского здравоохранения актуализировала вопросы качества медицинского обслуживания и необходимость нового осмысления проблемы.
В предметное поле нашего исследования попадает качество медицинского обслуживания в системе обязательного медицинского страхования (ОМС), что требует обращения к анализу сущности этой системы и особенностям ее функционирования в обществе.
Сущность обязательного медицинского страхования заключается в том, что любой индивид, имеющий российское гражданство, может получить бесплатные медицинские услуги и лекарственную помощь в рамках Программы государственных гарантий по видам и объемам медицинской помощи, финансируемым за счет средств ОМС. К числу принципов, на которых базируется современное обязательное медицинское страхование в России, отнесем:
– всеобщность, массовость: все граждане России независимо от пола, возраста, уровня доходов, места жительства должны быть застрахованы в ОМС;
– государственный характер: все средства обязательного медицинского страхования находятся в собственности у государства;
– страховые отношения (сумма страхового взноса, договора и т. п.) осуществляются, опираясь на законодательную базу;
– социальная справедливость: платежи перечисляются на все население, однако их использование осуществляется при обращении индивида за медицинской помощью – «здоровый платит за больного»; объем предоставляемой медицинской помощи не зависит от уровня материального положения застрахованного – «богатый платит за бедного»;
– натуральная форма страхования: выплаты при наступлении страхового случая предоставляются не в денежной форме, а в натуральной, в виде оказания медицинской помощи;
– бессрочность: страхование осуществляется на протяжении всей жизни индивида;
– действие независимо от внесения страховых платежей: даже при задержках страховых отчислений страхователем медицинская помощь будет предоставляться бесплатно в силу обязательств со стороны государства.
Институт обязательного медицинского страхования основывается на социальном регулировании системы взаимодействий, которая опирается на установленные образцы и нормы поведения. В институте ОМС механизмы регуляции приобретают более жесткий и обязывающий характер, что обеспечивает регулярность, большую четкость, высокую предсказуемость, надежность функционирования и самовозобновляемость социальных связей.
Функциональное поле института обязательного медицинского страхования – это, по сути, содержательно-целевое назначение института в обществе. И здесь следует особо подчеркнуть важный момент. Обязательное медицинское страхование реализует потребности на двух уровнях: на уровне общества и на уровне личности. Общественная ценность ОМС заключается в предоставлении медицинской помощи в рамках Программы государственных гарантий независимо от социально-демографических, статусно-ролевых характеристик индивида, на личностном уровне в ОМС личность реализует потребность в получении качественной бесплатной медицинской помощи в случае заболевания.
Считаем целесообразным выделить две основные группы функций: экономические и социальные. Институт обязательного медицинского страхования представляет собой экономическую систему, в которой ведущая роль принадлежит финансам. Страхователь отчисляет страховые взносы, которые аккумулируются и перераспределяются Федеральным фондом ОМС и территориальными фондами ОМС; страховые медицинские организации, получая финансовые средства, направляют их в медицинские учреждения, которые, в свою очередь, за счет этих средств обязаны осуществить медицинское обслуживание застрахованных.
Социальные функции института обязательного медицинского страхования реализуются через:
– социальную защиту;
– регулирование социального неравенства в обществе;
– снижение социальной напряженности;
– социальный контроль.
Функция социальной защиты – это, пожалуй, базовая функция института обязательного медицинского страхования. В период перехода российского общества к рыночным отношениям актуализировались проблемы социальной защищенности населения, система здравоохранения оказалась в кризисном состоянии, поскольку финансовых отчислений государства даже на ее простое воспроизводство просто не хватало. Медицинская помощь могла стать исключительно платной – за счет личных сбережений и средств населения. Включение обязательного медицинского страхования в систему здравоохранения позволило защитить наиболее уязвимые социальные слои, повысив доступность медицинских услуг. Институт ОМС защищает застрахованных, предоставляя гарантированную бесплатную медицинскую помощь.
Усиливающееся социальное расслоение российского общества в эпоху развития рыночных отношений трансформирует социальные связи и структуры, что приводит к снижению стабильности системы в целом. В функциональном поле ОМС функция снижения социальной напряженности отвечает за сохранение доступной системы медицинского обслуживания населения. Стремясь выжить в новых условиях рынка, индивид пытается использовать все имеющиеся у него ресурсы, включая и такой, как здоровье, которое на сегодняшний день все больше приобретает инструментальный характер. Подлинная ценность здоровья осознается индивидом, как правило, в сравнении с противоположным здоровью состоянием – болезнью. В таком состоянии индивид обращается за медицинской помощью, которую ему обязательно окажут, причем независимо от дохода, статуса, пола, возраста и т. п. И в этом заключается еще одна функция обязательного медицинского страхования – регулирование социального неравенства в обществе. И функция снижения социальной напряженности, и функция регулирования социального неравенства направлены на стабилизацию всей системы общественных отношений, они выступают в качестве условий развития социального государства.
Функция социального контроля нацелена прежде всего на сохранение и воспроизводство системы взаимодействий субъектов, включенных в институт ОМС, опирающийся на регламентированные нормы и принципы, права и обязанности каждого субъекта. Социальный контроль присущ любому социальному институту, однако здесь его роль усиливается, поскольку медицинская помощь касается одной из смысложизненных, витальных ценностей – ценности здоровья человека. Сбой во взаимодействии субъектов может привести к непоправимым последствиям, и ценность человеческой жизни может оказаться под угрозой.
Исходным, задающим основу для дальнейшего научного поиска является понятие «качество». В соответствии с международными стандартами качество определяется как совокупность характеристик объекта, относящихся к его способности удовлетворить установленные и предполагаемые потребности. Объектом в данном случае выступает медицинское обслуживание в системе ОМС, которое традиционно понимается как процесс производства и предоставления медицинских услуг в соответствии с программой государственных гарантий. Считаем важным уточнить категорию медицинской помощи. Медицинская помощь ориентирована на благотворительность, безвозмездность; в этом ключе значимую роль приобретают морально-нравственные, этические аспекты ее оказания. Для нашей работы разведение понятий медицинской помощи и медицинского обслуживания не является принципиальным, поскольку медицинское обслуживание в обязательном медицинском страховании предстает в бесплатной форме для пациента и может трактоваться как медицинская помощь.
В нашем понимании качество медицинского обслуживания в ОМС – это степень соответствия медицинской помощи и ее результата потребностям и ожиданиям общества, государства, различных социальных групп. Предложенное определение опирается на методологию институционального анализа и позволяет раскрыть социологическое понимание качества медицинского обслуживания. Социологический подход рассматривает обязательное медицинское страхование с позиций его эффективного функционирования в обществе, реализации социальных функций, норм, связей и взаимодействия с другими институциональными образованиями. В ОМС включена одна из самых массовых социальных общностей – застрахованные (около 98% населения России), и от взаимодействия ее с системой медицинского обслуживания, от реализации в ней потребности в получении качественной медицинской помощи зависит социальная стабильность и сохранение порядка в обществе. Таким образом, качество медицинского обслуживания выступает неотъемлемым условием эффективного функционирования и развития здравоохранения в России.
Качество медицинского обслуживания обладает набором системных характеристик и может рассматриваться как отдельная система. В этой связи целесообразно выделить системные свойства качества медицинского обслуживания в ОМС, то есть речь идет о возможных показателях его оценки.
В современной науке и практике большое значение придается формированию системы оценок качества медицинского обслуживания. Оценка качества предполагает создание системы показателей и индикаторов, с помощью которых возможна процедура его измерения. Выделим несколько подходов. Первый подход можно определить как медико-социальный, его специфика состоит в попытке комплексного анализа качества как системы, включающей и сугубо медицинские составляющие, и социальные показатели, характерные для конкретного общества. Этот подход реализован в концепции качества медицинского обслуживания, предложенной Ю. П. Лисицыным, а также Региональным бюро Всемирной организации здравоохранения 1 .
Большое значение в оценках качества медицинской помощи имеют стандарты, и прежде всего медико-экономические стандарты, активно используемые в практике управления и контроля качества. Это второй подход к оценке качества, который можно определить как медико-экономический. Стандарты приобрели особую важность и значение для здравоохранения и системы медицинского страхования после введения ОМС и объявления государством о гарантированной медицинской помощи. Они необходимы для обеспечения и контроля качества медицинского обслуживания, составляют основу ресурсосберегающего метода оплаты медицинской помощи. Используя стандарты при лицензировании и аккредитации, можно достаточно объективно определить возможности медицинского учреждения оказывать различные виды медицинской помощи. Введение и использование стандартов четко и жестко формализуют сферу медицинского обслуживания в качественно-количественных показателях, которые ориентируют на объективную оценку качества медицинской помощи. Такую оценку, несомненно, могут дать только высококвалифицированные специалисты, эксперты, способные охарактеризовать технологию оказания медицинской помощи и ее результат.
Мы считаем, что медико-экономический подход к оценке качества медицинского обслуживания должен дополняться социологическим, в русле которого потребители (клиенты, застрахованные) и медперсонал должны дать собственную оценку качеству. Комплексная социологическая модель оценки качества медицинского обслуживания позволит, во-первых, оценивать качество медицинского обслуживания с позиций основных субъектов этой системы; во-вторых, сопоставлять информацию о качестве медицинского обслуживания на основе единой системы показателей и индикаторов различных медицинских учреждений, включенных в институт обязательного медицинского страхования; в-третьих, обеспечить постоянный контроль за качеством медицинского обслуживания, осуществлять мониторинг.
Предлагаемая социологическая модель оценки качества медицинского обслуживания представляет собой матрицу показателей, совокупность которых дает целостную статичную картину возможных блоков исследования и позволяет высветить особенно важный момент: систему субъективного восприятия данных показателей пациентами, застрахованными в ОМС (см. схему).
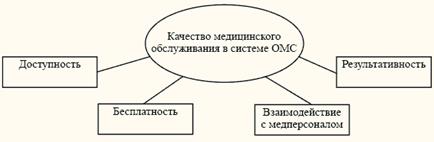
Схема 1. Социологическая модель субъективной оценки качества медицинского обслуживания в системе обязательного медицинского страхования
Следует подчеркнуть, что данная модель не является универсальной и «беспроблемной». Это авторская трактовка возможной оценки качества, которая продемонстрировала свои работающие способности в условиях полевого исследования.
Опрос пациентов был проведен в мае – сентябре 2006 года в амбулаторно-поликлинических учреждениях г. Екатеринбурга, включенных в систему ОМС. Общий объем выборочной совокупности составил 800 человек: 400 пациентов поликлиник, обслуживающих взрослое население, и 400 родителей, чьи дети получают медицинскую помощь в детских поликлиниках 2 . Для комплексного системного представления о качестве медицинского обслуживания населения нами были проинтервьюированы руководители, специалисты медицинских учреждений и страховых медицинских организаций 3 .
Остановимся более подробно на базовых показателях качества медицинского обслуживания в системе обязательного медицинского страхования.
Бесплатность медицинского обслуживания. В соответствии с Программой государственных гарантий медицинское обслуживание в поликлиниках должно осуществляться на бесплатной для пациента основе. Вместе с тем более половины опрошенных признались, что оплачивали ряд медицинских услуг, причем большая часть оплативших – это пациенты от 18 лет и старше. Вот как оценивает данный факт один из экспертов страховой медицинской организации: «Это вытекает из государственной политики в отношении оказания медицинской помощи детям. Взять, например, такое заболевание, как ОРВИ. У детей стоимость тарифа медико-экономического стандарта выше, нежели у взрослого человека. Следовательно, обеспеченность лекарственными средствами в медицинских учреждениях, где лечатся дети, будет выше».
Обратимся к тем видам медицинских услуг, которые оплачивались пациентами. В структуре оплаченных медицинских услуг лидируют лабораторные обследования (анализы) – 31% опрошенных. Следует отметить, что нормативными документами для поликлинических отделений, имеющих тот или иной уровень лицензирования, определен обязательный перечень и объем проводимых исследований, которые финансируются за счет средств обязательного медицинского страхования. «На сложные дорогостоящие исследования, – как отмечает один из экспертов страховой медицинской организации, – часто бывает очередь пациентов. В результате некоторые из них, не желая ожидать в очереди проведения бесплатного исследования, оплачивают его из собственных средств. Также на часть исследований, финансирование которых предусмотрено за счет средств бюджета, поликлиническим учреждениям выделяются квоты, которые быстро заканчиваются, а потребность в этих видах дорогостоящих исследований сохраняется».
Следующую позицию среди пациентов детских поликлиник занимают ультразвуковые обследования (13, 8%), а для каждого третьего взрослого опрошенного – консультация врача-специалиста. В данном случае можно утверждать, что отсутствие узкого специалиста в поликлинике снижает доступность медицинского обслуживания и вынуждает пациента обращаться за платными медицинскими услугами.
В системе обязательного медицинского страхования объем медицинских услуг для каждого медицинского учреждения строго и жестко регламентирован. Медицинский персонал должен известить пациента о возможностях бесплатного прохождения той или иной процедуры, обследования, однако каждый третий пациент «взрослой» поликлиники и каждый четвертый родитель утверждают, что им не была предоставлена возможность получения медицинской услуги на бесплатной основе, то есть никто из медицинского персонала не объяснил, когда и при каких условиях возможно получение услуги.
Наиболее распространенным способом оплаты медицинской помощи является оплата медицинских услуг через кассу медицинского учреждения (53, 7%). Это отработанный механизм, который «прописался» и существует в лечебных учреждениях. Практика добровольного медицинского страхования слабо развита в амбулаторно-поликлинических учреждениях г. Екатеринбурга, совсем незначительная часть пациентов обратилась к ней, причем один из специалистов страховой медицинской организации отмечает: «Страховым медицинским организациям невыгодно иметь своих представителей в амбулаторно-поликлинических учреждениях. Это связано с тем, что большинство пациентов, как правило, лица пожилого возраста, необходимый объем бесплатной помощи при соблюдении ряда условий им будет предоставлен бесплатно. Страховой организации гораздо выгоднее заключить договор с одним пациентом на несколько тысяч рублей на проведение затратного или высокотехнологичного способа диагностики или лечения или же с предприятием, организацией на группу лиц».
Одной из неформальных норм, существующих в системе здравоохранения, выступает «благодарность» медицинскому персоналу за оказанное медицинское обслуживание. По данным исследования, проведенного под руководством С. В. Шишкина, неформальные платежи в поликлиниках встречаются реже, чем в стационарах. «Пациенты, располагающие деньгами, предпочитают получать необходимую помощь в частных или платных поликлиниках, пользоваться консультациями знакомых врачей, оценивая уровень лечебных услуг, предоставляемых в муниципальных поликлиниках, достаточно низко» 4 . Результаты нашего исследования подтверждают данный тезис: только 23% пациентов благодарили не только на словах, причем доля родителей превышает численность пациентов – клиентов поликлиник, обслуживающих взрослое население (27, 8% и 18, 3% соответственно). По мнению экспертов – руководителей поликлинических учреждений и специалистов страховых медицинских организаций, – неформальные платежи осуществляются пациентами с целью получения медицинской помощи лучшего качества, иного, более дружественного отношения врача и медицинского работника. Инициатором подарка в большинстве случаев выступает сам пациент, на этот факт указали 64, 7% опрошенных. Каждый пятый пациент старше 18 лет отметил, что благодарность с его стороны была вынужденной, на ней настаивали сами медицинские работники.
Интервью со специалистами страховых медицинских организаций и с представителями администрации поликлинических учреждений показали противоречивость позиций по данному вопросу. Так, страховщики утверждают, что проблема «взимания денег с пациента» за медицинскую помощь – одна из ключевых, именно она является доминирующей в структуре жалоб в страховые медицинские организации. «Уважаемые врачи за время безденежья привыкли уже к этой форме дохода, я не скажу, что это было поголовно, но большая часть осталась в уверенности, что, если пациент предлагает деньги, их надо брать, а если не предлагает, то надо дать понять: или встанешь в очередь и будем лечить как всех, или, если хочешь позаботиться о здоровье, заплати». Руководители медицинских учреждений считают, что платные медицинские услуги оказываются населению в соответствии с нормативной базой: «В амбулаторно-поликлинической службе все приемы идут бесплатно. У нас есть платные услуги, но они оказываются в рамках постановления правительства нашей Свердловской области, у нас имеется разрешение, калькуляция, нас все время проверяют». Однако есть еще один взгляд на проблему бесплатности медицинского обслуживания: «Бесплатный уровень – это всегда какие-то рамки. Больному всегда хочется получить больше. Материальных ресурсов лечебного учреждения не всегда хватает на то, чтобы полностью удовлетворить пациентов». Данное утверждение затрагивает проблему полноты и объема назначенного лечения и диагностики. С одной стороны, как утверждает информант, пациенты требуют большего, поскольку не могут оценить должным образом действия врача, однако, с другой стороны, как отмечает один из специалистов страховой медицинской организации: «Платная медицина плоха тем, что она, делая медицинскую услугу бизнесом, ведет к гипердиагностике и гиперназначениям. Врач, заинтересованный в увеличении посещений и диагностировании, назначает, часто в сговоре с определенными своими партнерами, большое количество процедур, которые на самом деле не оправданы».
В целом ситуация по оплате медицинских услуг более благоприятна в детских поликлиниках, причем родители готовы оплачивать медицинские услуги для своих детей и практикуют неформальные нормы благодарности медицинскому персоналу за оказанную помощь. Степень удовлетворенности бесплатностью медицинского обслуживания населения старше 18 лет ниже среднего, поликлинические учреждения активно используют практику предоставления медицинских услуг на платной основе.
Доступность медицинского обслуживания. Современные трактовки доступности медицинского обслуживания касаются не только и не столько финансово-материальной стороны, сколько наличия/отсутствия необходимых специалистов и удаленности места проживания от центральных больниц.
Как показали результаты нашего исследования, среди лидирующих проблем при получении медицинского обслуживания были
11-09-2015, 00:16
