Харьковский Государственный Медицинский Университет
Кафедра госпитальной терапии
и клинической фармакологии
зав. кафедрой:
академик НАН и АМН Украины,
РАМН
профессор Л.Т. Малая
преподаватель:
ассистент Л.С. Роханская
Курсовая работа
на тему: «Тромбоэмболия легочной артерии»
выполнила:
студентка 6-го курса,
2-го мед. ф-та, 32 гр.
Примак М.В.
Харьков 2000 г.
Т
ромбоэмболия легочной артерии (ТЭЛА) - одно из наиболее распространенных и грозных осложнений многих заболеваний послеоперационного и послеродового периодов, неблагоприятно влияющее на их течение и исход.
Практическая значимость проблемы ТЭЛА в настоящее время определяется, во-первых, явным нарастанием частоты легочных эмболий при самых разнообразных заболеваниях; во-вторых, значительным увеличением частоты послеоперационных и посттравматических эмболий, чаще возникающих при сложных хирургических вмешательствах; в-третьих, тем обстоятельством, что ТЭЛА становится третьей по частоте причиной смерти в высокоразвитых странах, уступая только сердечно-сосудистым заболеваниям и злокачественным новообразованиям.
Актуальность проблемы ТЭЛА обусловлена не только тяжестью течения заболевания и высокой летальностью, но и трудностями своевременной диагностики этого осложнения из-за полиморфизма развивающихся клинических синдромов. По данным многочисленных патологоанатомических исследований (П.К. Пермяков, 1991; G. Stevanovic и соавт., 1986), в 50 - 80% случаев ТЭЛА не диагностируется вообще, а во многих случаях ставится лишь предположительный диагноз. Многие больные умирают в первые часы от начала заболевания, не получая адекватного лечения. При этом летальность среди нелеченных пациентов достигает 40%, тогда как при проведении своевременной терапии она не превышает 10% (К. Grosser, 1980).
Схема 1. Патофизиология ТЭЛА

Частота и этиология ТЭЛА
Таблица 1. Частота (в %) клинических симптомов у больных с различной локализацией легочной эмболии
| Клинические симптомы | Локализация эмболии | ||
| Ствол, главные ветви (n=118) | долевые, сегментарные ветви (n=124) | мелкие ветви (n=106) | |
| Сердечно-сосудистые: | |||
| боли за грудиной | 31,4 | 15,3* | 3,1* |
| бледность кожных покровов | 68,6 | 61,3 | 46,6* |
| набухание шейных вен | 32,2 | 8,9* | 2,1* |
| тахикардия более 90 в 1 мин | 86,5 | 83,6 | 61,4* |
| акцент II тона над легочной артерией | 35,6 | 14,5* | 13,8 |
| артериальная гипотензия | 34,2 | 16,2* | 12,4 |
| нарушения ритма сердца | 38,1 | 52,4* | 46,5 |
| увеличение печени | 11,0 | 5,6 | 3,2 |
| Легочно-плевральные: | |||
| боли в грудной клетке | 34,7 | 58,9* | 61,1 |
| одышка | 86,4 | 69,4* | 66,8 |
| цианоз лица, шеи | 29,7 | 20,2 | 16,2 |
| кашель | 18,8 | 48,4 | 51,1 |
| кровохарканье | 17,6 | 34,7* | 36,6 |
| шум трения плевры | 14,4 | 39,5* | 28,7 |
| хрипы над легкими | 17,8 | 54,0* | 52,3 |
| Церебральные: | |||
| потеря сознания | 41,4 | 18,5* | - |
| головокружение | 48,1 | 26,2* | 14,8* |
| Абдоминальные: | |||
| боли в правом подреберье | 12,7 | 11,4 | 5,6* |
| повышение температуры тела | 43,2 | 65,3* | 51,4 |
| признаки венозного тромбоза нижних конечностей *р < 0,05 |
36,4 | 28,6 | 30,3 |
При тромбозе подвздошно-бедренного сегмента риск ТЭЛА составляет 40 - 50%, при тромбозе вен голеней - 1 - 5% [4].
В условиях многопрофильного клинического стационара ТЭЛА ежегодно наблюдается у 15 - 20 из 1000 лечившихся больных, включая подвергавшихся оперативным вмешательствам (A. Sasahara и соавт., 1993).
Факторами риска возникновения ТГВ и ТЭЛА являются пожилой и старческий возраст, гиподинамия, иммобилизация, хирургические операции, злокачественные новообразования, хроническая сердечная недостаточность, варикозное расширение вен ног, ТГВ и ТЭЛА в анамнезе, беременность и роды, травмы, использование оральных контрацептивов, гепарин-индуцированная тромбоцитопения, ожирение, некоторые заболевания (болезнь Крона, эритремия, нефротический синдром, системная красная волчанка, пароксизмальная ночная гемоглобинурия), наследственные факторы (гомоцистинурия, дефицит антитромбина III, протеинов С и S, дисфибриногенемия).
Патогенез ТГВ
Таблица 2. Частота (в %) изменений на ЭКГ при ТЭЛА в зависимости от локализации эмболии
| Изменения на ЭКГ | Локализация эмболии | ||
| ствол, главные ветви (n=97) | долевые, сегментарные ветви (n=124) | мелкие ветви (n=106) | |
| Признаки острой перегрузки правого желудочка | 69,0 | 41,8 | 11,1 |
| В том числе: | |||
| SI QIII | 29,3 | 9,4 | |
| отрицательный ТIII, a VF | 14,3 | 8,0 | |
| Отрицательный ТV 1-3 | 25,4 | 24,4 | 11,1 |
| P - pulmonale | 7,9 | 7,0 | 3,1 |
| Признаки острой коронарной недостаточности | 23,0 | 10,4* | - |
| Нарушения ритма и проводимости: | |||
| синусовая тахикардия | 86,5 | 83,6 | 61,4* |
| мерцание предсердий | 5,6 | 5,5 | 2,1 |
| экстрасистолия | 24,6 | 26,4 | 23,2 |
| желудочковая тахикардия | 1,6 | ||
| фибрилляция желудочков | 1,6 | 0,5 | |
| блокада правой ножки пучка Гиса | 11,9 | 6,0* | 1,1* |
| полная поперечная блокада | 1,6 | ||
| идиовентрикулярный ритм | 0,8 | ||
| Отсутствовали *p < 0,05 |
7,9 | 17,4* | 38,0* |
При любой локализации тромбоза в системе нижней полой вены (НПВ) исходной точкой тромботического процесса являются вены, дренирующие мышцы голени. Распространение тромботического процесса с поверхностных и глубоких вен голеней на бедренную вену происходит через большую подкожную вену бедра либо через коммуникационные вены. Такой тромб первоначально имеет меньший диаметр, чем просвет бедренной вены. Он не обтурирует вену и приобретает характер "флотирующего" тромба, длина которого может достигать 15 - 20 см. В этот период флотирующий тромб не дает клинической картины подвздошно-бедренного тромбоза, так как кровоток в этих венах сохранен. Однако в данной стадии процесса имеется высокая степень вероятности эмболии. При этом частота ТЭЛА составляет 12,5%, а летальность - до 5%.
При первичном тромботическом процессе в глубоких венах голеней и развитии восходящего тромбоза наиболее опасен момент перехода тромбоза с глубоких вен голеней на подколенную вену, так как диаметр тромба меньше подколенной вены, что создает условия для ТЭЛА. "Флотирующие" тромбы в системе НПВ являются основной причиной массивной ТЭЛА, причем наиболее часто такой тромб локализуется в илеокавальном сегменте (76,9%), реже - в подколенно-бедренном сегменте (23,1%).Первичный тромботический процесс может локализоваться в общей, наружной или внутренней подвздошных венах; этому могут способствовать повреждение сосудистой стенки, спайки и перегородки в этих венах, нарушающие кровоток.
Патогенез ТЭЛА
.
Диагностика ТЭЛА
Клинические проявления ТЭЛА
Клиническая картина и течение ТЭЛА в значительной степени определяются числом и калибром обтурированных легочных сосудов, темпами развития эмболического процесса и степенью возникающих при этом гемодинамических расстройств.
љљљВнезапно возникающая, нередко необъяснимая одышка - наиболее характерный симптом ТЭЛА. Одышка носит инспираторный характер, "тихая"; ортопноэ не наблюдается. Столь же постоянно, как и одышка, отмечается тахикардия с частотой сердечных сокращений более 100 в минуту. Наблюдается бледность кожных покровов, которые приобретают пепельный оттенок, выраженный цианоз чаще имеет место при массивной ТЭЛА.
љљљБолевой синдром встречается в нескольких вариантах. При эмболии основного ствола легочной артерии нередко возникают раздирающие загрудинные боли, обусловленные тем, что эмбол раздражает нервные окончания, заложенные в стенке легочной артерии. Иногда боли могут напоминать таковые при стенокардии, что связывают с резким уменьшением коронарного кровотока вследствие снижения ударного и минутного объемов сердца. При инфаркте легкого отмечаются острые боли в грудной клетке, усиливающиеся при дыхании и кашле. Могут наблюдаться резкие боли в правом подреберье, сочетающиеся с парезом кишечника, икотой, симптомами раздражения брюшины, связанные с острым набуханием печени при правожелудочковой недостаточности или с развитием массивного инфаркта правого легкого.
Синдром острого легочного сердца проявляется набуханием шейных вен, патологической пульсацией в эпигастральной области. Во втором межреберье слева от грудины выслушиваются акцент II тона и систолический шум над мечевидным отростком или в четвертом межреберье у левого края грудины отмечается ритм галопа. При этом значительно повышено центральное венозное давление (ЦВД). Артериальная гипотензия (транзиторная или стойкая) - характерный признак ТЭЛА, обусловленный эмболической блокадой легочного кровотока, приводящей к резкому уменьшению притока крови к левой половине сердца. Выраженная артериальная гипотензия, как правило, свидетельствует о наличии массивной ТЭЛА.
Кровохарканье наблюдается у 30 % больных с ТЭЛА и обусловлено инфарктом легкого, для которого характерны боли в грудной клетке, повышение температуры тела, появление плеврального выпота.
При массивной ТЭЛА могут наблюдаться церебральные нарушения (обморок, судороги, рвота, кома), в основе которых лежит гипоксия головного мозга.
Иногда ТЭЛА осложняется острой почечной недостаточностью, в патогенезе которой ведущая роль принадлежит резкому снижению АД в сочетании с констрикцией прегломерулярных сосудов, что приводит к снижению фильтрационного давления в клубочках.
Ни один из перечисленных выше симптомов не является патогномоничным для ТЭЛА. В то же время отсутствие таких симптомов, как одышка, тахипноэ, тахикардия, боли в грудной клетке, ставит под сомнение диагноз ТЭЛА. Значение этих симптомов существенно возрастает при обнаружении признаков ТГВ.
Инфаркт легкого
развивается преимущественно при тромбоэмболии долевых и сегментарных ветвей легочной артерии. Его развитие зависит не только от калибра обтурированного сосуда, но и от состояния коллатерального кровообращения, бронхолегочного аппарата. Формирование инфаркта легкого обычно начинается на 2 - 3 сутки после эмболизации, а полное его развитие происходит за 1 - 3 нед.
Клиническими признаками легочного инфаркта являются боли в грудной клетке, кровохарканье, одышка, тахикардия, крепитация, влажные хрипы над соответствующим участком легкого, повышение температуры тела.
Боль в соответствующей половине грудной клетки появляется на 2 - 3-й день после тромбоэмболии. Она обусловлена реактивным плевритом над инфарцированным участком легкого, усиливается при глубоком дыхании, кашле, иногда при надавливании на соответствующие межреберные промежутки. По мере разрешения фибринозного плеврита или накопления в плевральной полости выпота боль исчезает. При вовлечении в процесс диафрагмальной плевры может наблюдаться псевдосимптоматика острого живота.
Кровохарканье при инфаркте легкого появляется у 10 - 56 % больных. Возникает на 2 - 3 сутки после легочной эмболии, т.е. в период формирования инфаркта легкого. В большинстве случаев оно скудное, продолжается несколько дней (иногда до 2 - 4 нед).
љљљПовышение температуры тела, как правило, наблюдается с 1 - 2-го дня болезни, сохраняется несколько дней (реже - 1 - 3 нед). Температура тела субфебрильная, при развитии инфарктной пневмонии повышается до 38,5 - 39о
С.
љљљПритупление перкуторного звука, усиление голосового дрожания, влажные хрипы и крепитация отмечаются только при обширных инфарктах легкого и инфарктных пневмониях. В период формирования инфаркта легкого появляется шум трения плевры, который выслушивается в течение нескольких часов или дней и исчезает по мере разрешения фибринозного плеврита или накопления в полости плевры экссудата.
Экссудативный плеврит развивается у половины больных инфарктом легкого. Серозный или геморрагический экссудат имеет небольшой объем. Большие выпоты в плевральную полость наблюдаются лишь у больных с тяжелой сердечной недостаточностью. Иногда развивается стойкий экссудативный плеврит, который способствует затяжному течению заболевания.
Иногда инфаркт легкого осложняется образованием каверны вследствие секвестрации некротического очага. Обширная полость распада может образоваться в течение нескольких дней. Процессу распада в зоне инфаркта способствуют предшествующие поражения легких и добавочная бронхогенная инфекция, большие размеры инфаркта. В редких случаях инфаркт легкого может осложняться развитием абсцедирующей пневмонии, эмпиемы плевры и спонтанного пневмоторакса.
Диагностика инфаркта легкого в типичных случаях не вызывает больших трудностей. Однако если эпизод одышки, боли в грудной клетке, тахикардии был недооценен, кровохарканье не развилось, отсутствуют и мало выражены проявления легочно-плеврального синдрома, то распознавание инфаркта легкого может быть затруднено.
Рецидивирующая ТЭЛА
Таблица 3.Частота (в %) рентгенологических изменений при ТЭЛА различной локализации
| Рентгенологические изменения | Локализация эмболии | ||
| ствол, главные ветви (n=96) | долевые, сегментарные ветви (n=105) | мелкие ветви (n=106) | |
| Cимптом Вестермарка | 5,2 | 1,9 | - |
| Высокое стояние купола диафрагмы | 16,7 | 14,5 | 11,7 |
| Признаки острого легочного сердца | 15,6 | 1,9* | - |
| Расширение корней легких | 16,6 | 3,8* | - |
| Плевральный выпот | 8,1 | 14,6 | 15,3 |
| Дисковидные ателектазы | 3,1 | 7,6 | 8,2 |
| Инфаркт легкого, инфарктная пневмония *p < 0,05 |
17,7 | 33,3 | 37,4 |
Клинические проявления ТГВ
Таблица 4.Классификационно-оценочные критерии тромбоэмболии легочных артерий
I. Локализация А. Проксимальный уровень эмболической окклюзии: II. Степень нарушения перфузии легких |
|||||||||
| Степень | Ангиографический индекс, баллы | Перфузионный дефицит, % | |||||||
| I (легкая) | До 16 | До 29 | |||||||
| II (средняя) | 17-21 | 30-44 | |||||||
| III (тяжелая) | 22-26 | 45-59 | |||||||
| IV (крайне тяжелая) | 27 и более | 60 и более | |||||||
| III. Характер гемодинамических расстройств | |||||||||
| Гемодинамические расстройства | Давление, мм рт. ст. | СИ, л/(мин м2 ) | |||||||
| в аорте | в правом желудочке | ||||||||
| систолическое | конечно- диастолическое | среднее | в легочном стволе | ||||||
| Умеренные или без них | Выше 100 | Ниже 40 | Ниже 10 | Ниже 19 | Ниже 25 | Равен и выше 2,5 | |||
| Выраженные | То же | 40-59 | 10-14 | 19-24 | 25-34 | То же | |||
| Резко выраженные | Ниже 100 | Равно и выше 60 | Равно и выше 15 | Равно и выше 25 | Равно и выше 35 | Ниже 2,5 | |||
IV. Осложнения А. Инфаркт легкого (инфарктная пневмония). |
|||||||||
Для тромбоза НПВ характерны появление боли в животе, поясничной области и половых органах, выраженный отек ног, половых органов и передней брюшной стенки, через 7 - 10 дней развивается коллатеральная венозная сеть в паховой области, боковых частях брюшной стенки.
Клинические признаки ТГВ, подтвержденного данными флебографии и радио- нуклидными методами, выявляются лишь у трети больных.
Лабораторные и инструментальные методы диагностики ТЭЛА и ТГВ
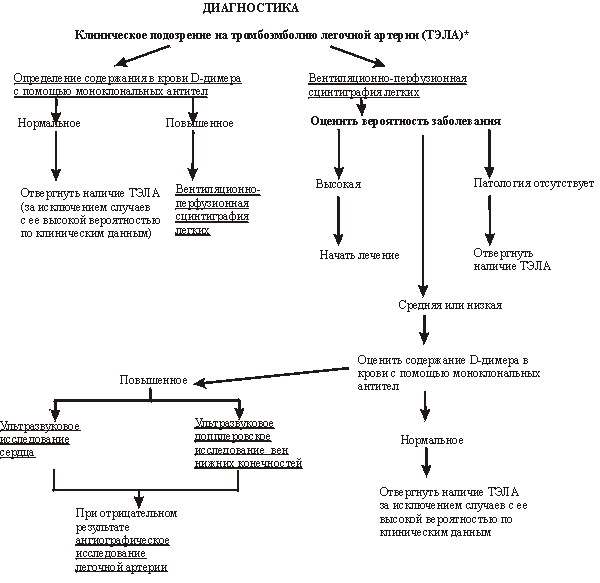
В диагностике ТЭЛА лабораторные исследования имеют вспомогательное значение. При массивной эмболии отмечаются гипокапния и дыхательный алкалоз. У больных с ТЭЛА, осложнившейся развитием инфаркта легких, наблюдается умеренная гипербилирубинемия. Активность аминотрансфераз сыворотки и креатинфосфокиназы не меняется, что имеет значение для дифференциальной диагностики легочных эмболий и инфаркта миокарда. При развитии инфаркта легкого могут наблюдаться лейкоцитоз и ускорение СОЭ.
Наиболее специфичны и корригируют с тяжестью легочной эмболии остро возникшие изменения на ЭКГ, отражающие поворот оси сердца по часовой стрелке и отчасти ишемию миокарда: появление зубца QIII
и инверсия зубца TIII
, иногда в сочетании с выраженным зубцом QаVF
и отрицательным зубцом TII
, инверсия зубцов Т в правых грудных отведениях - от VI
до V4
, а также появление глубокого зубца S1
и углубление зубцов S в левых грудных отведениях. Может развиваться блокада правой ножки пучка Гиса, иногда сопровождающаяся трепетанием или мерцанием предсердий Признаки острой перегрузки правого желудочка достоверно чаще наблюдаются при эмболии ствола и главных ветвей легочной артерии, чем при поражении долевых и сегментарных ветвей.
Диагностическая значимость изменений на ЭКГ возрастает при их сопоставлении с данными анамнеза, физикального обследования и результатами исследования активности кардиоспецифических ферментов.
Рентгенологические признаки ТЭЛА малоспецифичны. Наиболее характерны симптомы острого легочного сердца: расширение верхней полой вены, тени сердца вправо и выбухание конуса легочной артерии. Расширение конуса легочной артерии проявляется сглаживанием талии сердца или выбуханием второй дуги за левый контур. Могут наблюдаться расширение корня легкого, его обрубленность и деформация на стороне поражения.
При эмболии в одну из главных ветвей легочной артерии, в долевые или сегментарные ветви при отсутствии фоновой бронхолегочной патологии может наблюдаться обеднение ("просветление") легочного рисунка (симптом Вестермарка).
Высокое стояние купола диафрагмы на стороне поражения обусловлено, вероятно, поражением диафрагмальной плевры, уменьшением кровенаполнения пораженного сегмента или доли, рефлекторным влиянием на диафрагмальный нерв.
Дисковидные ателектазы нередко предшествуют развитию инфаркта легкого и обусловлены обструкцией бронха за счет появления геморрагического секрета или увеличения количества бронхиальной слизи, а также снижением выработки альвеолярного сурфактанта.
Рентгенологическая картина инфаркта легкого может ограничиваться признаками плеврального выпота, объем которого может варьировать от 200 - 400 мл до 1 - 2 л. Типичная картина инфаркта легкого обнаруживается не ранее 2-го дня заболевания в виде четко очерченного затемнения треугольной формы с основанием, расположенным субплеврально, и вершиной, направленной в сторону ворот. Из-за инфильтрации окружающей зоны инфаркта легочной ткани затемнение может принимать округлую или неправильную форму. Инфаркт легкого наблюдается лишь у трети больных, перенесших ТЭЛА.
Рентгенография органов грудной клетки имеет большое значение при дифференциальной диагностике ТЭЛА с синдромосходными заболеваниями (крупозная пневмония, спонтанный пневмоторакс, массивный плевральный выпот, расслаивающая аневризма грудной аорты, экссудативный перикардит), а также при оценке результатов перфузионной сцинтиграфии легких.
Эхокардиография позволяет визуализировать тромбы в полостях правого сердца, оценивать гипертрофию правого желудочка, степень легочной гипертензии.
Наиболее часто при массивной ТЭЛА наблюдаются расширение правого желудочка, парадоксальное движение межжелудочковой перегородки, свидетельствующее об объемной перегрузке правого желудочка, утолщение передней стенки правого желудочка и межжелудочковой перегородки в ранние сроки развития ТЭЛА, что связывают с отеком миофибрилл в результате затруднения оттока крови из венозного венечного синуса в переполненное правое предсердие, отмечаются также перикардиальный выпот, шунтирование крови справа налево через открытое овальное окно. Этот метод имеет большое значение для оценки регрессии эмболической блокады легочного кровотока в процессе лечения, а также для дифференциальной диагностики ТЭЛА с синдромосходными заболеваниями (инфаркт миокарда, выпотной перикардит, расслаивающая аневризма грудной аорты).
Перфузионная сцинтиграфия легких (ПСЛ) основана на визуализации периферического сосудистого русла легких с помощью макроагрегатов альбумина человека, меченного 99
Тс или 125
I. Для дефектов перфузии эмболического генеза характерны четкая очерченность, треугольная форма и расположение, соответствующее зоне кровоснабжения пораженного сосуда (доля, сегмент); нередко имеет место множественность дефектов перфузии. ПСЛ не позволяет установить точную локализацию тромбоэмболов, поскольку она выявляет не сам пораженный сосуд, а зону, которую он снабжает кровью. Однако при поражении главных ветвей легочной артерии топический диагноз ТЭЛА может быть установлен. Так, окклюзия одной из главных легочных ветвей проявляется отсутствием накопления радиофармацевтического препарата в соответствующем легком. При наличии неокклюзирующего тромбоэмбола в легочной артерии отмечаются диффузное снижение радиоактивности всего легкого, деформация и уменьшение легочного поля.
Дефекты накопления изотопа в легких могут наблюдаться и при других заболеваниях, нарушающих кровообращение в легких: пневмония, ателектаз, опухоль, эмфизема, поликистоз, пневмосклероз, бронхоэктазы, плевральный выпот, артериит и др. При выявлении перфузионных дефектов, захватывающих долю или целое легкое, сцинтиграфия лишь позволяет подтвердить ТЭЛА в 81% случаев. Наличие лишь сегментарных дефектов снижает этот показатель до 50%, а субсегментарных - до 9%.
Специфичность ПСЛ существенно повышается при сопоставлении результатов этого метода с рентгенологическими данными. Наличие дефектов перфузии, не совпадающих по локализации с патологическими изменениями на рентгенограмме, свидетельствует о наличии ТЭЛА.
Другим методом повышения специфичности ПСЛ является параллельное проведение вентиляционной сцинтиграфии легких с ингаляцией инертного радиоактивного газа (127
Хе, 133
Хе). Если при выявлении сегментарного или долевого дефекта перфузии отсутствуют нарушения вентиляции в этой зоне, то вероятность наличия ТЭЛА весьма высока. При наличии в зоне перфузионных дефектов нарушений вентиляции подтвердить или отвергнуть диагноз ТЭЛА трудно, что диктует необходимость проведения ангиопульмонографии.
Отсутствие нарушений перфузии легких позволяет с достаточной уверенностью отвергнуть ТЭЛА.
По сцинтиграмме можно вычислить объем эмболического поражения с помощью метода экспертной оценки (Н. Strauss и соавт., 1970).
В связи с широким диапазоном получаемой диагностической информации и малой инвазивностью ПСЛ является методом скрининга при обследовании больных с подозрением на ТЭЛА.
Ангиографическое исследование является "золотым стандартом" в диагностике
8-09-2015, 19:18
