Министерство здравоохранения и социального развития РФ
Департамент здравоохранения Брянской области
ГОУ СПО «Брянский базовый медицинский колледж»
Реферат
На тему: «Гипертоническая болезнь»
Выполнила: студентка гр.2фм4
Специальность «Фармация»
Маркелова Ульяна
Брянск 2010
Содержание
Вступление
Этиология и патогенез
Клиническая картина гипертонической болезни
Стадии гипертонической болезни
Клинико-морфологические формы гипертонической болезни
Гипертонические кризы
Диагностика гипертонической болезни
Лечение артериальной гипертензии
Заключение
Литература
ВСТУПЛЕНИЕ
Гипертоническая болезнь (ГБ) – заболевание сердечнососудистой системы, развивающееся вследствие первичной дисфункции (невроза) высших сосудорегулирующих центров и последующих нейрогормональных и почечных механизмов, и характеризуется артериальной гипертензией, функциональными, а при выраженных стадиях – органическими изменениями почек, сердца, ЦНС. Другими словами, гипертоническая болезнь – это невроз центров, регулирующих артериальное давление.
Вторичная, или симптоматическая, артериальная гипертензия является симптомом группы заболеваний – сердечнососудистых, почечных, эндокринных и др., и обусловлена поражением органов и развитием в них органического процесса.
Артериальные гипертензии – одни из самых распространенных заболеваний сердечнососудистой системы.
Согласно современным рекомендациям ВОЗ и Международного общества борьбы с артериальной гипертензией (ИАГ) за нормальные значения принимают АД ниже 140/90 мм рт. ст. (18,7/12 кПа). Артериальная гипертензия (АГ) – неоднократно фиксируемое повышение АД более 140/90 мм рт.ст. После первичного выявления повышенного давления больной должен в течение недели посещать доврачебный кабинет, в котором будут производиться замеры артериального давления. Определение представляется спорным, так как даже повышение диастолического АД до 85мм рт.ст. может привести к развитию сердечнососудистой патологии. Однако, все же чаще термин “артериальная гипертензия” используется в случаях достаточно длительного повышения АД от 140/90 мм рт.ст и больше, поскольку уже при таких “пограничных уровнях давления (140-160/90-95) увеличивается риск сердечнососудистых и цереброваскулярных осложнений. ГБ характеризуется высокой распространенностью, как у мужчин, так и у женщин. Приблизительно у каждого 4-5-го взрослого человека выявляется повышенное АД. В целом наличие ГБ констатируется у 15-20 % взрослого населения, и ее частота существенно нарастает с возрастом. Так, повышение АД наблюдается у 4 % лиц в возрасте 20-23 лет и достигает 50 % и более в возрасте 50-70 лет.
Классификация АД для взрослых (старше 18 лет)
| Категория | АДс (мм рт.ст.) | АДд (мм рт.ст) |
| Нормальное АД | ||
| Оптимальное | <120 | <80 |
| Нормальное | <130 | <85 |
| Высокое нормальное | 130-139 | 85-89 |
| Артериальная гипертензия | ||
| АГ I степени («мягкая») | 140-159 | 90-99 |
| Подгруппа: пограничная | 140-149 | 90-94 |
| АГ II степени («умеренная») | 160-179 | 100-109 |
| АГ III степени («тяжелая») | >180 или =180 | >110 или =110 |
| Изолированная систолическая гипертензия | >140 или =140 | <90 |
| Подгруппа: пограничная | 140-149 | <90 |
| Определение степени риска |
Прогноз больных АГ и решение о дальнейшей тактике ведения зависит не только от уровня АД. Наличие сопутствующих факторов риска, вовлечение в процесс «органов-мишеней», а так же наличие ассоциированных клинических состояний имеют не меньшее значение, чем степень АГ, в связи, с чем в современную квалификацию введена классификация больных в зависимости от степени риска. Для оценки суммарного влияния нескольких факторов риска на прогноз заболевания используется классификация риска по четырем категориям – низкий, средний, высокий и очень высокий риск, (см. табл.)
Категории стратификации степеней риска
| Факторы риска | Поражение органов-мишеней (ГБ IIстадии, ВОЗ 1993) |
Ассоциированные (сопутствующие) клинические состояния ( ГБ III стадии, ВОЗ 1993) |
Основные Мужчины > 55лет Женщины > 65лет Курение Холестерин > 6,5 ммоль/л Семейный анамнез ранних ССС (у женщин < 65 лет, у мужчин < 55 лет) Сахарный диабет Дополнительные факторы риска, негативно влияющие на прогноз больного с АГ: Снижение холестерина ЛПВН Повышение холестерина ЛПВН Микроальбуминурия При диабете Нарушение толерантности к глюкозе Ожирение Малоподвижный образ жизни Повышение фибриногена Социально-экономическая группа риска |
Гипертрофии левого желудочка (ЭКГ, ЭХОКГ или рентгенография) Протеинурия и/или креатининемия 1,2 – 2,0 мг/дл Ультразвуковые или рентгенологические признаки атеросклеротической бляшки Генерализованное или очаговое сужение артерий сетчатки |
Цереброваскулярные заболевания Ишемический инсульт Геморрагический инсульт Транзиторная ишемическая атака Заболевания сердца Инфаркт миокарда Стенокардия Коронарная реваскуляризация Застойная сердечная недостаточность Заболевания почек Диабетическая нефропатия Почечная недостаточность (креатининемия > 2,0мг/дл) Сосудистые заболевания Расслаивающая аневризма аорты Симптоматическое поражение периферических артерий Гипертоническая ретинопатия Геморрагии или экссудаты Отек соска зрительного нерва |
Определение степени риска
Артериальное давление (мм рт. ст.)
| Факторы риска и анамнез | Степень I (мягкая АГ) АДс 140-159 или АДд 90-99 |
Степень II (умеренная АГ) АДс 160-179 или АДд 100-109 |
Степень III (тяжелая АГ) АДс >180= или АДд >110= |
| I. Нет ФР, ПОМ, АКС | Низкий риск | Средний риск | Высокий риск |
| II. 1-2 фактора риска(кроме СД) | Средний риск | Средний риск | Очень высокий риск |
| III. 3 и более ФР и/или ПОМ, и/или СД | Высокий риск | Высокий риск | Очень высокий риск |
| IV.АКС | Очень высокий риск | Очень высокий риск | Очень высокий риск |
ФР - факторы риска; ПОМ - поражение органов-мишеней; АКС – ассоциированы клинические состояния
Этиология и патогенез
В развитие стойкой артериальной гипертензии принимают участие разнообразные факторы, регулирующие давление крови в физиологических условиях.
Предрасполагающие факторы: наследственность, нервный фактор, эмоциональные перегрузки, стрессовые ситуации, эндокринные факторы, ожирение, употребление алкоголя, курение, гиподинамия, пожилой возраст, перенесенные заболевания почек и др.
Нервный фактор является одной из главный причин повышения давления. Это острые и хронические психо-эмоциональные стрессы, постоянное умственное перенапряжение, черепно-мозговая травма, гипоксия мозга. Определенное значение при этом придается появлению тахикардии, которая сопровождается увеличением сердечного выброса.
К патологическим факторам относятся нарушения функции гипоталамуса и продолговатого мозга. Гуморальные факторы, способствующие развитию АГ, вырабатываются в почках. При нарушении кровообращения в почках образуется в вещество – ренин, превращающее гипертензиноген в ангиотензин. Последний оказывает выраженное сосудосуживающее действие и способствует выработке надпочечниками альдостерона – минералкортикоида, который, действуя на дистальную часть нефрона, стимулирует реабсорбцию ионов натрия. Натрий удерживает жидкость в сосудистом русле (фактор, способствующий повышение АД).
Гиперфункция эндокринных желез (гипофиза, щитовидной железы, половых желез) связана с выработкой гормонов, повышающих АД.
В развитии гипертонической болезни имеют значение и пищевые факторы. У лиц, потребляющих избыточное количество поваренной соли, регистрируется более высокие цифры АД. Задержка натрия в организме способствует отеку сосудистой стенки и повышению АД.
Отмечена роль генетического фактора; при двусторонней наследственности наследуется однотипный обмен веществ, что приводит к аналогичным нарушениям в выработке веществ, регулирующих артериальное давление. Под воздействием этих факторов происходит окончательное формирование артериальной гипертензии.
Длительное сужение артериол надпочечников, поджелудочной железы приводит к склеротическим процессам в них. В аорте, коронарных, церебральных сосудах прогрессивно развивается атеросклероз, приводящий к стойкому нарушению кровообращения соответствующих органов.
Клиническая картина гипертонической болезни
В I стадию болезни имеются в основном функциональные расстройства. Отсутствует поражение органов-мишеней. Пациенты жалуются на головную боль, которая связана с повышением АД. Чаще всего она появляется утром в затылочной области и сочетается с чувством «несвежей головы». Пациентов беспокоит плохой сон, ослабление умственной деятельности, ухудшение памяти, усталость, утомляемость. Артериальное давление повышается непостоянно, а цифры не много превышают нормальные (190-200/ 105-110 мм рт.ст). Для уверенности в объективности показателей АД его надо измерять 2-3 раза с промежутком в пять минут и брать за основное средний результат.
Во II стадию по мере развития органических изменений в сердечнососудистой, нервной системе регистрируется наличие одного или нескольких изменений со стороны органов – мишеней. АД становится стойко повышенным (190-200/105-110 мм рт.ст.), а головная боль, головокружение и другие симптомы становятся постоянными.
Выявляется увеличение границ относительной тупости сердца влево за счет гипертрофии левого желудочка, акцент II тона над аортой, усилен I тон, пульс напряжен. При прогрессировании заболевания может появиться систолический шум мышечного характера на верхушке сердца и за счет относительной недостаточности митрального клапана.
Вследствие развития атеросклероза коронарных сосудов появляются приступы болей в сердце. Выявляются изменения при осмотре глазного дна: артерии сетчатки узкие, извитые, вены расширены.
В III стадию – наличие одного или нескольких ассоциированных (сопутствующих) состояний. Жалобы на постоянные головные боли, головокружения, перебои и боли в сердце, снижение остроты зрения, мелькание пятен, мушек перед глазами. При развитии недостаточности кровообращения появляется одышка, акроцианоз, пастозность голеней и стоп, при левожелудочковой недостаточности – удушье, кровохарканье. АД стойко повышенно: АДс > 200мм рт.ст., АДд > 110мм рт.ст. Пульс напряженный, иногда аритмичен. Левая граница сердца увеличена, при аускультации – ослабление первого тона, выраженный акцент второго тона над аортой. В эту стадию чаще всего развиваются осложнения гипертонической болезни: сердечная недостаточность, инфаркт миокарда, инсульты, почечная недостаточность. Стойкие изменения на глазном дне: кровоизлияния, тромбозы, что сопровождается потерей зрения.
Стадии гипертонической болезни
С морфологических позиций выделяют три стадии гипертонической болезни: 1) транзиторную стадию, 2) стадию распространенных изменений артерий, 3) стадию изменений органов, обусловленных изменениями артерий.
Транзиторная стадия клинически характеризуется периодическими подъемами артериального давления. Они обусловлены спазмом артериол, во время которого стенка самого сосуда испытывает кислородное голодание, вызывающее в ней дистрофические изменения. Спазм сменяется параличом артериол, кровь в которых застаивается, и гипоксия стенок сохраняется. В результате повышается проницаемость стенок артериол. Они пропитываются плазмой крови (плазморрагия), которая выходит и за пределы сосудов, обуславливая периваскулярный отек.
После нормализации артериального давления и восстановления микроциркуляции плазма крови из стенок артериол и периваскулярных пространств удаляется, а попавшие в стенки сосудов вместе с плазмой крови преципитируют. В связи с повторяющимся повышением нагрузки на сердце развивается компенсаторная гипертрофия его левого желудочка. Если в транзиторной стадии ликвидировать условия, вызывающие психо-эмоциональное напряжение, и провести соответствующее лечение больных, начинающуюся гипертоническую болезнь можно излечить, так как в этой стадии еще отсутствуют необратимые морфологические изменения.
Стадия распространенных изменений артерий клинически характеризуется стойким повышением артериального давления. Это объясняется глубокими нарушениями регуляции сосудистой системы и ее морфологическими изменениями. Переход транзиторного повышения артериального давления в устойчивое связан с действием нескольких нейроэндокринных механизмов, среди которых наибольшее значение имеют рефлекторный, почечный и эндокринный. Часто повторяющиеся подъемы артериального давления приводят к снижению чувствительности барорецепторов дуги аорты, которые в норме обеспечивают ослабление активности симпатико-адреналовой системы и понижение артериального давления. Усиление влияний этой системы регуляции и спазм артериол почек стимулируют выработку ими фермента ренина. Последний приводит к образованию в плазме крови ангиотензина, который стабилизирует артериальное давление на высоком уровне. Помимо того, ангиотензин усиливает образование и выход из коркового вещества надпочечников минералокортикоидов, которые еще более повышают артериальное давление и также способствуют его стабилизации на высоком уровне.
Повторяющиеся с нарастающей частотой спазмы артериол, усиливающаяся плазморрагия и возрастающее количество преципитированных белковых масс в их стенках приводят к гиалинозу или артериолосклерозу. Стенки артериол уплотняются, теряют эластичность, значительно увеличивается их толщина и соответственно уменьшается просвет сосудов (см.1)
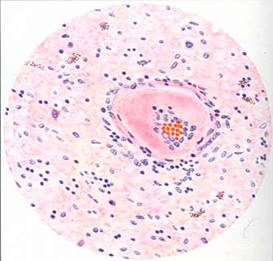
Рис.1 Гиалиноз артериолы мозга при гипертонической болезни
Постоянное высокое артериальное давление значительно повышает нагрузку, падающую на сердце, в результате чего развивается его компенсаторная гипертрофия. При этом масса сердца достигает 600-800 г. Постоянное высокое артериальное давление увеличивает нагрузку и на крупные артерии эластического и мышечно-эластического типа, в результате чего атрофируются мышечные клетки, стенки сосудов теряют эластичность. В сочетании с изменениями биохимического состава крови, накоплением в ней холестерина и крупномолекулярных белков создаются предпосылки для развития атеросклеротического поражения крупных артерий. Причем выраженность этих изменений значительно больше, чем при атеросклерозе, не сопровождающемся повышением кровяного давления.
Стадия изменений органов, обусловленных изменениями артерий. Изменения в органах носят вторичный характер. Их выраженность, а так же клинические проявления зависят от степени повреждения артериол и осложнений, связанных с этими изменениями сосудов. В основе хронических изменений органов лежат нарушение их кровоснабжения, нарастающее кислородное голодание и обусловленный им склероз органа со снижением функции. Осложнения гипертонической болезни, проявляющиеся спазмом, тромбозом артериол и артерий или их разрывом, приводят к инфарктам или кровоизлияниям.
Клинико-морфологические формы гипертонической болезни
В зависимости от преобладания поражения тех или иных органов выделяют сердечную, мозговую и почечную клинико-морфологические формы гипертонической болезни.
Сердечная форма, как и сердечная форма атеросклероза, составляет сущность ишемической болезни сердца и рассматривается отдельно как самостоятельное заболевание.
Мозговая форма – одна из наиболее частых форм гипертонической болезни. Обычно она связана с разрывом гиалинизированного сосуда и развитием массивного кровоизлияния в мозг (геморрагический инсульт) по типу гематомы (см.рис 2).
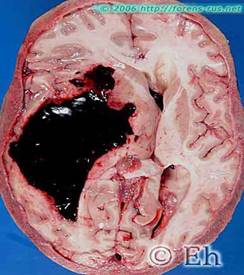
Рис.2 Кровоизлияние в левом полушарии
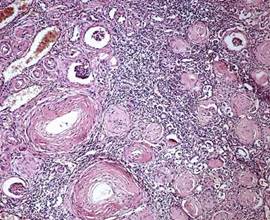
Рис. 3 Первично-сморщенная почка головного мозга
Прорыв крови в желудочки мозга всегда заканчивается смертью больного. Если больной пережил геморрагический инсульт, то на месте кровоизлияния образуется киста. Ишемические инфаркты мозга тоже могут возникнуть при гипертонической болезни, хотя значительно реже, чем при атеросклерозе. Их развитие связано с тромбозом или спазмом атеросклеротически измененных средних мозговых артерий или артерий основания мозга.
Почечная форма может развиваться остро или хронически и характеризуется развитием почечной недостаточности. Острое поражение почек связано с инфарктом при тромбозе или тромбоэмболии почечной артерии.
При хроническом течении гипертонической болезни развивается атеросклеротический нефросклероз, связанный с гиалинозом приносящих артериол. Уменьшение притока крови приводит к атрофии и гиалинозу соответствующих клубочков. Их функцию выполняют сохранившиеся клубочки, и они гипертрофируются. Поэтому поверхность почек приобретает зернистый вид: гиалинизированные клубочки и атрофированные, склерозированные, нефроны западают, а гипертрофированные клубочки выступают на поверхность почек. Постепенно склеротические процессы начинают преобладать и развиваются первично-сморщенные почки (см.рис 3). При этом нарастает хроническая почечная недостаточность, которая завершается уремией.
Гипертонические кризы
Гипертонический криз – внезапное повышение АД у пациентов с артериальной гипертензией, сопровождается нарушениями вегетативной нервной системы и усилением расстройств мозгового, коронарного и почечного кровообращения. Не всякое повышение артериального давления клинически соответствует гипертоническому кризу. Лишь внезапное повышение артериального давления до индивидуально высоких цифр, сопровождающееся определенной симптоматикой и приводящее к нарушению кровообращения в жизненно важных органах (мозг, сердце, почки), можно отнести к гипертоническому кризу.
Кризы первого типа. Развиваются обычно в I стадии гипертонической болезни. Протекают с выраженной вегетативной симптоматикой (головные боли, тошнота, сердцебиение, пульсация и дрожь во всем теле, тремор рук, появление пятен на коже лица, шеи, возбуждение и т.д)
Кризы второго типа. Протекают значительно тяжелее, более продолжительны, чем кризы первого типа. Они связаны с выбросом в кровь норадреналина. Развиваются обычно в поздние стадии гипертонической болезни. Симптомы: резчайшая головная боль, головокружение, переходящее нарушение зрения, слуха, сжимающие боли в области сердца, тошнота, рвота, парестезии, спутанность сознания.
Отличительные признаки гипертонических кризов
| Признаки | I тип | II тип |
| Развитие | Быстрое | Постепенное |
| Продолжительность | От нескольких минут до 3-4 часов | От 3-4 часов до 4-5 дней |
| Преобладающая симптоматика | Вегетативная головная боль, возбуждение, сердцебиение, пульсация и дрожь во всем теле, тремор рук, появление пятен на коже лица, шеи, сухость во рту. | Резчайшая головная боль, головокружение, переходящее нарушение зрения, слуха, сжимающие боли в области сердца, тошнота, рвота, парестезии, спутанность сознания. |
| Объективные данные | Повышение САД больше, чем ДАД, увеличение пульса АД, тоны сердца громкие. | Повышение ДАД больше, либо, так же как и САД, урежение пульса, резкое уменьшение пульсового давления АД. |
| ЭКГ | Может отмечаться снижение ST, сглаженный T. | Снижение ST, отрицательный T, уширение QRS |
| Лабораторные данные | Увеличение концентрации глюкозы и адреналина, повышение свертываемости крови в течение 2-3 дней, лейкоцитоз | Протеинурия, измененные эритроциты и гиалиновые цилиндры в моче |
Диагностика гипертонической болезни
1. Сбор анамнеза:
У пациенты с впервые выявленной АГ необходимо выяснить:
1.длительность существования артериальной гипертензии и уровни повышения АД в анамнезе, а также результаты применявшегося ранее лечения антигипертензивными средствами, наличие в анамнезе гипертонических кризов.
2. данные о наличии симптомов ишемической болезни (ИБС), сердечной недостаточности, заболеваний центральной нервной системы (ЦНС), поражений периферических сосудов, сахарного диабета, подагры, нарушения липидного обмена, бронхообструктивных заболеваний, заболеваний почек, сексуальных расстройств и другой патологии, а так же сведения о лекарственных препаратах, используемых для лечения этих заболеваний, особенно тех, которые могут способствовать повышению АД.
3. выявление специфических симптомов, которые давали бы основание предполагать вторичный характер АН (молодой возраст, тремор, потливость, тяжелая, резистентная к лечению АГ, тяжелая ретинопатия).
4. у женщин – гинекологический анамнез: связь повышения АД с беременностью, менопаузой, приемом гормональных контрацептивов, гормонально-заместительной терапией.
5. тщательная оценка образа жизни, включая потребление жирной пищи, поваренной соли, алкогольных напитков, количественную оценку курения и физической активности, а так же данные о изменении массы тела в течение жизни.
6. личностные и психологические особенности, а так же факторы окружающей среды, которые могли повлиять на течение и исход лечения гипертонической болезни, включая семейное положение, ситуацию на работе и в семье, уровень образования.
7. семейный анамнез АГ, сахарного диабета, нарушения липидного обмена ишемической болезни сердца, инсульта или заболеваний почек.
2.Оценка объективных данных:
1. Измерения роста и массы тела с вычислением индекса массы тела.
2. Оценка состояния сердечнососудистой системы, в особенности, размеров сердца, наличия патологических шумов, проявлений сердечной недостаточности, выявление пульса на периферических артериях и симптомов коарктации аорты.
3. Выявление патологических шумов в проекции почечных артерий, пальпации почек, выявление других объемных образований.
3. Минимальный стандарт обследования пациентов с артериальной гипертензией:
1.Проба по Зимницкому
2.Анализ мочи по Нечипоренко
3.ЭКГ
4.Сахар крови
5.Узи сердца
6.Осмотр глазного дна
7. Рентгенография грудной клетки
Лечение артериальной гипертензии
Цели терапии:
Основной задачей лечения пациента с ГБ является достижение максимальной степени снижения общего риска сердечнососудистой заболеваемости и смертности. Это предполагает воздействие на все выявленные обратимые факторы риска, такие, как курение, высокий уровень холестерина.
Целевым уровнем АД является уровень Ад менее 140 и 90 мм рт.ст. У больных сахарным диабетом необходимо снижать Ад ниже 130/85 мм рт.мт., при ХПН с протеинурией более 1г/сут. – менее 125/75 мм рт.ст. Достижение целевого АД должно быть постепенным и хорошо переносимым пациентом.
Немедикаментозные методы лечения (должны применяться на любой стадии болезни):
При низкой степени риска АГ пациенты в течение 1 года находятся под наблюдением врача, проводя только немедикаментозные методы лечения.
1.Наиболее патогенетически обоснованной при ГБ является гипонатриевая диета.
2.Постоянные динамические физические нагрузки.
3.Психорелаксация, рациональная психотерапия.
4.Иглорефлексация.
5.Точечный массаж.
6.Физиотерапевтическое лечение.
7.Гипоксические тренировки.
10.Физиотерапия
Гипотензивными свойствами обладают: магнолия белая, пустырник, сушеница болотная, валериана, рябина черноплодная, листья березы, брусника, боярышник, калина, мелисса, почечный чай.
Медикаментозная гипотензивная терапия:
Начало медикаментозной терапии зависит от уровня АГ и уровня степени риска.В настоящее время для лечения больных с артериальной гипертензией используют следующие основные группы лекарственных средств:
1. Диуретики
2. Антагонисты кальция
3. Блокаторы бета-адренорецепторов
4. Ингибиторы АПФ
5. Блокаторы клеточных рецепторов
6. Вазодилататоры
Препараты раувольфии (адельфан, раунатин), обладающих
8-09-2015, 21:57
