При движении на постели постоянно щадит пораженную ногу из- за болезненности, при пальпации температура кожного покрова над тазобедренным покровом слегка повышена, сустав болезненный; при перемене положения тела легкая крепитация отломков, легкая припухлость в области тазобедренного сустава и кнутри от пупартовой связки(симптом Ложье) и боли иррадиируют в область колена, болезненность у внутренней трети пупартовой связки, видимая пульсация бедренной артерии(с-м Гирголава), симптом «прилипшей пятки», при поколачивании по пятке болезненность практически не ощутима, большой вертел располагается чуть выше линии Розер-Нелатона, линия Шумакера проходит ниже пупка, линия Петерса чуть смещена вверх, симтом Рецци-Аллиса мало выражен, правая конечность укорочена на 2 см), данных лабораторно-инструментальных исследований(рентгенологическое исследование правого тазобедреннго сустава: суставные поверхности четкие, определяется свободный варусный перелом шейки правого бедра с ротацией дистального отломка кнаружи.
Верхушка большого вертела чуть приподнята, малый вертел увеличен за счет поворота дистального отломка, уменьшено расстояние между ним и головкой бедренной кости, тени межвертельного гребня и шейки накладываются, шеечно- диафизарный угол уменьшен, длина шейки уменьшена); а также дифференциального диагноза поставлен окончательный клинический диагноз.
Основной: изолированная травма бедра, закрытый медиальный варусный перелом шейки правого бедра.
Сопутствующий: средняя степень алкогольного опьянения.
ΙX. Этиология повреждения
Переломы костей - изменение целостности костей, полное или частичное, в результате чрезмерной нагрузки, превосходящей прочность определенного участка костной ткани, на который воздействует нагрузка. Переломы костей могут возникать у пациентов в следствии травмирования костей, или же в результате всяческих заболеваний, влияющих на прочностные характеристики участков скелета и костной ткани.
Все переломы по этиологии принято делить на два основных вида: переломы травматические, возникшие под действием внешнего насилия, и патологические, которые наступают вследствие патологического состояния костной ткани — поражения ее опухолью, дистрофическими или воспалительными процессами (остеомиелит, остеодистрофин и пр.). Травма при патологических переломах может быть незначительной и решающей роли не играет.
Классификация
Травматические переломы возникают от сгибания, сдвига, скручивания, сжатия и вследствие отрыва и подразделяются следующим образом.
1. Закрытые и открытые переломы:
1) закрытый – перелом без нарушения целости кожных покровов;
2) открытый – перелом с образованием раны, простирающейся до костных отломков.
- Проникающий- костный отломок повреждает плевру, суставную капсулу, твердую мозговую оболочку;
- Непроникающий- без повреждения внутренних структур.
Открытые переломы требуют экстренного хирургического вмешательства из-за высокого риска инфицирования.
2. Внутрисуставные и внесуставные:
1) внутрисуставные;
2) внесуставные:
¨ а) эпифизарные;
¨ б) метафизарные;
¨ в) диафизарные (в верхней, средней и нижней трети диафиза).
3. Типы переломов:
1) простой – с образованием двух костных фрагментов;
2) оскольчатый – с образованием трех и более костных фрагментов;
3) множественный – перелом одной кости в двух или более местах.
4. По линии излома кости различают переломы поперечные, продольные, косые, винтообразные, отрывные, вколоченные, компрессионные, оскольчатые(отломки менее 5 см) и двойные(отломки более 5 см).
5. В зависимости от характера травмирующей силы и тракции мышц отломки могут смещаться по отношению друг к другу по ширине, по длине, под углом или по оси, ротационно или по периферии.
По локализции переломы бедра делят на 3 основные группы:
1) переломы шейки бедра
2) переломы диафиза бедра
3) переломы мыщелков бедра
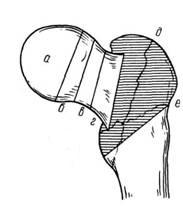
Рис. Уровни переломов проксимального отдела бедра
а — зона капитальных переломов; б — зона субкапитальных переломов; в — зона трансцервикальных переломов; г — зона базальных переломов; д, е — зона вертельных переломов
Внутрисуставные (медиальные) переломы шейки бедра подразделяются на субкапитальные, трансцервикальные и базальные.В зависимости от механизма травмы все медиальные переломы шейки бедра могут быть абдукционными (чаще бывают вколоченными) или аддукционными – с расхождением отломков и уменьшением шеечно-диафизарного угла.
Аддукционные переломы шейки бедра чаще наблюдаются у людей пожилого возраста и возникают при падении на приведенную ногу.
Остеопороз - системное заболевание скелета, характеризующееся прогрессирующим снижением костной массы в единице объема по отношению к нормальному показателю лиц соответствующего пола и возраста, нарушением микроархитектоники трабекул, приводящим к высокому риску переломов костей от минимальной травмы или без нее. Потеря плотности кости происходит постепенно скрытно и часто диагностируется уже после переломов, что и дало основание называть остеопороз “безмолвной эпидемией”. Бывает первичный(комплексное мультифакторное заболевание, значительную роль в его возникновении играют генетические факторы, физическая активность, содержание в пище кальция, белков; а также уровень эстрогенов в крови, особенно у женщин) и вторичный (возникает как симптом других заболеваний или вследствие их терапии).
В данном клиническом случае причиной перелома, дополняющей падение пациента может быть также вторичный остеопороз. Вторичный остеопороз чаще всего является следствием нарушения обменных, эндокринных или гормональных процессов в организме.
Нарушение кальциевого обмена может происходить вследствие:
-Нерационального питания.
-Злоупотребления алкоголем, курения, употребления большого количества кофе. Выявлено влияние на ремоделирование костной ткани количества выкуренных сигарет (более 1 пачки в день). У курящих повышен риск переломов любых локализаций.Употребление больших доз алкоголя на остеогенез связано с его прямым антипролиферативным эффектом на остеобласты. Имеются данные об изменении уровней паратиреоидного гормона, кальцитонина и витамина Д на фоне приема различных доз алкоголя, нарушения абсорбции кальция и витамина Д. При злоупотреблении алкоголем повышается склонность к падениям, а значит возрастает риск переломов. Фактор риска ОП и переломов – потребление более 36 мл чистого этанола.Патофизиологические механизмы алкогольной остеопатии включают: недостаточное питание, мальабсорбцию кальция, фосфора, аминокислот, витамина D3. Нарушение функции печени, сопровождающее алкоголизм, способствует увеличению свободных глюкокортикоидов.
-Употребления лекарственных препаратов
-Отсутствия двигательной активности. Отсутствие постоянной физической нагрузки может приводить к потере костной ткани. Спортсмены имеют на 25% более высокую МПК, чем люди с обычной физической активностью, а последние на 30% выше,чем люди с низкой физической активностью.
-Хронической почечной недостаточности
-Чрезмерной активности щитовидной железы
-Сахарного диабета
-Усиления функции коры надпочечников
-Предшествующие переломы. Наличие предшествующих переломов в анамнезе, возникших при минимальной травме. У людей с переломом любой локализации риск последующего перелома возрастает в 2,2 раза. Предшествующие переломы позвонков увеличивают риск последующих переломов более чем в 4 раза. Они также являются предикторами переломов других локализаций, в том числе шейки бедра.Риск повторного перелома повышается, если с момента предыдущего прошло менее 5 лет.
X. План лечения
перелом шейка бедро
Принципы лечения переломов:
- правильная репоиция
- прочная фиксация до сращения отломков
- ранняя функция
Методы лечения:
1) Консервативный
¨ Гипсовая лонгета при переломах без смещения до спадения отека, затем- циркулярная гипсовая повязка(на 7-8 месяцев с применением ЛФК; применяется у пациентов, которые по показаниям не могут быть подвергнуты оперативному вмешательству; у стариков и ослабленных больных может привести к тяжелым осложнениям: застойной пневмонии, пролежням; применяется в последнее время редко)
¨ Одномоментная ручная закрытая репозиция костных отломков и гипсовая лонгета при репонируемых и легко удерживаемых в состоянии репозиции переломах; рентгенконтроль после спадения отека; при отсутствии смещения лонгета переводится в циркулярную гипсовую повязку, при смещении – повторная репозиция или оперативное лечение
¨ Скелетное вытяжение и гипсовая повязка(для репонируемых, но не удерживаемых без дополнительной тракции).
2) Оперативный
¨ Кортикальный остеосинтез(трехлопастной гвоздь, спицы, винты-фиксаторы Чарнлея, Скальетти, Чаклина, Родина и др.,)
¨ Интрамедуллярный, в том числе с блокированием
¨ Внеочаговый чрезкостный компрессионо-дистракционный(аппарат Илизарова)
¨ Эндопротезирование
Лечение медиальных варусных переломов шейки бедра. При таких переломах представляет большие трудности. Летальность среди больных пожилого возраста при консервативной терапии достигает 20%. Условия для сращения, особенно при субкапитальных и капитальных переломах, неблагоприятные в связи с местными анатомическими особенностями и трудностью иммобилизации. Костное сращение перелома наступает через 6-8 мес. В том же время длительный постельный режим у пожилых приводит к развитию застойной пневмонии, пролежней, тромбоэмболии, что и является основной причиной высокой летальности. Поэтому методы лечения, связанные с длительным обездвиживанием больного, в пожилом возрасте применяться не должны. Скелетное вытяжение и гипсовая тазобедренная повязка как самостоятельные методы лечения в настоящее время не используются.
Функциональное лечение осуществляют на специальной функциональной шине или на шине Белера. На горизонтальной ее части устанавливают съемный гамак под голень. К стопе фиксируют шнур, переброшенный через блок шины. Несколько раз в день гамак под голенью снимают. Натягивая и опуская шнур, больной производит пассивные движения в коленном суставе, а затем и активные движения в обоих суставах. Через 2,5 -3 месяца разрешается ходить при помощи костылей. Преимущество метода в том, что к моменту консолидации перелома движения в суставах восстанавливаются в полном объеме, а атрофия мышц конечности выражена в меньшей степени, чем в случаях применения гипсовой повязки. Применение для пациентов, которые по показаниям не перенесут оперативного вмешательства.
При варусных невколоченных переломах шейки бедра наиболее рационально хирургическое вмешательство.
Существует два основных метода остеосинтеза медиальных переломов шейки бедра: 1) закрытый (внесуставной), когда сустав не вскрывают и место перелома не обнажают; 2) открытый (внутрисуставной) применяемый только в тех случаях, когда закрытая репозиция невозможна (чаще всего при интерпозиции капсулой и при старых переломах). Если рентгенологический контроль за положением отломков и фиксатора во время операции невозможен, также показан открытый остеосинтез. Закрытый остеосинтез проводят под местной анестезией или под наркозом после закрытой репозиции скелетным вытяжением или после одномоментной репозиции на ортопедической столе.
Одномоментная репозиция по Уитмену. Осуществляют тракцию по длине выпрямленной ноги, пока ее относительная длина не будет равна длине здоровой конечности. При продолжающейся тракции ногу ротируют кнутри до 40-50 градусов и фиксируют в положении отведения на 20 градусов. Положение больного на ортопедическом столе должно обеспечить фиксацию достигнутой в двух проекциях за тазобедренным суставом.
Недостатки техники Уитмана
Метод простой ручной репозиции и последующая иммобилизация в гипсовой повязке имеют три основных недостатка:
· Иммобилизация коленного сустава в течение нескольких месяцев, особенно в пожилом возрасте, у людей, подверженных артритическим изменениям в суставах, часто возникает тугоподвижность этого сустава.
· При нарушении кровоснабжения головки бедра вследствие перелома может не наступить срастания его в положенные 3-4 месяца. В таких случаях может потребоваться иммобилизация в гипсовой повязке в течение года и дольше, что непосильно для пожилых людей.
· Очень трудно, особенно у тучных субъектов, так отмоделировать гипсовую повязку, чтобы исключить возможность ротационных движений таза, а тем самым и головки бедра.
Кроме того, мышечные сокращения вызывают раздвигающие движения. Ротационные и раздвигающие натяжения обусловливают декальцинацию кости, п даже при срастании перелома происходят укорочение шейки бедра и ограничение движений тазобедренного сустава. Во многих случаях метод не достигает поставленной цели и срастания кости не происходит. Такого рода неудачи побудили прибегнуть к дополнительным мерам в виде искусственного вклинения фрагментов с поколачиванием по большому вертелу. В результате опыта были сделаны следующие выводы:
a) срастание перелома не наступит, пока не достигнута полная репозиция;
b) перелом не срастается, пока не произойдет вклинения фрагментов;
c) некоторая степень рассасывания кости и укорочение шейки бедра неизбежны.
Все эти выводы были правильными в отношении несовершенных методов иммобилизации. В настоящее время, когда имеются методы внутренней фиксации, обеспечивающие иммобилизацию фрагментов, указанные положения потеряли свою силу. При полной фиксации перелом шейки бедра, как и всякий другой перелом, срастается независимо оттого, была ли репозиция точной или нет, достигнуто ли вклинение фрагментов или нет. Кроме того, перелом срастается без укорочения, иуспех внутренней фиксации не зависит от некоторой неизбежной абсорбции кости и укорочения шейки бедра.
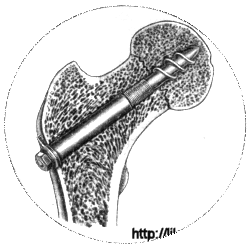
Для остеосинтеза чаще всего используют трехлопастный гвоздь Смит-Петерсена или его модификации. Трелопастный гвоздь обеспечивает стабильный остеосинтез. Линейным разрезом длиной 7-10 см по наружной поверхности бедра обнажают подвертельную область. У основания большого вертела долотом делают зарубки соответственно лопастям гвоздя; под постоянным телерентгенологическим контролем в двух проекциях вводят гвоздь. Он должен пройти по середине шейки бедра в центр головки до кортикального слоя. Исключение составляют субкапитальные переломы, при которых такой метод не обеспечивает надежной фиксации маленького проксимального отломка. Для лучшей фиксации фрагментов кости при субкапитально переломе гвоздь проводят через сустав и вбивают в дно вертлужной впадины так, чтобы конец его выстоял в полость таза на 1 - 1.5 см.
Если операцию проводят без постоянного телерентгенологического контроля, наибольшую сложность представляет выбор направления проведения гвоздя. Предложены различные аппараты - направители для введения трехлопастного гвоздя под периодическим рентгенологическим контролем в двух проекциях. Одним из наиболее простых методов остеосинтез является применение в качествен направляющей 2-3 толстых градуированных спиц. После рентгенографии выбирают наиболее правильно расположенную спиц и по ней вводят трехлопастный гвоздь.
Открытый (внутрисуставной) остеосинтез проводят под наркозом. Операция более травматична и дает большую смертность , чем закрытый остеосинтез. После нее чаще развивается асептический некроз головки бедра.
Введение гвоздя можно осуществить с помощью различных методик.
Фиксация несколькими спицами по методу Моора производится при помощи трех очень тонких спиц из нержавеющей стали, пропущенных в шейку в виде треножника. Места входа спиц расположены по углам треугольника, и все они сходятся в середине головки бедра. Для предупреждения смещения каждую спицу фиксируют в области кортикального слоя бедра гайкой с нарезкой. В последнее время Moore стал вводить четыре спицы, расположенные параллельно: по одной спице в каждом квадранте шейки и головки бедра. Оба способа (с применением как трех, так и четырех спиц) удовлетворяют основному требованию внутренней фиксации шейки бедра, предупреждая возможность ротационных движений и углового искривления. Понятно, что правильное введение трех или четырех спиц несколько сложнее, чем одного гвоздя, но при чрезвертельных переломах этот способ фиксации имеет преимущество в меньшем расщеплении кости. Кроме того, при этом способе можно обеспечить более широкое захватывание небольшого дистального фрагмента.

Аналогичные методы фиксации при помощи проволоки и гвоздей предложены другими хирургами.
Фиксация винтами по методу Гендерсона производится при помощи винта, который предупреждает не только угловое искривление фрагмента своей длиной, но также и ротационные движения своими фланцами. Кроме того, винт обеспечивает крепкое соприкосновение одного отломка с другим, стягивая вместе головку и шейку бедра. После репозиции перелома и введения направляющей спицы с помощью канюлированного сверла проделывают отверстие в шейке бедра до уровня перелома. Винт проводят через просверленный ход и ввинчивают в проксимальный фрагмент до тех пор, пока все три фланца не будут погружены в него. Затем на тонкую нарезку дистальной части винта навинчивают металлический футлярчик, фиксируемый с помощью-гайки и прокладки к кортикальному слою кости. Аналогичный метод фиксации винтом описан Путти. Преимуществом этих способов является более прочная иммобилизация фрагментов вследствие их вклинения и отсутствие осложнений в виде скольжений н выхождения трехлопастного гвоздя.
Наименее травматичным является остеосинтез пучком напряженных V-образных спиц. При забивании пучков спиц происходит раздвигание костных балок без их разрушения по периметру фиксатора, как это бывает при формировании костного канала для монолитных конструкций, что совместно с динамическим напряжением в системе создает оптимальные условия при применении политензофасцикулярного остеосинтеза на фоне остеопороза.
Существенным преимуществом остеосинтеза пучками V-образных спиц является возможность его выполнения под местной анестезией через прокол кожи не более 1 см, что при прочих равных условиях стабильности фиксации, по сравнению с другими конструкциями, делает его особенно предпочтительным вариантом при лечении пострадавших в старческом возрасте.
Также к современным методам лечения следует отнести эндопротезирование тазобедренного сустава, как однополюсное так и тотальное. Однополюсное эндопротезирование головки бедренной кости производят у пожилых больных с оскольчатыми переломами шейки бедренной кости, нерепонируемыми переломами шейки, переломами шейки с вывихом головки бедренной кости, ложных суставах шейки, асептическом некрозом головки бедренной кости с выраженным болевым синдромом и нарушением функции конечности , опухолях головки и шейки бедра, в том числе у молодых ( метастазы или первичная саркома). Тотальное эндопротезирование - это замена поврежденного сустава на искусственный, одно из главных достижений этого столетия. Эндопротез состоит из трех основных частей: чашки, ножки, головки, которые повторяют анатомические структуры. Материал, используемый для искусственного сустава - это специальные сплавы металлов, сверхпрочный высокомолекулярный полиэтилен и керамика, разработанные специально для эндопротезирования. Они обеспечивают отличную тканевую биосовместимость, абсолютно безболезненное движение, максимальную прочность и долговечность эндопротеза.
Тотальное эндопротезирование применяется при длительном болевым синдромом у больных старше 60 лет, ревматоидном артрите, болезни Бехтерева, болезни Стилла, деформирующем артрозе различной этиологии, асептическом некрозе головки бедренной кости, несросшихся переломах шейки бедренной кости и чрезвертельных , постсептических, туберкулезных и операционных анкилозах, состояниях после реконструктивных операций, костных опухолях проксимального отдела бедра или вертлужной впадины,наследственных заболеваний( например ахондроплазии). Среди осложнений эндопротезирования следует отметить: ошибки допущенные при операции и подборе протеза, асептическая нестабильность, переломы ножки протеза, параартикулярная оссификация, образование гематомы, местные инфекционные осложнения, обострение хронических заболеваний.
Послеоперационное лечение. После закрытого остеосинтеза гипсовую повязку не накладывают. После открытого остеосинтез до снятия швов ( на 7-10 сутки) накладывают заднюю гипсовую лонгету от 12 ребра до пальцев стопы. С первых же дней после операции показано активное ведение больных (повороты в постели, дыхательная гимнастика). В
8-09-2015, 19:10
