После поступления больного в операционную начинают стандартный мониторинг анестезии (ЭКГ, неинвазивное измерение АД, пульсоксиметрия) и ингаляцию кислорода. Седативными средствами (например, наркотическими анальгетиками, бензодиазепинами, дроперидолом, пропофолом) устраняют у пациента беспокойство. Выбор средства зависит от клинического опыта и предпочтений врача, а также от состояния пациента. Первостепенное значение имеет уровень седации. Больного седатируют так, чтобы не было оглушенности, апноэ или утраты защитных рефлексов дыхательных путей.
После достижения нужного уровня седации возможна интубация через рот или нос, в зависимости от потребностей хирургов и состояния пациента. Многие анестезиологи предпочитают проводить трубку через нос, поскольку в этом случае визуализация с помощью эндоскопа представляется более легкой. Однако это дело предпочтений. Если планируется назотрахеальная интубация, то слизистая оболочка носа и носоглотки должна быть анестезирована. Для предупреждения кровотечения применяют сосудосуживающие препараты. Часто ставят носовой воздуховод, делая это без усилия. Широкие носовые воздуховоды используют для улучшения носового дыхания. Одновременно аэрозолем анестетика местно обезболивают язык, заднюю поверхность глотки и гортаноглотку. После обезболивания языка нередко возможно осторожное выполнение ларингоскопии. По ходу ларингоскопии аэрозолем анестетика орошают все более отдаленные участки глотки, пока не станет видна гортань. Эндотрахеальную трубку нельзя вводить до тех пор, пока не будет анестезирована трахея. Часто с помощью прокола перстнещитовидной мембраны выполняют чрестрахеальную инъекцию лидокаина. Кроме того, возможно введение лидокаина через канал волоконно-оптического ларингоскопа. Для обеспечения местной анестезии может быть использована блокада нервов (см. вопр. 9).
После достижения адекватного уровня седации и проведения местной анестезии на фибробронхоскоп нанизывают эндотрахеальную трубку. Эндоскоп осторожно вводят через выбранный доступ. При наличии практических навыков эндоскоп направляют за надгортанник, через гортань и вниз в трахею, осматривая при этом кольца и киль трахеи. Эндотрахеальную трубку проводят в трахею, а эндоскоп удаляют. Трубку соединяют с дыхательным контуром наркозного аппарата. Аускультацией легких и мониторингом углекислого газа в конце выдоха подтверждают правильность положения трубки. После этого проводится запланированная общая анестезия пациента.
Препараты, используемые для интубации в сознании

9. Полезна ли блокада нервов при плановой интубации в сознании?
Языкоглоточный нерв, обеспечивающий чувствительную иннервацию основания языка и валлекулы, может быть блокирован инъекцией местного анестетика через слизистую оболочку миндаликовой небно-язычной дужки. Верхний гортанный нерв обеспечивает чувствительную иннервацию гортани выше голосовых связок. Он может быть блокирован введением анестетика несколько ниже большого рога подъязычной кости. В целях предосторожности, учитывая близость сонной артерии, перед инъекцией должна быть выполнена аспирационная проба. Введение местного анестетика в просвет сонной артерии с большой вероятностью вызовет если не остановку дыхания и сосудистый шок, то, как минимум, судороги. Многие клиницисты выступают против блокады верхнего гортанного нерва и чрестрахеальной анестезии у пациентов с полным желудком, поскольку при этом утрачиваются все защитные рефлексы дыхательных путей. Такие пациенты не смогут уберечь себя от аспирации при ре-гургитации желудочного содержимого.
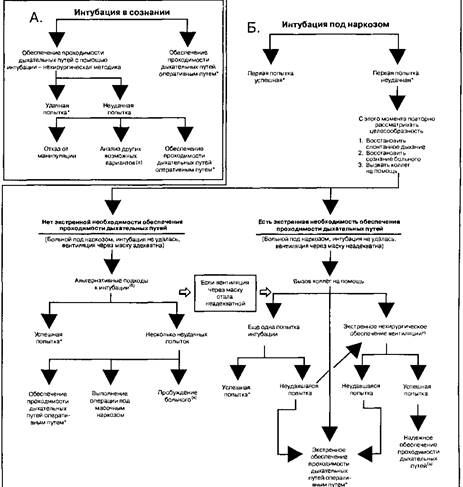
10. После индукции и введения миорелаксантов интубация больного не удается. Есть ли какой-то универсальный подход при решении такой проблемы?
Из всех возможных проблем, с которыми сталкивается анестезиолог, самую серьезную представляют больные, которых трудно вентилировать и интубировать. Органы, поглощающие практически весь доставляемый им кислород (сердце и особенно головной мозг), подвержены глубокому и необратимому ишемическому повреждению при относительно кратковременном (5 мин или около того) прекращении поступления кислорода.
Всегда имеет смысл рассмотреть положительные стороны регионарной анестезии (инфильтрация операционного поля местным анестетиком, блокада нервов, спинальная и эпидуральная анестезия), позволяющей избежать заранее известной или предположительной трудной интубации. Хотя подробный сбор анамнеза и функциональное обследование с высокой вероятностью помогают выявить большую часть больных, у которых могут возникнуть проблемы при обеспечении проходимости дыхательных путей, всегда сохраняется вероятность случайных непредвиденных проблем. Только предварительное планирование и практические алгоритмы помогают эффективно разрешить подобные ситуации. Американское общество анестезиологов разработало алгоритм, помогающий клиницистам при трудной интубации. Ключевое значение имеет умение предвидеть трудную интубацию и вентиляцию. Необходимо сравнить преимущества того или другого подхода (хирургического или нехирургического, интубации в сознании или под общей анестезией, на спонтанном дыхании или со вспомогательной вентиляцией). После принятия решения детально анализируются основная и альтернативная стратегии. Это помогает придерживаться строгой последовательности действий, особенно при продолжающихся трудностях интубации и вентиляции. Алгоритм действий заслуживает подробного и неоднократного изучения перед тем, как анестезиолог попытается решить возникшие проблемы. Это не время для героизма. Если интубация и вентиляция вызывают затруднения — зовите на помощь!
11. В алгоритме трудной интубации упоминается чрестрахеальная вентиляция. Опишите эту методику и границы ее использования
Чрестрахеальная вентиляция — это методика, реализация которой не требует хирургического вмешательства. Возможно, лучше всего охарактеризовать ее как временную меру при неадекватной масочной вентиляции и оксигенации. Катетер (12- или 14-gauge) вводят в трахею через перстнещитовидную мембрану и соединяют с респиратором струйного типа. Газ подается в трахею прерывисто, с помощью механизма, управляемого вручную. Продолжительность дыхательного цикла лучше всего оценивать, наблюдая за движением передней грудной стенки. Рекомендуемое соотношение вдоха к выдоху — 1:4. Как правило, оксигена-ция восстанавливается быстро, однако нередко пациент не способен сделать полный выдох, вероятно, вследствие обструкции дыхательных путей. Задержка углекислого газа может ограничивать длительность использования данной методики. Кроме того, из-за высокого давления возникает угроза баротравмы. Тем не менее, чрестрахеальная вентиляция остается эффективной временной мерой, дающей персоналу возможность перевести свое дыхание, а также разработать и реализовать дальнейшую стратегию (в данном случае это обычно хирургическое обеспечение проходимости дыхательных путей).
12. Каковы критерии экстубации?
Пациент должен быть в сознании, адекватным, иметь стабильные показатели жизненно важных функций, сжимать руку и удерживать голову в приподнятом состоянии. Необходимо удостовериться в достаточном восстановлении нейромышечной проводимости. В неясных ситуациях следует убедиться в том, что мышцы вдоха могут создавать отрицательное давление, превышающее 20 мм рт.ст., а жизненная емкость больше 15 мл/кг.
13. Пациент был доставлен в палату послеоперационного восстановления (ППВ). Присоединен датчик пульсоксиметра. Отмечено, что насыщение гемоглобина кислородом — на верхних уровнях 80. Движения грудной стенки кажутся неадекватными. Как надо лечить такого пациента?
Как и в случае сердечно-легочной реанимации (СЛР), основополагающим правилом решения данной проблемы является формула ABC (airway, breathing, circulation). Когда следование этой формуле стало привычкой, занимаясь стабилизацией состояния пациента, врач может больше размышлять над ситуацией, с которой имеет дело. Оценка ситуации, лечение, повторная оценка идут непрерывно.
Для эффективного лечения необходимо увеличение вдыхаемой концентрации кислорода. Если есть необходимость, обеспечьте проходимость дыхательных путей и одновременно оцените состояние пациента в целом (сознание, цвет кожи, другие признаки состояния жизненно важных функций). Может потребоваться поднять подбородок или вывести челюсть. Выполните отсасывание из дыхательных путей и исследуйте их на наличие инородных тел. Расположена ли трахея по средней линии? Есть ли объемные образования в области шеи или создающий проблемы отек? После обеспечения проходимости дыхательных путей для оценки адекватности вентиляции посмотрите на правильность, симметричность движений передней грудной стенки, проведите аускультацию грудной клетки. Есть ли парадоксальное дыхание? Поднимается ли живот и не втягивается ли грудная клетка при вдохе, указывая на обструкцию дыхательных путей или неадекватное разрешение нейромышечного блока? Убедитесь в симметричности проведения дыхания, наличии (или отсутствии) хрипов и других патологических шумов. Поскольку снижение насыщения гемоглобина кислородом может быть сопряжено с угнетением кровообращения, пропальпируйте пульс и выслушайте сердце. Оцените у пациента силу сжимания руки и способность держать голову поднятой. Недостаточная сила указывает на необходимость исследования нейромышечного блока с помощью электростимуляции. На любом этапе физикального обследования поиск патологических симптомов должен быть целенаправленным.
14. У пациента развилось стридорозное дыхание. Назовите возможные причины этого и надлежащие лечебные мероприятия
Вероятной причиной стридорозного дыхания в ближайшем после экстубации периоде является ларингоспазм, хотя исключать другие причины обструкции верхних дыхательных путей (например, постэкстубационный круп, нарастающая гематома, отек мягких тканей) не следует. Ларингоспазм может быть вызван экстубацией на фоне поверхностного уровня анестезии, попаданием слизи на голосовые связки или введением ротового воздуховода. Стридорозное дыхание появляется при неполном ларингоспазме. При полном ларингоспазме движения воздуха незначительны, если и вообще есть, а дыхательные шумы абсолютно отсутствуют.
Лечение ларингоспазма заключается в поддержании вентиляции. Позовите ассистента, обеспечьте выведение челюсти и помогите попыткам вдоха пациента с помощью искусственной вентиляции 100% кислородом. При неэффективности такого подхода введите 0,15—0,30 мг/кг сукцинилхолина (около 10—20 мг на взрослого) для расслабления голосовых связок. Если пациент продолжает испытывать затруднения с вентиляцией, может потребоваться повторная интуалгоритм действии при трудной интубации.
1.Оцените вероятность и клиническую значимость возможных осложнений:
A.Трудная интубация. Б. Трудная вентиляция.
B.Невозможность контакта с больным или отсутствие согласия больного.
2.Сравните относительные преимущества и выполнимость основных вариантов:
A.Нехирургический или хирургический вариант начала интубации.
Б. Интубация при сохраненном сознании или после вводного наркоза.
B.Сохранение спонтанного дыхания или его отключение.
3.Действуйте по первично принятому или альтернативному плану:
Правильность интубации трахеи может подтвердить обнаружение с02 в выдыхаемом газе.
а) Другие варианты ведения анестезии в числе прочего включают: операцию в условиях масочного наркоза, операцию под инфильтрационной или регионарной анестезией, попытки интубации после индукции анестезии.
б) Альтернативные подходы к интубации включают: использование клинков разных типов, интубацию в сознании, назо и оротрахеальную интубацию вслепую, применение фибробронхоскопа, использование обычного пластикового или светового зонда, ретроградную интубацию, хирургическое обеспечение проходимости дыхательных путей (трахеостомии).
в) Интубация при сохраненном сознании.
г) Экстренные методики нехирургического обеспечения вентиляции включают: транстрахеальную струйную вентиляцию, применение ларингеальной маски и пищеводно-трахеальной комбинированной трубки.
д) Проходимость дыхательных путей надежно обеспечена при: пробуждении больного и восстановлении самостоятельногодыхания; трахеостомии; интубации трахеи.
После выполнения интубации и контрольной аус-культации дыхания (а также, если возможно, мониторинга С02 в конце выдоха) следует начать вспомогательную вентиляцию пациента. Целесообразной может быть седация пациента. Если через непродолжительное время попытаться выполнить повторную экстубацию, возможен рецидив ларингоспазма.
Если стридорозное дыхание возникло вследствие отека гортани, то может быть показано использование рацемического аэрозоля адреналина и внутривенных стероидов. При устойчивом ухудшении оксигенации может потребоваться повторная интубация.
15. У пациента был диагностирован и купирован ларингоспазм. Однако оксигенация не стала нормальной, а в грудной клетке выслушиваются двусторонние хрипы. Какова наиболее вероятная причина этого?
Хотя следует подумать о застойной сердечной недостаточности, перегрузке жидкостью и аспирации желудочного содержимого, самой вероятной причиной этого является отек легкого отрицательного давления (ОЛОД). Он возникает в результате развития значительного отрицательного внутриплеврального давления при попытках вдоха при закрытой или суженной голосовой щели. При обычном дыхательном цикле внутриплевральное давление колеблется между -5 и -10 см вод.ст., при вдохе с сомкнутой голосовой щелью возможно разрежение -50 и -100 см вод.ст. Такое сильное разрежение увеличивает венозный приток в грудную клетку и легочное сосудистое русло, приводя к росту градиента гидростатического давления через стенку капилляра и отеку легких. Проявления со стороны сердца включают перерастяжение правого желудочка, смещение межжелудочковой перегородки в полость левого желудочка и снижение растяжимости последнего. Следствие этих сдвигов — увеличение конечнодиастолического давления в левом желудочке, а значит, рост кровенаполнения и сопротивления сосудов микроциркуляции легких.
Помимо ларингоспазма, ОЛОД могут вызывать стеноз выше голосовой щели, аспирация, опухоль или инородные тела верхних дыхательных путей, бронхоспазм, круп, травма дыхательных путей, удушение, а также последствия трудной интубации. Риск отека легких имеется у пациентов, поддерживающих спонтанное дыхание через узкую эндотрахеальную трубку. Начало отека наблюдают спустя 3—150 мин от начала действия причины.
После устранения обструкции дыхательных путей продолжают симптоматическую терапию. Отек легких обычно разрешается между 12 и 24 ч от своего начала. Необходимо продолжать оксигенотерапию. В зависимости от тяжести нарушения газообмена может потребоваться режим положительного давления в конце выдоха (ПДКВ) на фоне спонтанного дыхания или даже ИВЛ.
8-09-2015, 19:43
