Виявлено, що важливими для формування здоров’я жінок є й рівні соціальної підтримки та соціальної активності. В середовищі жінок віком понад 40 років, порівняно із чоловіками-ровесниками, вищою є поширеність об’єктивної одинокості (29,32±1,93 % неодружених жінок проти 15,90±2,17 % чоловіків, р<0,001) та суб’єктивного його відчуття (18,91±1,67 % жінок проти 9,96±1,79 % чоловіків, р<0,001). Вплив розглянутих чинників на здоров’я жінок доводять достовірні (р<0,05) сильні взаємозв’язки між часткою хронічних хворих та одиноким проживанням (rху =0,88), почуттям самотності (0,86) і взаємовідносинами у сім’ї (-0,87). При цьому їх частки зростають з віком (р<0,001) та більш акцентовані у групі “хворих” (група здоров’я Д3) (р<0,05), що вказує на важливість медико-соціальної та психологічної допомоги, зокрема серед хворих осіб похилого віку, у яких ослаблюються чинники компенсації самотності: активне громадське життя та турбота про близьких.
Більшість опитаних жінок висловлювали невпевненість у майбутньому (64,53±2,05 %), стурбованість станом довкілля (62,18±2,07 %) та політичною ситуацією (53,99±2,12 %), значна частина їх відзначали, що зазнають постійних стресів (40,98±2,10 %). Всі названі фактори достовірно частіше поширені серед жінок 40-59 років із хронічними захворюваннями (р<0,05). Їх наявність збільшує ризик захворювань у 1,64-1,97 рази (р<0,05), а обернений взаємозв’язок із часткою хронічних хворих (rху =-0,94, р<0,05) вказує на те, що дистреси відграють важливу роль у формуванні стану здоров’я жінок, особливо в пре- і перименопаузі, тобто у ще працездатному віці.
Встановлено, що жінки, зокрема “хворі,” порівняно із чоловіками віком від 40 років, гірше оцінюють стан власного здоров’я (40,24±2,41 % проти 29,25±3,12 %, р<0,01) і рівень невдоволеності ним зростає із віком (р<0,001). Доведено, що для досліджуваного контингенту низька самооцінка власного здоров’я є найвагомішим соціально-психологічним чинником ризику, який не тільки сильно взаємопов’язаний із частотою хронічних хвороб (rху =0,83, р<0,05), але й у 4,33 разу збільшує їх прогностичну імовірність (р<0,05).
Результати соціологічного дослідження засвідчили, що жінки у віці понад 40 років дотримуються більш здорового способу життя, ніж чоловіки. Зокрема, зловживання алкоголем та куріння поширені серед них у 6-10 разів рідше (р<0,001). Однак встановлена тенденція до омолодження та фемінізації шкідливих звичок (р<0,05) дає можливість спрогнозувати на майбутнє зростання впливу означених чинників на формування здоров’я жінок у пери- та постменопаузі.
Разом з тим встановлене значне поширення гіподинамії в досліджуваній популяції (76,59±1,80 %). Її компенсація жінками за рахунок інтенсивнішої домашньої роботи зменшується із віком та накопиченням хронічних захворювань (р<0,01).
Показано, що якісно і кількісно харчування досліджуваних груп жінок погіршується із віком та станом здоров’я паралельно із зниженням матеріально-економічного добробуту (р<0,01). В той же час регулярність прийому їжі з віком і переходом на домашній режим харчування покращується (р<0,001). На фоні загального нераціонального стереотипу харчування населення жінки віком понад 40 років за рівнем вживання шкідливої їжі (соленої, жирної) харчуються більш раціонально, ніж чоловіки (р<0,05). При цьому результати парного кореляційно-регресійного аналізу показали наявність сильного достовірного (р<0,05) зворотного взаємозв’язку між рівнем захворюваності жінок старших 40 років і нерегулярним харчуванням (rху =-0,91) та споживанням жирної їжі (-0,84), а стратифікаційний аналіз довів, що неякісне, недостатнє харчування та вживання соленої їжі достовірно (р<0,05) підвищує ризик хронічних хвороб у жінок відповідно у 2,26, 1,81 та 1,64 рази.
Виявлено, що серед жінок, зокрема із групи “хворих”, значно частіше, ніж серед чоловіків, поширені такі ендогенні фактори ризику основних неепідемічних захворювань, як обтяжений спадковий анамнез (36,67±2,07 % проти 29,45±2,75 %, р<0,05), надмірна маса тіла (22,84±1,84 % проти 10,22±1,83 %, р<0,001) та артеріальна гіпертензія (51,00±2,13 % проти 37,23±2,88 %, р<0,001). Статистично також підтверджено, що підвищений артеріальний тиск і тахікардія, які є ознаками дизадатації організму, посилюють імовірність розвитку хронічних хвороб, асоційованих з менопаузою, відповідно у 3,69 і 2,03 разу (р<0,05), а несприятливий спадковий анамнез - у 2,77 разу (р<0,05).
Таким чином, результати дослідження наочно довели, що особливістю формування стану здоров’я жінок у пери- та постменопаузі є його залежність головним чином від соціально-психологічних, ендогенних, соціально-економічних та виробничих чинників і меншою мірою від поведінкових чинників індивідуального способу життя.
При цьому встановлено, що більше, як утричі, зростає ризик хронічних хвороб, асоційованих з менопаузою, за умови наявності низької самооцінки здоров’я та артеріальної гіпертензії, що стало підставою для розрахунку множинної кореляційно-регресійної математичної моделі прогнозування (коефіцієнт множинної кореляції R=0,902, р<0,01) на дільниці частки хронічно хворих жінок віком від 40 років і старших:
Y=41,929+0,601X1 +0,343X2 ,
де Y - питома вага осіб із хронічними захворюваннями (група здоров’я Д3); Х1 – частка респондентів, у яких звичний артеріальний тиск підвищений або нестабільний; Х2 – частка респондентів, які оцінюють свій стан здоров’я як незадовільний чи досить поганий.
Запропонована математична модель дозволяє з високою імовірністю (р<0,01) розраховувати прогнозовану чисельність жінок віком від 40 років і старших із хронічними хворобами. Різниця між отриманим числом і фактично зареєстрованою групою хронічних хворих складає резерв діагностики.
Встановлено, що, незважаючи на задовільний рівень забезпеченості лікарями і достатню мережу закладів охорони здоров’я, незадовільними залишаються укомплектованість (на 72,1 %), рівень кваліфікації (38,8 % проатестованих в області і 58,6 % в Україні) та навантаження (майже 2000 населення на одну фізичну особу) лікарів загальної практики/сімейної медицини (ЗПСМ), що на фоні низького рівня соціально-економічного благополуччя жінок, зменшує доступність та обмежує їх право на якісну медичну допомогу. Разом з тим, зосередження надання медичної допомоги жінкам переважно на вторинному та третинному рівнях, а сучасних дороговартісних методів верифікації діагнозів (комп’ютерної томографії, маммографії, денситометрії) – на третинному або у приватному секторі медицини, також негативно впливає на їх доступність.
Медичне обслуговування жінок в Україні забезпечує подвійна мережа закладів (загальносоматична та акушерсько-гінекологічна), що поряд із наявністю права вільного вибору лікаря при багаточисельності проявів менопаузи, незавершеністю процесу узгодження нормативно-правових актів і стандартизації медичних послуг призводить до відсутності у лікарів первинної медико-санітарної допомоги інтегрованої інформації про жінок.
Результатом наведеного є структурно-функціональні диспропорції в наданні медичної допомоги, зокрема недостатність надання амбулаторно-поліклінічної допомоги (2,87 відвідувань в середньому впродовж року на одну жінку проти 5,78 розрахованих мінімально потрібних), особливо в частині профілактичних технологій. Так, на відвідування з приводу захворювань припадає 78,4 % середньорічних звернень в медичні установи (2,25±0,33 разу), а з приводу медичних оглядів - лише 21,6 % (0,62±0,36 разу). Як наслідок, за останніх три роки (за даними інтерв’ю) майже половина жінок не охоплювалась повним оглядом шкіри і тіла (43,60±2,10 %), пальпацією лімфатичних вузлів (43,24±2,10 %) та щитоподібної залози (47,39±2,12 %). Переважній більшості жінок-респондентів (81,62±1,64 %) не проводилось профілактичне пальцеве дослідження прямої кишки, а 32,25±1,98 % жінок не пригадують, щоб проходили огляд порожнини рота. Особливим упущенням слід вважати той факт, що майже третині жінок в пери- та постменопаузі не проводилась пальпація молочних залоз спеціалістом (28,11±1,91 %), огляд акушером-гінекологом (34,65±2,02 %), майже половина жінок (44,68±2,11 %) не охоплювалась цитоцервікальним скринінгом. Практично кожна п’ята жінка не проходила електрокардіографію (18,38±1,64 %) та скринінг цукру крові (20,72±1,72 %), а кожна друга (54,23±2,11 %) – визначення рівня холестерину.
Недостатній обсяг надання амбулаторно-поліклінічної допомоги і недотримання стандартів профілактичних технологій призводять до соціально-економічних збитків внаслідок високих: рівня госпіталізації (38,48±2,07 %) та середньої тривалості стаціонарного лікування (22,28±0,92 днів), а також наведених коефіцієнтів інвалідності та смертності як результату запізнілої діагностики злоякісних пухлин, хвороб системи кровообігу тощо.
В результаті опитування встановлено, що основними причинами невдоволення жінок віком від 40 років і старших медичною допомогою є економічні - висока вартість медикаментів (68,35±2,70 %) та медичних послуг (37,04±2,80 %), при задовільному рівні довіри до лікарів та прагнення більшості з них (68,92±1,98 %) до постійного обслуговування дільничним (сімейним) лікарем.
Шляхом експертних оцінок методом матриці критичних чинників підтверджено, що найважливішими медико-організаційними факторами, які впливають на здоров’я і визначають доступність якісної медичної допомоги є: обсяг виконання медико-технологічних стандартів (9,9 парціальних балів), своєчасність допомоги (9,8), кваліфікація медичного персоналу (9,0), матеріально-технічне забезпечення закладів охорони здоров’я (9,0) та фінансова доступність медичної допомоги (8,8).
Виявлені недоліки свідчать про необхідність формування якісно нової системи медичного обслуговування жінок у пери- та постменопаузі. В основу концептуальних підходів до її формування покладались: рекомендації ВООЗ (1996) і міжнародний досвід, діючі нормативно-правові акти України, результати власних досліджень та експертних оцінок.
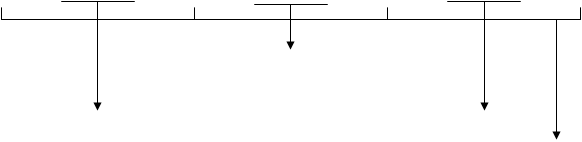
Стратегічний напрямок запропонованої функціонально-структурної моделі (рис. 8) спрямовувався на покращання стану здоров’я жінок через реалізацію комплексу заходів первинної, вторинної і третинної профілактики патологічних станів та хвороб, асоційованих з менопаузою.
Тактичним напрямком моделі став розподіл соціальних ролей і функціональних взаємозв’язків між зацікавленими в досягненні оптимального рівня здоров’я жінок структурними елементами суб’єкта управління на державному, регіональному, груповому та індивідуальному рівнях.
При цьому особливістю структурної побудови моделі стало включення до неї: 1) існуючих елементів системи охорони здоров’я, причетних до управління здоров’ям досліджуваного контингенту; 2) існуючих складових, але частково змінених за рахунок функціональної їх оптимізації; 3) якісно нових елементів (схеми комплексного спостереження за станом здоров’я жінок у пери- та постменопаузі і схеми інформаційно-освітнього забезпечення їх медико-санітарними знаннями), інтеграція яких з раніше існуючими та функціонально удосконаленими надала моделі, як системі, нових якостей із сприяння досягнення головної мети дослідження.
Таким чином, структурну основу моделі складають наявні ресурси діючої системи охорони здоров’я та медичної допомоги, а її впровадження не вимагає особливих додаткових фінансових витрат.
В той же час, на відміну від раніше існуючих форм профілактики та медичної допомоги жінкам в періоді пери- та постменопаузи, запропонована модель вперше: 1) забезпечує системність та комплексність підходу до вирішення проблеми; 2) визначає в цьому напрямку роль лікаря загальної практики/сімейної медицини (ЗПСМ); 3) дозволяє усунути виявлені диспропорції у наданні медичної допомоги.
Невід’ємною складовою запропонованої моделі став її якісно новий елемент - схема комплексного спостереження за станом здоров’я жінок (рис. 9), орієнтована на лікаря загальної практики/сімейної медицини, яка ґрунтується на новому підході до розподілу жінок на групи динамічного спостереження на підставі стратифікації ризику хвороб (низький, помірний, високий, дуже високий) з урахуванням не тільки групи здоров’я, а й наявності чинників ризику. Такий підхід відображає сучасні тенденції у формуванні громадського здоров’я і дозволяє лікареві ЗПСМ спрогнозувати ризик виникнення соціально важливих хвороб та їх негативних наслідків, вибрати відповідний комплекс цілеспрямованих заходів первинної, вторинної чи третинної профілактики та оцінити їх ефективність за визначеними критеріями.



 Цілі
Цілі
 |
|
![]()
![]()
![]() Види
Види
профілактики
![]()
![]()
![]()
![]()
![]()
![]() Рівні реалізац
ії
Рівні реалізац
ії
 |
|
 |
 |
Виконавці







 Соціальні
Соціальні
ролі







 Форми
Форми
реалізації
![]()
![]()
![]() Примітка: - існуючі, - частково змінені, - запропоновані елементи системи
Примітка: - існуючі, - частково змінені, - запропоновані елементи системи
З іншого боку, такий прогноз стимулює поінформовану активність жінок до вчасного проходження необхідних оглядів та слідкування за змінами у здоров’ї.
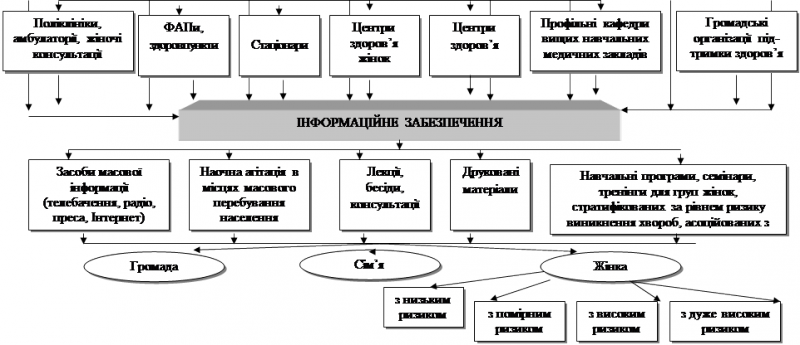
Аналогічний принцип стратифікації ризику покладений і в основу формування груп жінок для цілеспрямованого інформаційно-освітнього забезпечення їх медико-санітарними знаннями, що також є якісно новою складовою функціонально-структурної моделі управління здоров’ям жінок у пери- та постменопаузі.
Відповідна схема (рис.10) передбачає як використання традиційних форм і методів навчання (телебачення, радіо, преса, internet, наочна агітація, лекції, бесіди, друковані матеріали), так і запровадження адаптованих цільових навчальних програм, семінарів та тренінгів для груп жінок, стратифікованих за рівнем ризику розвитку виникнення хвороб, асоційованих з менопаузою. Всеохоплюючий характер цього елементу моделі досягається тим, що мішенями його впливу є цільові групи жінок з різним рівнем ризику (низьким, помірним, високим, дуже високим), а також сім’я і громада, в якій вони проживають.
Згідно висновків експертів, реалізація запропонованої моделі управління здоров’ям жінок у пери- та постменопаузі дозволяє покращити показники охоплення жінок цільовими профілактичними оглядами та обов’язковими обстеженнями (100,00 % експертних висновків), знизити частоту і тривалість рецидивів хронічних захворювань (100,00 %) та первинну інвалідність від них (92,00 %), поліпшити медико-санітарні знання жінок (96,00 %), їх навички самообстеження (96,00 %), підвищити частоту звертання за медичною допомогою (84,00 %) та покращити показники первинної захворюваності жінок (76,00 %).
Підтвердженням цьому є результати впровадження окремих елементів запропонованої моделі на етапах дослідження та при виконанні міської програми “Здоров’я населення і етапи впровадження проекту ВООЗ “Здорові міста” в м. Івано-Франківську” (затверджена рішенням сесії міської ради 11.04.2000 р., термін виконання 2000-2005 рр.), які свідчать про поліпшення профілактичної роботи, зокрема щодо виявлення під час медичних оглядів злоякісних новоутворень молочної залози та жіночих статевих органів (на 87,12–229,23 %), а також діагностики хвороб системи кровообігу, наслідком чого стало підвищення рівнів первинної та загальної захворюваності на ішемічну хворобу серця (на 10,33 і 30,42 %) і гіпертонічну хворобу (на 6,90 і 36,17 %) та стабілізація їх негативних наслідків – судинних уражень мозку (-1,09 % і +18,87 %).
1. Організація стандартних оглядів та обстежень в залежності від віку і професії |
![]()
2. формування груп спостереження ( на підставі стратифікації ризику хвороб, асоційованих з менопаузою) |
Наявність факторів ризику |
Група здоров’я | ||||
| Здорові | Практично здорові | Хронічні хворі в стадії: | |||
| компенсації | субкомпенсації | декомпенсації | |||
| Без ФР | низький | низький | помірний | високий | високий |
| 1-2 ФР | низький | помірний | високий | високий | дуже високий |
| 3 і > ФР | помірний | високий | високий | дуже високий | дуже високий |
![]() Примітка
: ФР - фактор ризику
Примітка
: ФР - фактор ризику
| 3. Динамічне спостереження за станом здоров'я |
| Перелік заходів і виконавців | Рівень ризику | |||
| низький | помірний | високий | дуже високий | |
| 3.1.Огляди і консультації: | ||||
| лікар ЗПСМ | 1 раз в рік | 2 рази в рік | 3 рази в рік | 4 рази в рік |
| акушер-гінеколог | 1 раз в рік | 1 раз в рік * | 1 раз в рік * | 1 раз в рік * |
| кардіолог | за потреби | 1 раз в рік * | 1 раз в рік * | 1 раз в рік * |
| інші лікарі | згідно стандарту оглядів | згідно СДСХ | згідно СДСХ | згідно СДСХ |
| 3.2. Гігієнічне виховання і навчання методик: | ||||
| лікар ЗПСМ | дотримання здорового способу життя | корекції ФР | корекції ФР, оздоровлення | корекції ФР, оздоровлення та реабілітації |
| 3.3. Лікувальні та реабілітаційні заходи | ||||
| лікар ЗПСМ | - | згідно СДСХ | згідно СДСХ | згідно СДСХ |
Примітка: * - якщо інша частота не передбачена стандартом диспансерного спостереження хворого (СДСХ); ЗПСМ – загальна практика/сімейна медицина
| 4. Оцінка ефективності спостереження |
| Критерії ефективності: |
· зростання повноти охоплення жінок цільовими оглядами та обов’язковими обстеженнями · зростання протягом року показників захворюваності і подальша їх стабілізація · зменшення показників запізнілої діагностики при виявленні онко- та інших захворювань · зменшення частоти і тривалості рецидивів хронічних захворювань · переведення в легшу групу диспансерного спостереження · зменшення інвалідизації · зменшення потенційно втрачених років життя внаслідок смертності до 65 років · продовження тривалості активного життя · поліпшення якості життя жінок · покращання медико-санітарних знань жінок · покращання рівня засвоєння жінками навичок самообстеження |
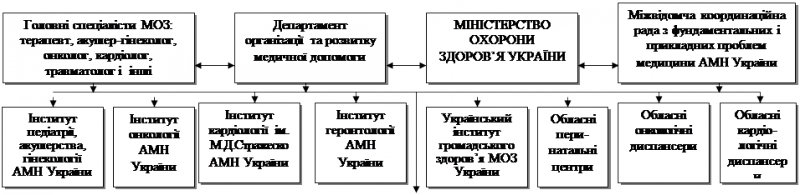
Рис. 9. Схема комплексного спостереження за станом здоров’я жінок
у пери- та постменопаузі
 |
|
 |
Висновки
Комплексним соціально-гігієнічним дослідженням виявлені особливості формування стану здоров’я жінок у пери- та постменопаузі в залежності від дії екзо- та ендогенних чинників ризику, встановлена неадекватність існуючих організаційних форм профілактики захворювань, асоційованих з менопаузою, що потребувало наукового обґрунтування якісно нової системи управління
8-09-2015, 22:23
