МІНІСТЕРСТВО ОХОРОНИ ЗДОРОВ'Я УКРАЇНИ
ЛУБЕНСЬКЕ МЕДИЧНЕ УЧИЛИЩЕ
РЕФЕРАТ
З ПЕДІАТРІЇ
НА ТЕМУ:
Порушення ритму серця в дітей. Дифузні захворювання сполучної тканини
Виконала: студентка
Рудь Лєна
Лубни 2009
Порушення ритму серця в дітей
Особливості порушення ритму серця в дітей
• Переважають аритмії функціонального характеру, часто обумовлені вегетативними дисфункціями з переважанням ваго або симпатикотонії.
•Синдроми порушення ритму серця нерідко пов'язані з вродженими вадами серця.
•Переважають аритмії, пов'язані з порушенням утворення імпульсу (номотопні та гетеротопні).
•Характерна раптова поява пароксизмів.
•Спостерігається швидкий розвиток серцевої недостатності.
Принципи терапії порушень ритму серця
1.За можливості усунути причину аритмії.
2.Оцінити стан гемодинаміки.
8. Виявити основне й супутні захворювання.
4.У разі органічного ураження серця обов'язкова терапія основного захворювання.
5.При вегетативних дисфункціях лікування проводити з урахуванням їх типу.
6.Санація вогнищ хронічної інфекції.
7.Дотримуватися режиму та дієти, багатої на вітаміни, калій та інші мінерали.
Показання для призначення антиаритмічних засобів:
1.Наявність відповідних скарг.
2.Стійка синусова тахікардія.
3.Шлуночкові екстрасистоли.
4.Напад пароксизмальної тахікардії.
5.Миготлива аритмія.
6.Порушення гемодинаміки.
7.Для підтримки гемодинаміки (у дітей грудного віку частота скорочень шлуночків повинна бути не меншою ніж 60 за 1 хв, для дітей старшого віку — не менше ніж 45—50 за 1 хв).
При безсимптомних аритміях антиаритмічні препарати не призна чають.
Клінічні особливості аритмій, що потребують екстреного лікування і надання невідкладної допомоги
Пароксизмальна суправентрикулярна тахікардія Клінічні особливості. Раптовий початок нападу, збільшення час тоти серцевих скорочень до 180—320 за 1 хв і різке його припинення. Тривалість від кількох секунд до кількох днів. Характерні вегетативні симптоми: запаморочення, нестача повітря, нудота, страх смерті, блідість, підвищена пітливість, відзначається посилена пульсація В скронях, набрякання шийних вен, часті сечовипускання.
Лікувальна тактика. У дітей після 3-річного віку починають її ваготонічних рефлекторних проб, які використовують тільки при над-шлуночковій пароксизмальній тахікардії:
•проба Чермака—Герінга (натиснення на ділянку каротидного синуса протягом 10—20 с);
•проба Вальсальви (натужування на закритому носі);
•викликання блювотного рефлексу;
•крижана вода 0 °С на обличчя (у дітей віком до 3 років);
•проба Ашнера—Даньїні (рівномірне натиснення на обидва очні яблука протягом 4—5 с) зараз проводиться рідко, оскільки може призвести до відшарування сітківки.
При всіх ситуаціях, що супроводжуються тахікардією, показані оксигенотерапія.
Одночасно необхідно заспокоїти дитину, дати седативні засоби (0,2—0,3 мг на 1 кг маси тіла): настоянку валеріани з собачою кропивою, аденозид (по 1—2 краплі на рік життя). Якщо ці заходи не ефективні, вводять аденозин (0,1 мг на 1 кг маси тіла внутрішньовенно швидко). Якщо після першої дози тахікардія продовжується, можна повторити введення препарату в дозі 0,2 мг на 1 кг маси тіла. Замість аденозину можна використовувати дигоксин (у будь-якому віці) або верапаміл (ізоптин) у дітей після 1 року життя. Використовують 0,25 % розчин ізоптину із розрахунку 0,1—0,15 мг на 1 кг маси тіла (ампула 2 мл розчину містить 5 мг ізоптину, вводять внутрішньовенно повільно).
При відсутності ефекту через 3—5 хв повторюють рефлекторний вплив. Через 10—20 хв повторюють введення ізоптину в тій самій дозі. При відсутності ефекту через ЗО—60 хв внутрішньовенно вводять 10 % розчин новокаїнаміду (1—5 мл на 10—15 мл ізотонічного розчину натрію хлориду) з 1 % розчином мезатону (0,1—0,3 мл). Препарати вводять під контролем артеріального тиску.
Рефлекторний вплив періодично повторюють кожні 20—ЗО хв. При відсутності ефекту протягом 1,5—2 год внутрішньовенно повільно вводять 0,05 % розчин строфантину з панангіном у віковій дозі, через 2—4 год дуже повільно вводять бета-адреноблокатор (пропра-нолол або індерал) по 2—ЗмлОД % розчину кожні 2 хв до досягнення терапевтичного ефекту. При неефективності терапії проводять синхронізовану кардіоверсію та дефібриляцію, яка показана в усіх випадках гострої серцевої недостатності з порушенням гемодинаміки. У подальшому проводять імплантацію кардіостимулятора.
Шлуночкова пароксизмальна тахікардія Клінічні особливості. Шлуночкова пароксизмальна тахікардія — це завжди тяжкий стан, пацієнт перебуває у стані шоку. Початок раптовий. Частота серцевих скорочень збільшується до 120—140 за 1 хв. Спостерігаються задишка, біль у серці; вегетативні симптоми мінімальні. Шийні вени пульсують з частотою, набагато меншою від частоти артеріального пульсу (діагностична ознака передсердно-шлу-йочкової дисоціації). Швидко розвивається серцева недостатність. В особливо тяжких випадках спостерігається клініка тахісистолічної форми синдрому Морганьї—Адамса—Стокса.
Лікувальна тактика. Ваготонічний вплив неефективний. Серцеві глікозиди протипоказані внаслідок можливості розвитку фібриляції шлуночків.
Терапію починають з внутрішньовенного введення лідокаїну із розрахунку 1 —1,5 мг на 1 кг маси тіла в 10—15 мл ізотонічного розчину Натрію хлориду або 5 % розчину глюкози.
При відсутності ефекту через 5—10 хв повторюють введення 1/2 Першої дози.
При відсутності ефекту через 20—30 хв вводять новокаїнамід — З—10 мгна 1 кгмаси тіла одноразово.
При відсутності ефекту внутрішньовенно вводять орнід — 5—10 мг на 1 кг маси тіла (до 30 мг).
Через 2—4 год дуже повільно внутрішньовенно вводять 2,5 % розчин аймаліну з розрахунку 1 мг на 1 кг маси тіла на 10 мл ізотонічного розчину натрію хлориду.
Через 2—4 год дуже повільно внутрішньовенно вводять розчин ізоптину (дози див. вище).
За життєвими показаннями проводять електроімпульсну те рапію.
Миготлива аритмія
Миготлива аритмія рідко трапляється без захворювань серця і потребує консультації кардіолога.
Клінічні особливості. Частота серцевих скорочень становить 120— 180 за 1 хв. Пульс неправильний. Виражена аритмія, дефіцит пульсу. Швидко розвивається серцева недостатність.
Лікувальна тактика. Провідне значення має метаболічна терапія: препарати калію та магнію (панангін, аспаркам, калію хлорид), піри-доксальфосфат, токоферол, ліпоєва кислота, кокарбоксилаза, холін-хлорид, фолієва кислота, рибофлавін, АТФ-лонг, фосфаден, рибоксин, інозин-F. Призначають серцеві глікозиди — строфантин по 0,05 мг на 1 кг маси тіла. При синдромі WPW вводять обзидан у дозі 0,01 мг на 1 кг маси тіла, титруючи по ефекту до 5 мг. Серцеві глікозиди протипоказані.
Призначають антиаритмічні препарати:
I класу — мембранстабілізуючі (хінідин, новокаїнамід — особливо у дітей грудного віку, дизопірамід, аймалін або нео-гілуритмал, етмозин, лідокаїн);
II класу — бета-адреноблокатори (анаприлін або пропранолол);
III класу — інгібітори реполяризації (кордарон або аміодарон, орнід);
IV класу — блокатори кальцієвих каналів (верапаміл, дилтіазем)і
V разі розвитку гострої лівошлуночкової недостатності показяні проведення електроімпульсної терапії. Симптоматична терапія включає інгаляцію кисню, внутрішньовенне введення кортикостероїдііі серцевих глікозидів, сечогінних засобів (при відсутності виражене! артеріальної гіпотензії).
Тріпотіння передсердь
Тріпотіння передсердь також рідко трапляється без захворюввЩ серця і потребує консультації кардіолога.
Клінічні особливості. Частота серцевих скорочень становить 180— 320 за 1 хв. Пульс, як правило, ритмічний, може бути неритмічним при спонтанній трансформації тріпотіння у фібриляцію передсердь. Частота шлуночкових скорочень не піддається вегетативним впливам (ригідний ритм).
Лікувальна тактика така сама, що й при миготливій аритмії, але ефективними є ваготонічні рефлекторні проби.
Тріпотіння і фібриляція шлуночків
Клінічні особливості. Частота серцевих скорочень — 400—600 за 1 хв. Стан клінічної смерті.
Лікувальна тактика. Заходи первинного реанімаційного комплексу:
—удар кулаком по груднині;
—штучна вентиляція легень;
—закритий масаж серця;
—корекція кислотно-основного стану — внутрішньовенне введення натрію гідрокарбонату в дозі 200 мг на 1 кг маси тіла;
—терміновий виклик реанімаційної бригади для проведення електричної дефібриляції.
Синоаурікулярна та атріовентрикулярна блокади III ступеня
Клінічні особливості. Пульс нечастий, ритмічний. При вираженій брадисистолії частота серцевих скорочень становить ЗО—40 за 1 хв і Менше, спостерігаються явища гіпоксії головного мозку, напади Мор-ганьї—Адамса—Стокса (знепритомнення, клонічні судоми).
Лікувальна тактика. Госпіталізація в реанімаційне відділення. Внутрішньовенно вводять 0,1 % розчин атропіну сульфату (0,1 мгна 1 кг маси тіла), стероїдні гормони. При короткому нападі асистолії сублінгвально дають ізадрин по 1/2—1 таблетці, або внутрішньовенно вводять 0,2 % розчин норадреналіну гідротартрату 0,5—1 мл, або 0,05 % розчин алупенту (0,1 мл на 1 рік життя — не більше ніж 1 мл, на 200 мл 5 % розчину глюкози) під контролем ЕКГ.
При синдромі Морганьї—Адамса—Стокса проводиться серцево-легенева реанімація:
—непрямий масаж серця;
—штучна вентиляція легень;
—внутрішньосерцево вводять 0,1 % розчин адреналіну гідрохло-риду, 0,1 % розчин атропіну сульфату (із розрахунку 0,05 мл на 1 рік життя з 10 % розчином кальцію глюконату — 0,3—0,5 мл на 1 рік Життя), алупент внутрішньовенно;
—електростимуляція серця;
—при повній атріовентрикулярній блокаді проводять імплантацію ілектрокардіостимулятора.
—Прогноз аритмій
—Прогноз аритмії в дітей залежить від основного захворювання, наявності органічного ураження серця (вродженої вади серця, кардиту, кардіоміопатії), супутньої патології, хронічних вогнищ інфекції, ускладнень, спадкової обтяженості та ступеня гемодинамічних розладів.
—У цілому при функціональних аритміях, синусовій тахікардії і брадикардії, більшості екстрасистолій, суправентрикулярній пароксиз-мальній і непароксизмальній тахікардіях прогноз сприятливий. Слід пам'ятати про можливість розвитку гіпертонічної хвороби в майбут ньому в Дітей, які перенесли синусову тахікардію, особливо при спад ковій схильності (обтяженості) до гіпертонічної хвороби.
—Затяжний напад з високою частотою серцевих скорочень може призвести до серцевої недостатності. До швидкого розвитку серцевої недостат ності найчастіше призводять миготлива аритмія і тріпотіння передсердь.
—Завжди серйозним є прогноз при аритміях на фоні органічних ура жень серця, блокадах III ступеня, комбінованих аритміях, фібриляції шлуночків. Звичайно причиною летального результату є фібриляція шлуночків, асистолія або сукупність цих симптомів.
—Раптова смерть дитини може настати при частоті скорочень шлуночків 55 за 1 хв і менше, передсердь — 140 за 1 хв і більше (за даними М. Michaelson, M. Engle від 4,3 до 29 % дітей). Найбільший ризик — у дітей 1-го року життя з вродженими вадами серця. Потенційно небезпечний за ризиком раптовості смерті синдром Вольфа—Паркінсона—Байта.

Реабілітація дітей з аритміяти
Реабілітація дітей з аритміями включає такі заходи:
1.Дотримання охоронного режиму, створення психологічного мікроклімату в родині, школі.
2.Раціональне харчування відповідно до віку, із введенням у раціон продуктів, збагачених калієм (абрикоси, чорнослив, виноград, сухофрукти, печена картопля, буряк), свіжі соки.
3.При вегетативних дисфункціях — загартовувальні процедури, плавання, контрастні душі, обливання, обтирання прохолодною водою.
4.Дітям з екстракардіальною екстрасистолією — психотерапія, електросон, гіпноз, голкорефлексотерапія.
5.При екстрасистоліях на фоні дистрофії міокарда — курси метаболітів (рибоксин, калію оротат, панангін, кокарбоксилаза, вітаміни В6 , В,, у вікових дозах) по 4—6 тиж 2 рази на рік.
6.Для профілактики нападів пароксизмальної тахікардії призначають седативні засоби (препарати кореня валеріани, трави собачої кропиви, глоду, фенобарбітал), метаболіти.
7.При частих пароксизмах показані антиаритмічні препарати пе-рорально:
1)новокаїнамід — 10—ЗО мг на 1 кг маси тіла на добу, у 4—6 приймань (таблетки по 0,25 і 0,5 г);
2)етмозин — 3 мг на 1 кг маси тіла на добу, у 3—4 приймання (таблетки по 0,025 і 0,1 г);
3)тразикор — 1—3 мг на 1 кг маси тіла на добу, у 2 приймання (таблетки по 20 мг);
4)кордарон — 5—9 мг на 1 кг маси тіла на добу, у 2 приймання (таблетки по 0,2 г) та ін.
8.При постійних, частих пароксизмах необхідно вирішувати питання про оперативне втручання (імплантація кардіостимулятора).
9.Діти з ідіопатичними атріовентрикулярними блокадами при собі завжди повинні мати ізадрин у таблетках (по 5 мг) і в разі виникнення нападів Морганьї—Адамса—Стокса або його еквівалентів використовувати препарат як першу допомогу (по 1—2 таблетки під язик).
10.При всіх видах аритмій обов'язкова санація вогнищ хронічної інфекції, лікування супутніх захворювань і продовження лікування основної патології.
11.Санаторно-курортне лікування в санаторіях місцевого типу та Чорноморського узбережжя (у нежаркий період року).
12.Планова госпіталізація показана при вперше виявленій аритмії па фоні задовільного стану, у разі неефективності лікування в умовах Поліклініки і для проведення хірургічного втручання.
13.У разі порушення гемодинаміки і для надання невідкладної допомоги хворі підлягають екстреній госпіталізації.
Дифузні захворювання сполучної тканини
Ювенільний ревматоїдний артрит
Ювенільний ревматоїдний артрит — це захворювання або група захворювань із хронічним системним ураженням сполучної тканини, що клінічно проявляється прогресуючим ураженням переважно периферичних (синовіальних) суглобів за типом ерозивно-деструктивного поліартриту, а також позасуглобовими ураженнями. На відміну від ювенільного ревматоїдного артриту, хронічні артрити без прогресування запропоновано позначати як ювенільний хронічний артрит (Європейська ліга по боротьбі з ревматизмом, 1977; Американська асоціація ревматологів, І983). За класифікацією А.В. Долгополової та ін. (1980), ювенільний ревматоїдний артрит поділяють на суглобову та суглобово-вісцеральну Клініко-анатомічні форми, включаючи синдром Стілла і алергосептич-ний варіант. Визначають РФ-позитивний (РФ—ревматоїдний фактор) і РФ-негативний, швидко, повільно або не прогресуючий варіанти, ступінь активності процесу, рентгенологічну стадію ураження суглобів, функціональну здатність хворого. Розподіл на підгрупи підкреслює клінічні особливості перебігу ювенільного ревматоїдного артриту у дітей.

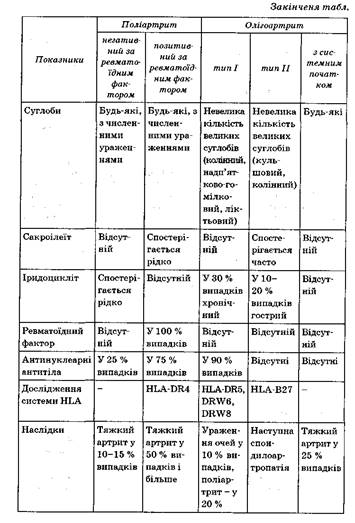
![]()
![]()
![]()

Примітка: І ступінь активності ювенільного ревматоїдного артриту — 8 балів, II ступінь — 9—16 балів, III ступінь — 17—24 бали.
Критерії діагностики ювенільного ревматоїдного артриту в дитячому віці (Л.О. Ісаєва, 1986): /. Клінічні ознаки.
1.Артрит, що триває понад 3 міс.
2.Артрит другого суглоба, що виникає через 3 міс і більше.
3.Симетричне ураження дрібних суглобів.
4.Контрактури.
5.Тендосиновіт або бурсит.
6.М'язова атрофія.
7.Ранкова скутість.
8.Ревматоїдне ураження очей.
9.Ревматоїдні вузлики.
10. Випіт у порожнині суглоба.
II. Рентгенологічні ознаки.
1.Остеопороз або (і) дрібнокоміркова перебудова кісткової структури епіфізів.
2.Звуження суглобових щілин, кісткові ерозії, анкілоз суглобів.
3.Порушення росту кісток.
4. Ураження шийного відділу хребта.
НІ. Лабораторні ознаки.
1.Позитивний ревматоїдний фактор у діагностичному титрі.
2.Позитивні дані біопсії синовіальної оболонки.
Ювенільний ревматоїдний артрит імовірний —за наявності 3 ознак (при артриті, що триває більше ніж 3 міс).
Ювенільний ревматоїдний артрит безумовний — за наявності 4 ознак, у тому числі артриту.
Ювенільний ревматоїдний артрит класичний — за наявності 8 ознак, у тому числі артриту.
Особливості ювенільного ревматоїдного артриту в дітей:
1.Частіше захворювання виникає у віці 1—3 років у дівчат.
2.Артрит, що починається з системних уражень (хвороба Стілла та алергосептичний варіант), у дітей трапляється значно частіше.
3.Олігоартрит у поєднанні з хронічним іридоциклітом описаний тільки в дітей.
4.У дітей частіше, ніж у дорослих, трапляється поліартрит без ревматоїдного фактора (3—25 %).
5.У дітей молодшого віку частіше зустрічається олігоартрит з ураженням великих суглобів (35—40 %).
6.Частіше спостерігається шкірний висип.
Системний червоний вовчак
Системний червоний вовчак — імунокомплексна хвороба, для якої в дитячому віці характерна швидка генералізація патологічного процесу, тяжкі вісцеральні ураження, виражені периферичні синдроми, гіперімунні кризи. Морфологічною особливістю хвороби є універсальний капілярит з характерною ядерною патологією («антиядерна хвороба ») і відкладенням імунних комплексів у вогнищах пошкоджених тканин. За сучасними даними, у більшості хворих (66 %) відзначають підгострий початок зі сповільненою динамікою, а первинно-хронічний варіант спостерігають рідко (10 %).

![]()

Критерії діагностики системного червоного вовчаку (за даними Американської ревматологічної асоціації, переглянутими в 1982 p.):
1.Висип на обличчі у вигляді метелика.
2.Дискоїдний висип.
3.Фоточутливість шкіри.
4.Виразки на слизовій оболонці рота.
5.Артрит 2 суглобів і більше.
6.Серозит (плеврит, перикардит, іноді міо- та ендокардит).
7.Ниркова симптоматика (персистентнапротеїнурія, циліндрурія).
8.Неврологічні прояви (судоми, психоз та ін.).
9.Зміни крові (гемолітична анемія, лейкопенія, лімфопенія, тромбоцитопенія).
10.Імунні порушення (виявлення LE-клітин, анти-ДНК-антитіл або хибнопозитивна реакція на сифіліс, циркулюючі імунні комплекси).
11.Антинуклеарні, антифосфоліпідні антитіла (флуоресценція тощо).
Системний червоний вовчак можна запідозрити за наявності у хворого 4 ознак з 11 як одночасно, так і послідовно протягом будь-якого Терміну спостереження.
Діагностична тріада Хазеріка об'єднує такі симптоми:
1)вовчакові тільця (глибки) — це вільні групи ядерної субстанції з Пошкоджених нуклеарними антитілами нейтрофілів;
2)феномен розетки — це вовчакові тільця з нейтрофілами навкруги;
3)LE-клітина —це нейтрофіл, який поглинув вовчакове тільце.
Вовчакові феномени в новонароджених. У новонароджених, матері яких хворіють на системний червоний вовчак, можуть з'являтися транзиторні прояви вовчаку, які обумовлені трансплацентарними факторами. Найчастіше це виявлення антинуклеарних антитіл, LE-Нлітин, висипу, тромбоцитопенії, гемолітичної анемії, лейкопенії. Ці Явища зникають протягом кількох місяців. Описані випадки розвитку фіброеластозу в таких дітей.
Системна склеродермія
Системна склеродермія, або прогресуючий системний склероз — хвороба, при якій спостерігається характерна зміна всіх шарів шкіри у вигляді ущільнення, атрофії, а також ураження опорно-рухового апарату та внутрішніх органів з фіброзно-склеротичними процесами в основі. Останні мають безпосередній зв'язок з процесами гіперпро-дукції біологічно зміненого колагену, порушенням мікроциркуляції. Цей процес часто супроводжується вазоспастичними явищами, типовими для синдрому Рейно.
Дівчатка хворіють у 3—5 разів частіше, ніж хлопчики.
Найчастіше склеродермію поділяють на системну і вогнищеву. Остання поділяється на бляшкову і лінійну.
За класифікацією Н.Г. Гусєвої, перебіг хвороби може бути гострий, підгострий, хронічний, має 3 стадії розвитку процесу та 3 ступені активності.
У дітей системна склеродермія може виникати в будь-якому віці, частіше до 10 років, і має звичайно вогнищеву форму, системні ура ження спостерігаються рідко. Летальність нижча, ніж у дорослих.
Головні діагностичні критерії захворювання: синдром Рейно, скле-родермічне ураження шкіри, остеоліз нігтьових фаланг («пташина лапа»), остеопорозікальциноз(синдромТіб'єржа—Вейсенбаха), суг лобово-м'язовий синдром з контрактурами, системний склероз.
Дерматоміозит
Дерматоміозит — тяжке захворювання, при якому спостерігаєть ся системне ураження м'язів (поліміозит), шкіри, а також вісцеральна патологія, яка зустрічається часто, але може бути не дуже яскравою.
Головні діагностичні критерії дерматоміозиту в дітей: лілова пара-орбітальна еритема («лілова хвороба»), інколи з набряком («дермато міозитні окуляри»), ураження шкіри над розгинальними поверхнями суглобів, що призводить до утворення атрофічних рубчиків, симетричне ураження скелетних і жувальних м'язів, афонія, дисфагія.
Для дитячого віку характерне також ураження дихальної системи внаслідок ураження дихальних м'язів. Важливе значення в оцінці активності дерматоміозиту мають підвищення в сироватці крові рівня трансаміназ, креатинфосфокінази й альдолази, гіперкреатинуріл, диспротеїнемія, а також збільшена ШОЕ. Виявляють помірне підви щення рівня імуноглобулінів, особливо IgG, зниження титру сироваткового комплементу. Діагноз підтверджують за результатами електроміограми та морфологічного дослідження шкіри та м'язів.
Летальність серед нелікованих хворих становить 40 %. Прогноз длм дітей, що одержали адекватне лікування, більш сприятливий — хпо-роба переходить в стадію стійкої ремісії.
Засоби патогенетичного лікування дітей з дифузними захворюваннями сполучної тканини
1.Протизапальні препарати: ацетилсаліцилова кислота, бруфен, вольтарен, метиндол, напроксен, піроксикам, бутадіон, мелоксикам, моваліс, целебрекс та ін.
2.Препарати 4-амінохінолінового ряду: делагіл, плаквеніл та ін.
3.Цитостатичні імунодепресанти: лейкеран, циклофосфан, азатіо-прин, метотрексат та
8-09-2015, 22:50
