Результати аналізу рівня поширеності ДНЗ серед школярів району з використанням методу анкетування (2587 респондентів) стали підставою для дообстеження 479 школярів, тобто майже кожного п’ятого (18,52±0,76%), в результаті чого відхилення в стані ЩЗ виявились у третини з них — 159 осіб (33,19±2,15%), в тому числі I ступеня — 25,51±2,02%, II ступеня — 6,68±1,14%, що дало підставу до висновку про наявність у них еутиреоїдного стану. При цьому її збільшення у дівчаток (індекс Ленца-Бауера — 1:1,51) виявлялось у достовірно більшій кількості (37,95±2,79% випадків, ніж серед хлопчиків (25,00±3,26%, Р<0,01). Перший ступінь переважав як у хлопчиків (21,02±,07%), так і у дівчаток (29,70±2,63%, Р<0,05), другий частіше відмічався серед осіб жіночої статі, ніж у чоловічої (8,25±1,58 і 3,98±1,47% відповідно, Р>0,05).
Результати пальпаторного обстеження 159 дітей із збільшенням ЩЗ дозволили відібрати групу з 82 (51,57±3,96%) осіб для більш поглибленого дослідження, оскільки 77 (48,43±3,96%) з них вже перебували на обліку в ендокринолога з діагнозом ДНЗ і отримували відповідне лікування. За даними УЗД, у 26,8% школярів об’єм ЩЗ перевищував вікову норму (зоб І–ІІ ступеня), з них 9,8% мали вогнищеві утворення, у 7,8% осіб з нормальними її розмірами відзначались структурні зміни паренхіми, а 7,3% дітей з гіпоплазією потребували спеціального гормонального дослідження.
Встановлено, що дообстеження частіше потребували дівчатка, ніж хлопчики — 22,06±1,12% проти 14,59±0,01% (Р<0,001), а патологія ЩЗ у них на стадії первинного огляду теж виявлялась вдвічі частіше — 37,33±2,79% проти 16,16±3,29% (Р<0,05). При цьому рівень «пропуску» можливої ендокринної патології не перевищував 0,66±0,18%, у т.ч. 0,19±0,09% — ДНЗ, що свідчить про високу дозволяючу здатність використаного при дослідженні методу обстеження школярів.
Отримані результати анкетування і поглибленого дообстеження дозволили обґрунтувати формування за відповідними критеріями п’яти груп школярів для подальшого їх дослідження. До першої з них (А) увійшло 2104 (81,33±0,77%) учнів, які не перебували на обліку в ендокринолога і не виказували скарг (85,41±1,01% серед хлопчиків і 77,65±1,13% — дівчаток, Р<0,001), до другої (Б) — 320 (12,37±0,65%) школярів без відхилень в розмірах ЩЗ (10,76±0,88% серед хлопчиків; 13,82±0,94 — дівчаток, Р<0,05).
Третю групу (В) сформували 54 (2,09±0,28%) школярі із сумнівними відхиленнями її розмірів (1,22±0,31% серед хлопчиків і 2,87±0,45% — дівчаток, Р<0,01), що відповідає ступеню 0–І. До четвертої групи (Г) увійшла 81 (3,13±0,34%) дитина з тих, що перебували на обліку в ендокринолога з приводу ДНЗ (2,04±0,40% серед хлопчиків, 4,12±0,54% — дівчаток, Р<0,01). За класифікацією ВООЗ, у хлопчиків встановлений тільки I ступінь, у чотирьох школярок — II ступінь збільшення розміру щитоподібної залози. П’яту групу (Д) склали 28 (1,08±0,20%) школярів із вперше виявленою патологією ЩЗ (0,57±0,22% серед хлопчиків, 1,54±0,33% — дівчаток, Р<0,05), що відповідає II ступеню збільшення щитоподібної залози за класифікацією ВООЗ.
Вивчення впливу ДНЗ на показники фізичного розвитку, частоту і характер скарг і об’єктивних ознак порушення здоров’я, поширеність захворювань і патологічних станів, і, навпаки, їхнього впливу, як основних характеристик фізичного розвитку, на тиреоїдну функцію, дозволило виявити з використанням критерію Колмогорова-Смирнова неістотні відмінності показників росту, маси, відповідності маси і росту (P>0,05): ріст школярок з ДНЗ основної групи перебував у межах від 158 до 178 см, а в контрольній групі — від 154 до 176 см; маса тіла — відповідно від 46 до 65 кг і від 34 до 60 кг.
Результати аналізу скарг 85,5% батьків на здоров’я своїх дітей-учнів (на 100 опитаних) істотної різниці у їх частоті за статевою ознакою не виявили: у хлопчиків вони становили 86,59±2,55%, у дівчаток — 84,87±2,06% (Р>0,05), хоча останні частіше скаржились на випадіння волосся та ланки з нігтів (27,52±2,78 і 35,27±2,97%), ніж хлопчики (5,81±1,88 і 10,97±2,51%, P<0,01). Школярі основної групи виказували достовірно менше скарг (77,98±3,97%) порівняно із контрольною (87,50±1,85%, Р<0,001), що слід віднести за рахунок медикаментозної їх корекції.
Практично половина опитаних наголошувала на швидку (57,38±2,43%) і невмотивовану (42,62±2,43%) втомлюваність та слабкість (42,13±2,43%), що свідчить про дискомфортність умов шкільного навчання, як фону розвитку різноманітної учнівської патології.
Аналіз суб’єктивних скарг школярів майже у половині випадків (47,70± 0,98%) підтверджувався об’єктивними ознаками порушення здоров’я дітей. Хворобливі симптоми частіше (52,65±1,43%) відзначались у хлопчиків, ніж у дівчаток (43,24±1,34%) (Р<0,001). На відміну від суб’єктивних скарг об’єктивні симптоми в основній групі виявлялись вірогідно частіше (74,31±4,18%) порівняно з контрольною (46,6±1,01%; Р<0,001).
Встановлено, що працездатність школярів основної і контрольної груп статистично вірогідно відрізнялась. Здатність виконувати шкільні завдання знижувалась відповідно у 30,35±1,38% учнів контрольної (А+Б) і у 44,44±5,52% дітей основної групи (Г+Д) (Р<0,01).
З числа школярів із зниженою здатністю до виконання навчальних завдань 9,2% мали ДНЗ; у контрольній групі, з відсутністю вказаних симптомів, патологія ЩЗ виявлена лише у 5,3% дітей (Р<0,05).
Схильність до тривалого перебігу захворювань з розвитком хронічних форм встановлена у 25,38±1,31% учнів з групи (А+Б) і у 45,68±5,53% дітей з групи (Г+Д) (Р<0,001). У школярів із схильністю до тривалого перебігу захворювань ДНЗ мали 11,1% осіб, у контрольній групі — 4,9% (Р<0,001).
Таким чином, патологія в основній і контрольній групах відрізнялась як за характером, так і за структурою, наявність або відсутність ДНЗ вірогідно змінювали структуру поєднаної патології, а віковий фактор є основним при формуванні її спектра.
Аналіз поширеності ДНЗ серед досліджуваних контингентів в залежності від класів навчання, що більше наближено до планування профілактичних заходів, засвідчив про істотні відмінності його виявлення в 1, 3, 8, 10 класах (Р<0,05), де, крім того, показник у дівчаток значно вищий, ніж у хлопчиків (Р<0,001). Мінімальна його поширеність у останніх виявлялась у третьому класі (0,7%), у дівчаток — у п’ятому (0,9%), а максимальне серед дівчаток — у першому (9,2%), восьмому (7,3%) та десятому (12,3%) класах, серед хлопчиків — у 4 (3,5%), 7 і 10 (4%), 11 (4,5%) класах, що найбільш ймовірно пов’язано з періодом статевого дозрівання. Відсутність статистично істотних відмінностей у виявленні ДНЗ у хлопчиків і дівчаток визначалась у відповідності до критерію Ст’юдента, згідно з яким його максимум припадав у хлопчиків на 16–17 років (4,94–5,26%), а дівчаток — на 16 років (11,01±3,00%).
Аналіз відповідей респондентів — дівчат основної групи (41 дівчинка з ДНЗ) і контрольної (87 школярок з групи Б) з використанням критерію Пірсона засвідчив статистично істотну різницю між ними за регулярністю менструального циклу, що може бути використано, як маркер патології щитоподібної залози у дівчаток-підлітків йододефіцитного регіону.
За результатами відповідей 2587 школярів стосовно використання ними засобів профілактики ЙДЗ встановлено, що різні йодовмісні препарати приймали всього 389 (15%) осіб — 13,9% хлопчиків і 16,1% дівчаток, при цьому частіше діти з ДНЗ (36,6%) і лише 9,9% практично здорових, що вкрай недостатньо для ендемічного регіону.
Доведено, що основним джерелом надходження йоду в організм для населення досліджуваного району є харчові продукти, однак 20,40±0,85% опитаних не надавали значення харчуванню або не вживали йодовмісних продуктів свідомо, 41,04±1,03% сімей використовували одне джерело надходження йоду з продуктами харчування, а 38,53±1,02% — декілька видів йодовмісних продуктів.
Встановлено, що споживання йодованої солі хлопчиками і дівчатками істотно відрізняється — 70,72±1,38 проти 66,16±1,37% (Р<0,05). За рештою джерел надходження йоду суттєвої різниці не встановлено (Р>0,05): вони приблизно однаково споживали морепродукти (52,21±1,52 і 53,16±1,45%) та інші продукти разом з йодованою сіллю (33,79±1,44 і 35,44±1,39%).
Оцінка ступеня забезпечення школярів йодом визначалась встановленням його концентрації в разовій порцій сечі у 48 школярів як з ДНЗ, так і нормальним об’ємом залози. При цьому коливання показників йодурії у дітей з нормальними розмірами ЩЗ (22 особи) відмічалось в межах від 70,6 до 150,9 мкг/л, а у школярів з ДНЗ I–II ступеня (26 осіб) — від 10 до 82,5 мкг/л. Загалом достатнє забезпечення організму йодом мали лише третина обстежених (33,33%).
Встановлена величина медіани йодурії дає підставу стверджувати, що у дітей Коломийського району відмічається легкий ступінь йодної недостатності, оскільки поступлення йоду в організм обстежених дітей становить всього біля 70 мкг/добу, що значно нижче рекомендованої норми його споживання (100–150 мкг/добу), а виявлене у 26,51% школярів збільшення об’єму ЩЗ зумовлювалось саме недостатнім його надходженням.
Дослідження рівня ТТГ, як найбільш чутливого біохімічного індикатора стану тиреоїдної системи, дозволило додатково виявити 8,5 випадків ендемічного зоба на 1000 обстежених школярів, що відповідно збільшує показник його поширеності, виявлений в процесі анкетування.
Результати соціологічного опитування різних груп мешканців Коломийського району (викладачів загальноосвітніх шкіл, працівників лісового та газового господарств, всього 1200 осіб) методом анонімного анкетування, як першого етапу відновлення профілактичної діяльності, дозволило встановити, що майже третина респондентів взагалі не знайома з розладами здоров’я, спричиненими нестачею йоду в довкіллі, в тому числі викладачі шкіл — 14,1% , працівники лісгоспу — 34,2% і газового господарства — 24,4%. Лише половина з них вважала проблему йодного дефіциту актуальною, а на запитання кому найбільше загрожує йодний дефіцит в довкіллі, 33,7% на перше місце поставили дітей і підлітків і лише 15,1% — вагітних жінок.
Вивчення ставленнямешканців містаКоломия до профілактичної програми боротьбиз ЙДЗ в ендемічних районахзасвідчило позитивне відношеннядо неї лише 34,5% респондентів, в той час як про недостатню обізнаність щодо профілактики йодного дефіциту свідчить те, що всього 53,9% жителів використовують йодовану кухонну сіль, морепродукти регулярно вживають тільки 6,8% опитаних, а лікарські препарати з йодом — лише 10,5% населення.
Встановлені за результатами дослідження закономірності щодо частоти йододефіцитної патології у дітей та жінок різних вікових груп та вагітних, а також виявлені організаційні недоліки в здійсненні профілактики, стали підставою для наукового обґрунтування та втілення в практику якісно нової її системи.
В основу концептуального підходу до формування якісно нової системи профілактики покладались:рекомендації сесії Генеральної Асамблеї ООН з питань дитинства (2002) та Всесвітньої Асамблеї охорони здоров’я (1999) в частині ліквідації ЙДЗ;Постанова Кабінету Міністрів України “Про затвердження державної програми профілактики йодної недостатності у населення на 2002–2005 роки”;рекомендації Комітету з питань охорони здоров’я Верховної Ради України стосовно розробки загальнодержавної програми запобігання ЙДЗ; Концепція реформування охорони здоров’я населення України (2000) в частині розвитку сімейної медицини та виконання відповідних державних цільових комплексних програм;результати власних досліджень, які засвідчили про фактичне припинення централізованої профілактики ЙДЗ.
Як видно з рис. 4 , до складу запропонованої системи увійшли як існуючі її традиційні елементи (ендокринологічні кабінети, відділення, диспансери, профільні науково-дослідні установи), так і принципово нові (центри профілактики йододефіцитних захворювань), функціонально об’єднані єдиною метою і завданням, а їх інтеграція між собою надає системінових якостей.
Запропонованасистема профілактики та лікування ЙДЗ в Україні передбачає чотири рівні. Перший з них відводиться первинній ланці медико-санітарної допомоги, як провідній у медичному обслуговуванні населення, елементи якої (ФАП, дільничні лікарі та амбулаторії загальної практики — сімейної медицини) взаємодіють з освітніми закладами (перш за все, загальноосвітніми школами) та громадськими організаціями (батьківські комітети та інші) у напрямку виявлення первинних ознак наявності ЙДЗ.
Особливістю другого (районного) рівня системи, розрахованого на ендемічний район, стало створення в 2006 році вперше в Україні на базі дослідження (Коломийській ЦРЛ) нової організаційно-технологічної структури — спеціалізованого Центру профілактики та лікування ЙДЗ, який з цією метою функціонально об’єднав діяльність ендокринологічного кабінету ЦРЛ, жіночої консультації, відділення новонароджених пологового будинку та ендокринологічного кабінету дитячої поліклініки. Як і на першому рівні, до моделі увійшли освітні заклади відповідного рівня та громадські організації, а також районний кабінет санітарної освіти.
Таким чином, особливістю запропонованої на другому рівні системи є надання в ній профілактики і медико-санітарної допомоги по замкнутому циклу, розпочинаючи з моменту народження дитини і закінчуючи її репродуктивним віком. Вона вперше дає можливість дотримання чіткої наступності у профілактиці та наданні медичної допомоги вказаному контингенту на всіх етапах.
При цьому доцільним вважається створення на обласному рівні поліклінічного диспансерного відділення для дорослих з використанням ендокринологічного кабінету обласної лікарні, а на базі ендокринологічного кабінету обласної дитячої лікарні — Центру профілактики та лікування ЙДЗу дітей, а також відділення для вагітних з такими захворюваннями у складі перинатального центру.
Державний рівень повинен бути представлений головним центром профілактики та лікування ЙДЗ, який би тісно взаємодіяв з вищими навчальними закладами ІІІ–IV рівнів акредитації та провідними в Україні науково-дослідними установами з досліджуваної проблеми (Інститут ендокринології та обміну речовин АМН України, Інститут проблем ендокринологічної патології АМН України, Центр ендокринологічної хірургії МОЗ України).
У відповідності до головної мети дослідження із загальної системи профілактики та лікування ЙДЗ нами впроваджено лише система другого рівня, основним елементом якої став спеціалізований районний Центр профілактики та лікування ЙДЗ, система управління яким представлена на рис. 5 .
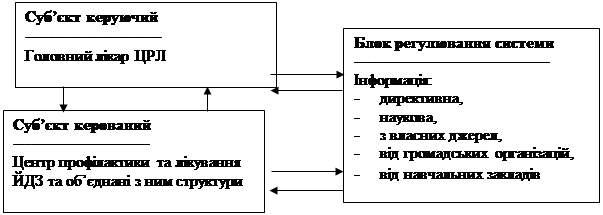 |
Рис.
5.
Схема управління системою профілактики та лікування ЙДЗ
на районному рівні

Діяльність Центру спрямовувалась, перш за все, на фактичне відродження санітарно-освітньої роботи серед населення шляхом впровадження системи профілактики ЙДЗ, основними формами якої стали: регулярне проведення “круглих столів” з проблем профілактики йододефіциту із залученням медичних працівників сільської мережі та загальноосвітніх шкіл, а також громадських організацій; розробка серії інформаційних рекламних матеріалів з проблеми профілактики дефіциту йоду шляхом йодування солі; навчальні семінари з профілактики ЙДЗ для лікарів різних спеціальностей (педіатрів, акушерів-гінекологів, невропатологів та ін.); видання посібника для практичних лікарів “Йододефіцитні захворювання” та науково-популярної брошури “Йод, щитоподібна залоза і довкілля”; підготовка разом зі спеціалістами обласної клінічної лікарні програми “Профілактика захворювань, пов’язаних з нестачею йоду в довкіллі”, представленої на розгляд Івано-Франківської обласної ради.
Результатом проведеної профілактичної роботи стала реєстрація на досліджуваних територіях рівня йодурії серед населення в 2007 р. нижче 100 мкг/л лише в 10% випадків проти 38% у 2002 р. При цьому лабораторний контроль за вмістом йоду в кухонній солі, а також секрецій йоду з сечею розглядались як основний критерій йодного забезпечення території.
Результати проведеного в 2007 р. скринінгового дослідження засвідчили зниження рівня ураженості зобом у порівнянні з 2002 р. в м. Коломиї з 45 до 25%, а в селах Коломийського району — з 72 до 37% (в 1,9 рази). Первинна захворюваність населення на патологію ЩЗ знизилась проти показників 2006 р. майже по всіх нозологіях: дифузного нетоксичного зоба I–II ст. — з 54,8 до 31,8 на 100 тис. населення (на 42%), вузлового зоба — з 31,6 до 24,5 (на 22,5%), гіпотиреозу — з 15,0 до 12,0 (на 33,3%), раку щитоподібної залози — з 2,3 до 1,8 на 100 тис. населення (на 27,8%).
Оцінка експертами результатів функціонування центру профілактики та лікування ЙДЗ при Коломийській ЦРЛ підтвердила ефективність запропонованої моделі. Її комплексність, системність і профілактична спрямованість оцінена ними відповідно у 8,54, 8,46 і 8,85 балів за десятибальною шкалою. При цьому, на їх думку, впровадження моделі вплине на зростання повноти охоплення цільовими оглядами та обов’язковими обстеженнями (84,62% відповідей), медико-санітарних знань жінок (100%) і дітей (92,31%), сприятиме зниженню первинної захворюваності дітей на ДНЗ (96,15%) та їх інвалідність (46,15%), рівня йодурії серед населення (76,92% відповідей). Вказано, що створення аналогічних центрів профілактики, перш за все, в ендемічних районах є необхідною формою якісно нової організації запобігання розвитку захворювань, спричинених йодною недостатністю в довкіллі.
ВИСНОВКИ
Комплексним соціально-гігієнічним дослідженням виявлені особливості впливу йодної недостатності на формування репродуктивного здоров’я жінок і поширеність дифузного нетоксичного (ендемічного) зобу та іншої тиреоїдної патології серед дітей різного віку, встановлена неадекватність існуючих організаційних форм профілактики та надання медичної допомоги вказаним контингентам, що потребувало наукового обґрунтування якісно нової системи профілактики йододефіцитних захворювань серед жінок дітородного віку і дітей, впровадження якої довело свою соціальну, медичну та економічну ефективність.
1. Встановлено, що йодний дефіцит в районі проживання і наявність тиреоїдної патології у вагітних є фактором високого ризику розвитку ускладнень вагітності (442,7±24,8 випадків на 1000 породіль, Р<0,01) та пологів (2676,6±25,8 на 1000 пологів, Р<0,01), а також сприяє зростанню інфекційної і соматичної захворюваності новонароджених (1402,98 на 1000 народжених живими) та дітей різного віку (2097,65±28,6 випадків на 1000 дітей першого року життя, Р<0,01; 1793,8±18,5 випадків на 1000 дітей 1–6 років, Р<0,01).
2. Показано, що розповсюдженість патології щитоподібної залози залежить від статі і віку (найпоширеніша серед дівчаток 16-річного віку — 11,01±3,00%), генетичної схильності (зустрічається у 12,50±1,65% дітей з сімей із наявністю у батьків досліджуваної патології) та типу харчування (20,40±0,85% респондентів не дотримуються правильної організації харчування стосовно поповнення йоду).
3. Доведено, що наявність патології щитоподібної залози у дітей знижує їх здатність виконувати шкільні завдання (44,44±5,52%, Р<0,001), сприяє тривалішому перебігу хронічних захворювань (у 45,68±5,53%, Р<0,001) та порушенню статевого дозрівання у дівчаток (Р<0,05).
4. Встановлена неадекватність існуючої в Україні системи профілактики ЙДЗ структурним перебудовам галузі охорони здоров’я, що потребувало наукового обґрунтування якісно нової оптимізованої структури служби профілактики порушень репродуктивного здоров’я жінок з використанням нових організаційних технологій.
5. В основу концептуального підходу до формування якісно нової моделі профілактики ЙДЗ покладались рекомендації міжнародних організацій (ООН, 2002; ВООЗ, 1999), урядових документів
8-09-2015, 22:28
