В 15-20% случаев, особенно у больных с аспирационной пневмонией или у пациентов, находящихся на ИВЛ, возбудителями эмпиемы являются исключительно анаэробы.
Клиническая картина. Эмпиема плевры отличается особой тяжестью клинической картины, хотя в начале заболевания проявления эмпиемы часто маскируются симптомами пневмонии или другого патологического процесса в легких (лихорадка, боли в грудной клетке, кашель, симптомы умеренной интоксикации).
Однако уже через 2-3 дня состояние больного резко ухудшается. Появляются или или резко усиливаются боли в грудной клетке плеврального характера. Температура тела повышается до 39-40°С, причём лихорадка приобретает гектический характер с суточными колебаниями температуры тела более 2°С. Лихорадка, как правило, сопровождается потрясающими ознобами. Быстро нарастают одышка и симптомы выраженной гнойной интоксикацией.
Боли усиливаются еще больше и становятся практически постоянными при переходе гнойного воспалительного процесса на ткани грудной стенки и угрозе формирования плевроторакального свища. В этих случаях в аксиллярной области можно обнаружить значительную припухлость и определить флюктуацию.
Если возникает прорыв эмпиемы плевры в бронхи и формирование бронхоплеврального свища, у больного внезапно усиливается кашель с отделением большого количества гнойной мокроты, часто с примесью крови. В этих случаях кашель и отделение мокроты усиливаются при положении больного на «здоровом боку».
При физикальном и рентгенологическом исследовании у пациентов с эмпиемой плевры выявляют неспецифические признаки, указывающие па наличие плеврального выпота (см. выше). При объективном исследовании обращает па себя внимание нарастающий диффузный цианоз, выраженная потливость, тахипноэ, инспираторная одышка, тахикардия
В анализах крови определяют высокий (до (15-20) х 109 /мл) лейкоцитоз, увеличение 50-60 мм/ч, сдвиг формулы крови влево вплоть до появления признаков лейкемоидной реакции.
Наиболее характерными клиническими признаками, заставляющими заподозрить развитие эмпиемы плевры, являются:
- усиление или появление интенсивных болей в грудной клетке плеврального характера, особенно при переходе гнойного процесса на грудную стенку;
- лихорадка гектического типа с повышением температуры тела до 39-40°С, суточными коле-баниями более 2°С и профузными потами;
- быстрое нарастание симптомов выраженной гнойной интоксикации;
- значительный лейкоцитоз ((15 _ 20) х 109 /мл и выше) и сдвиг формулы крови влево, возможна лейкемоидная реакция.
Диагноз эмпиемы плевры в большинстве случаев устанавливают при исследовании рольного содержимого. При торакоцентезе получают гной, часто с примесью крови. Гнойный экссудат, прежде всего, отличается большим содержанием клеток (до 100 и более в поле зрения), из которых более 85% приходится на нейтрофилы. Относительная плотность превышает 1,030. Гнойный экссудат имеет кислую реакцию (рН < 7,1). Уровень глюкозы снижен (< 1,6 ммоль/л), а активность ЛДГ повышена (> 5,5 ммоль/л х ч), преимущественно за счет активности ЛДГ5.
Гнойный экссудат — вязкий, мутный, имеет различную окраску в зависимости от возбудителя: при пневмококковой и стафилококковой инфекции гной желтоватого цвета, при стрептококковой — имеет сероватый оттенок. Если возбудителем эмпиемы являются анаэробные бактерии, гнилостный экссудат имеет грязно-серый оттенок и резкий неприятный запах.
Бактериологическое исследование гнойного экссудата в большинстве случаев позволяет установить возбудителя эмпиемы и его чувствительность к антибиотикам.
В неясных и тяжелых случаях необходимо проведение торакоскопии и прицельной биопсии с последующим гистологическим исследованием биоптатов с целью уточнения характера и распространенности поражения и установления этиологии заболевания (туберкулез, опухоль, острое гнойное воспаление и др.). Торакоскопию обязательно сочетают с дренированием плевральной полости, отсасыванием плеврального содержимого под визуальным контролем и промыванием полости антисептическими растворами.
Исходы острой эмпиемы плевры во многом определяются характером и течением основного заболевания, распространенностью гнойного воспаления плевры, адекватностью и своевременностью лечения эмпиемы. Одним из неблагоприятных исходов заболевания является переход острого гнойного плеврита в хроническую эмпиему плевры. В этих случаях в плевральной полости образуется гнойный мешок с утолщенными плотными стенками, состоящими преимущественно из рубцовой соединительной ткани, бедной сосудами. В связи с этим резко нарушается всасывание гнойного экссудата, что способствует длительному персистированию гнойного очага, во многом определяющего клиническую картину этого осложнения. Основной причиной перехода заболевания в хроническую стадию является позднее и неполноценное дренирование острой эмпиемы плевры, образование выраженных плевральных спаек, затрудняющих адекватное расправление коллабированного легкого.
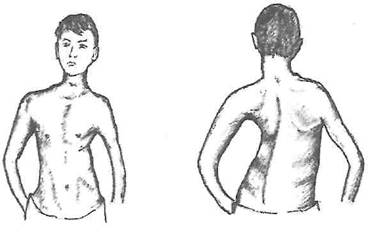
Кроме того, для гнойного плеврита характерна склонность к облитерации плевральной полости и образованию фиброторакса (рис. 35). При осмотре такого больного отмечается уменьшение в объеме половины грудной клетки па стороне поражения, отставание ее в акте дыхания, притупление перкуторного звука, ослабление дыхания, голосового дрожания и бронхофонии. На рентгенограмме в прямой проекции хорошо заметно уменьшение в объеме соответствующей половины грудной клетки и выраженные плевральные сращения.
Рис. 35. Внешний вид больного с левосторонним фибротораксом после перенесенной эмпиемы плевры (наблюдение Г.Р.Рубинштейна, 1954).
Туберкулезный плеврит
Туберкулезный плеврит — это одна из клинических форм туберкулеза, которая либо осложняет течение других клинических форм этого заболевания, либо (в более редких случаях) представляет собой самостоятельную первичную форму туберкулеза органов дыхания. Туберкулезный плеврит развивается в результате специфического гранулематозного воспалительного процесса в плевральных листках, развивающегося при лимфогенной или гематогенной диссеминации микобактерий туберкулеза.
Туберкулез является одной из наиболее частых причин как фибринозного (сухого), так и экссудативного плеврита. На его долю приходится от 29% до 85% всех случаев воспаления плевры. Особенно часто туберкулезная этиология плеврита подтверждается у детей (66%) и у молодых лиц в возрасте до 39 лет (75%), тогда как у больных старше 60 лет туберкулез является причиной плеврита только в 25% случаев (Backman A., Pasila M.; Hein E., Engel ]., Н.С. Тюхтин). При этом следует учитывать зависимость частоты туберкулезной этиологии плеврита от эпидемиологической обстановки, в которой развилось заболевание. Например, у больных плевритом, длительное время пребывавших в закрытых коллективах (тюрьмах, домах престарелых и т.п.), туберкулез является главной причиной поражения плевры, независимо от возраста пациента.
Туберкулез является наиболее частой причиной фибринозного (сухого) и экссудативного плеврита у детей, лиц молодого возраста и больных, длительно пребывавших в закрытых коллективах (тюрьмах, домах престарелых и т.п.).
Патогенез. Туберкулезный плеврит развивается в результате обсеменения листков плевры микобактериями туберкулеза и формирования специфического гранулематозного воспаления плевры в виде образования на плевральных листках различного размера туберкулезных бугорков, имеющих тенденцию к казеозному расплавлению. При этом наибольшее значение имеет поражение париетальной плевры, которое ведет к значительной экссудации и ограничению реабсорбции плевральной жидкости.
Важная роль в патогенезе туберкулезных плевритов принадлежит индивидуальной реактивности больного, в частности местной гиперергшеской реакции листков плевры, сенсибилизированных туберкулезным токсином, что приводит к выраженному аллергическому воспалению плевры. В некоторых случаях такая гиперергическая реакция носит генерализованный характер и сопровождается развитием полиартрита, узловатой эритемы и т.д.
Выделяют несколько путей распространения туберкулезной инфекции на листки плевры.
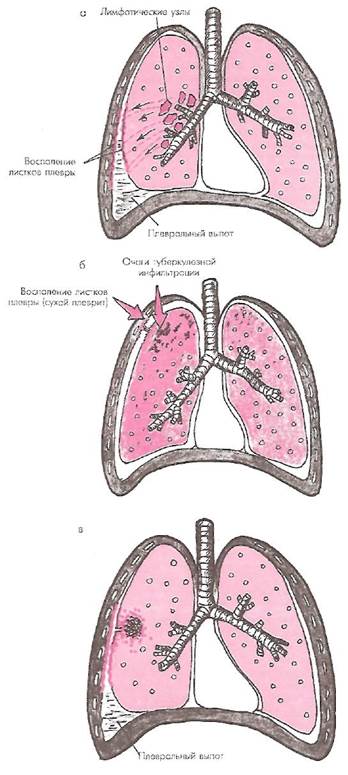
- Лимфогенная диссеминация считается ведущим путем распространения микобактерий туберкулеза. Наиболее важным резервуаром инфекции являются внутригруд-ные лимфатические узлы, откуда по лимфатическим сосудам инфекция попадает в листки плевры (рис. 36, а).
- Контактный путь распространения возбудителя с образованием перифокального воспаления плевры (так называемого «перифокального плеврита») развивается обычно при субплевральной локализации легочного процесса. При этом достаточно выраженная экссудация возникает, как правило, при поражении париетальной плевры, тогда как вовлечение в процесс только висцерального листка чаще приводит к возникновению лишь локального фибринозного (сухого) плеврита (рис. 36, б).
- Гематогенная диссеминация имеет, по-видимому, небольшое значение при формировании туберкулезного плеврита.
- Прорыв в полость плевры казеозного фокуса, локализующегося в кортикальном отделе легких, с развитием туберкулезной эмпиемы плевры. Этот механизм поражения плевры достаточно редко встречается в клинической практике (рис. 36, в). Следует добавить, что при туберкулезе плевры с момента инфицирования плевры до первых клинических симптомов болезни обычно проходит длительный период — не менее 3-4-х месяцев.
Туберкулезный плеврит развивается в результате обсеменения листков плевры микобактериями туберкулеза. Важнейшим путем распространения инфекции является лимфогенный, тогда как гематогенная диссеминация, перифокальное воспаление или прорыв казеозного легочного очага в плевру встречается в более редких случаях. Важнейшим компонентом воспаления плевры при туберкулезе является выраженная гиперергическая реакция сенсибилизированных плевральных листков, которая у части больных обуславливает «бурную» клиническую картину аллергического воспаления плевры.
Рис. 36. Пути распространения туберкулезной инфекции на листки плевры:
а - лимфогенная диссеминация из внутригрудных лимфатических узлов;
6 - контактный путь при наличии поверхностно расположенных очагов туберкулезной инфильтрации;
в - прорыв в полость плевры казеозного фокуса
Клиническая картина туберкулезного плеврита определяется преобладающими механизмами и распространенностью диссеминации плевры, индивидуальной реактивностью организма, наличием и выраженностью аллергического компонента воспаления плевральных листков и другими факторами.
Фибринозный (сухой) плеврит часто сопутствует другим клиническим проявлениям туберкулеза, нередко оказываясь лишь начальной стадией формирующегося туберкулезного экссудативного плеврита (см. ниже).
Однако в некоторых случаях, особенно у молодых лиц, сухой плеврит может быть единственным клиническим проявлением туберкулезного поражения органов дыхания. Такой клинический вариант плеврита развивается как следствие ограниченного поражения плевральных листков, не сопровождающегося сколько-нибудь значимой экссудацией
Имеет значение также реакция плевры, сенсибилизированной микобактериями и туберкулезным токсином, источником которых являются первичные очаги туберкулезной инфекции в лимфатических узлах легких и средостения, поражение которых при клиническом и рентгенологическом исследовании больного выявляется далеко не всегда.
Заболевание обычно провоцируется переохлаждением, респираторной вирусной инфекцией, выраженным переутомлением, стрессом и т.п. Начало заболевания чаще постепенное, реже — острое. В клинической картине преобладает болевой синдром. Отмечается небольшая субфебрильная температура тела и умеренные признаки интоксикации, болезненный кашель. Наиболее специфичным клиническим симптомом сухого плеврита является шум трения плевры, выявляемый при аускультации легких.
В большинстве случаев под влиянием неспецифического противовоспалительного лечения сравнительно быстро (в течение 1-3 недель) происходит стабилизация воспалительного процесса в плевре, и клинические признаки плеврита претерпевают обратное развитие. Частым исходом заболевания являются плевральные сращения (спайки).
Следует подчеркнуть, что в отсутствие других проявлений туберкулеза установить этиологию описанного клинического варианта сухого плеврита оказывается довольно сложно. При этом следует ориентироваться па молодой возраст больного, наличие анамнестических указаний на имевшийся в прошлом контакт с больным туберкулезом, на отсутствие других причин поражения плевры (например, плевропневмонии), а также склонность к рецидивам болевого синдрома и субфебрилитета. Решающим в подтверждении туберкулезной этиологии сухого плеврита являются результаты туберкулиновых проб и других иммунологических тестов, подробно описанных в специальных руководствах по туберкулезу.
Экссудативный плеврит. В большинстве случаев заболевание начинается остро с высокой лихорадки (до 38-39°С), резких болей в грудной клетке, связанных с актом дыхания, болезненного кашля, симптомов интоксикации. Вскоре боли стихают, появляется чувство тяжести в пораженной половине грудной клетки и одышка. Сохраняются высокая температура и интоксикация. При физикальном исследовании определяют перкуторные и аускультативные признаки плеврального выпота, что подтверждается при рентгенографии.
Острое начало экссудативного плеврита во многом связано с гиперергической реакцией плевры, сенсибилизированной к туберкулезному токсину, что следует учитывать при назначении соответствующей терапии.
Подострое начало экссудативного плеврита наблюдается примерно у трети больных. В первые дни заболевания болевой синдром не столь интенсивен, температура тела повышается постепенно, достигая 38,0-38,5°С. Через 5-7 дней появляется одышка, нарастают симптомы интоксикации, а при физикальном и рентгенологическом исследовании определяется плевральный выпот.
Еще реже заболевание начинается постепенно. В течение 2-3 недель или даже 1-2 месяцев нарастают явления интоксикации: слабость, снижение работоспособности, выраженная потливость, снижение аппетита. На этом фоне появляются нерезкие боли в грудной клетке, сухой кашель, небольшое повышение температуры тела. Постепенно состояние больного ухудшается, температура достигает фибрильных цифр, появляется одышка и другие симптомы, характерные для типичной клинической картины экссудативного плеврита.
Течение туберкулезного экссудативного плеврита характеризуется частыми рецидивами и образованием выраженных плевральных спаек, нарушающих механику дыхания и способствующих осумкованию экссудата.
В анализах крови у больных туберкулезным плевритом чаще определяется нормальное число лейкоцитов и небольшое увеличение СОЭ. Выраженный нейтрофильный лейкоцитоз со сдвигом формулы крови влево и значительное увеличение СОЭ характерно для формирования гнойного туберкулезного плеврита (эмпиемы плевры).
В большинстве случаев плевральный выпот носит характер серозного экссудата. Реже встречается эозинофильный или серозно-геморрагический экссудат. Плевральный выпот содержит большое количество лимфоцитов, иногда — эозипофилов. Количество клеток мезотелия резко снижено, а в 80% случаев они отсутствуют совсем.
Следует подчеркнуть, что при бактериологическом исследовании экссудата микобактерии туберкулеза выявляются не более чем у 10-40% больных, в то время как в биоптатах париетальной плевры, полученных при торакоскопии, диагноз туберкулеза подтверждается в 75% случаев (А. Г. Хоменко).
При торакоскопии выявляется диффузная гиперемия и утолщение плевральных листков, на поверхности которых заметны бугорки различных размеров (рис. 37), а также плевральные сращения (спайки).
Рис. 37. Торакоскопическая картина туберкулезного поражения плевры.
Для туберкулезного экссудативного плеврита наиболее характерны следующие клинические особенности:
- течение заболевания характеризуется частыми рецидивами плеврита и образованием выраженных плевральных спаек;
- в анализах крови чаще определяется нормальное число лейкоцитов и небольшое увеличение СОЭ.
- плевральный выпот обычно носит характер серозного, эозинофильного или серозно-геморрагического экссудата;
- в экссудате определяется большое количество лимфоцитов, а клетки мезотелия отсутствуют или их число резко снижено;
- в туберкулезном экссудате в большинстве случаев не удается выявить микобактерии туберкулеза;
- решающим в диагностике туберкулезной этиологии поражения плевры являются результаты торакоскопии, биопсии плевры и туберкулиновых проб.
Эмпиема плевры. Туберкулезная эмпиема плевры развивается при прорыве в плевральную полость казеозного очага, расположенного в кортикальном слое легкого, или в результате распространенного казеозного некроза в самой плевре.
Наиболее характерна выраженная интоксикация, профузные поты по ночам, лихорадка, боли в грудной клетке, нарастающие признаки дыхательной недостаточности.
В отличие от туберкулезного экссудативного плеврита, при эмпиеме плевры в крови определяется выраженный лейкоцитоз, значительное увеличение СОЭ.
Экссудат приобретает гнойный характер. В нем преобладают нейтрофилы, отсутствуют клетки мезотелия, значительно снижена концентрация глюкозы и рН выпота. При бактериологическом исследовании в экссудате выявляются микобактерии туберкулеза.
Течение туберкулезной эмпиемы плевры осложняется развитием бронхоплеврального или торакального свища, формированием хронической эмпиемы плевры, образованием плевральных спаек, фиброторакса, прогрессированием дыхательной недостаточности и т.п.
Опухолевые плевральные выпоты
В общей структуре плевральных выпотов доля выпотов опухолевой природы составляет 15-22% (Light R.W., 1986; Н.С. Тюхтин, 1984). Наиболее частыми причинами поражения плевры являются:
- центральный и (реже) периферический рак легкого (в 72% всех опухолевых выпотов);
- рак молочной железы; . рак матки и яичников;
- мезотелиома плевры;
- рак желудочно-кишечного тракта;
- канцероматоз легких и плевры при неустановленном источнике метастазирования;
- злокачественная лимфома и др.
При опухолевом (метастатическом) поражении листков плевры значительно увеличивается проницаемость сосудов, что способствует усиленной экссудации жидкости и белка в плевральную полость. Кроме того, поражение лимфатических узлов легких и средостения, а также обструкция лимфатических сосудов плевры и субплеврального пространства приводят к нарушению оттока лимфы из плевры и снижению резорбции плевральной жидкости. В некоторых случаях наблюдается обструкция грудного лимфатического протока, что ведет к возникновению хилоторакса.
Клиническая картина опухолевых выпотов характеризуется постепенным накоплением жидкости в полости плевры. Обычно на первый план выступают симптомы раковой интоксикации и проявления первичной локализации опухоли. Больные отмечают нарастающую слабость, похудание, потерю аппетита, субфебрильную температуру, одышку, кашель, иногда кровохарканье. Появление плеврального выпота еще больше усугубляет клиническую картину заболевания и ведет к прогрессированию дыхательной недостаточности.
При плевральной пункции у 75-80% больных получают серозный экссудат, а в остальных случаях — серозно-геморрагический или геморрагический. Плевральная жидкость содержит большое количество белка и клеток мезотелия. Концентрация глюкозы и рН выпота резко снижены. Опухолевые клетки в плевральном содержимом обнаруживают в 20-25% случаев, что является абсолютным подтверждением опухолевой природы поражения плевры (Н.С. Тюхтин). В остальных случаях, подозрительных на наличие опухолевого процесса, необходимо проведение торакоскопии и биопсии париетальной плевры, что в большинстве случаев позволяет установить правильный диагноз.
Независимо от результатов исследования плеврального содержимого, торакоскопии и биопсии плевры, выявление первичного очага опухолевого процесса в легких или других внутренних органах с помощью лучевых и других методов диагностики дает возможность сделать заключение о метастатическом поражении плевры и опухолевой природе плеврального выпота.
В то же время следует помнить о возможности развития первичного опухолевого процесса в плевре при злокачественной мезотелиоме, клиническая картина которой отличается некоторыми особенностями. Мезотелиома проявляется, прежде всего, местными симптомами, связанными с поражением плевры и прорастанием опухоли в близлежащие органы, тогда как общие симптомы интоксикации (слабость, похудание, анорексия, повышение температуры тела и другие) отступают на второй план.
Больных злокачественной мезотелиомой беспокоят постепенно нарастающие и почти постоянные боли в грудной клетке, не связанные с актом дыхания. Отмечаются также приступы сухого кашля и одышка. Эти клинические симптомы связаны с постепенным разрастанием опухоли по плевре, сдавлением легкого и формированием компрессионного ателектаза. Одним из наиболее ранних и постоянных признаков мезотелиомы является плевральный выпот. В части случаев наблюдается прорастание опухоли в перикард и полости сердца, что сопровождается развитием экссудативного перикардита, быстрым прогрессированием сердечной недостаточности и тяжелыми нарушениями ритма сердца. Разрастанием опухоли объясняется нередко возникающий синдром сдавления верхней полой вены.
При рентгенологическом исследовании определяется тень плеврального выпота и значительное утолщение париетальной и висцеральной плевры с бугристой внутренней поверхностью.
Плевральный
9-09-2015, 00:14
