У зв’язку з цим спостерігають значну кількість ускладнень – кардіальних, суглобово-кісткових (виражені деформації, деструкція, знерухомлення, інвалідизація), ниркових (за деякими даними, уратну нефропатію спостерігали у 10 % хворих з подагрою, на стадії хронічної ниркової недостатності – у 2 %).
Значні коливання показника захворюваності на ревматизм відзначають в осіб працездатного віку. Так, у Львівській області цей показник перевищує середній по Україні (18,7 на 100 000 населення) у 2,5 разу, у Рівненській – майже вдвічі, у Вінницькій досяг – 27,3, у Закарпатській – 26,8. Недостатнє охоплення диспансерним наглядом хворих спостерігають у Запорізькій (179,2), м. Севастополі (219,5), Херсонській (264,9), Харківській (270,0), м. Києві (297,7) на 100 000 населення (по Україні – 498,3).
Розбіжності максимальних і мінімальних показників поширеності, захворюваності, охоплення диспансерним наглядом та смертності хворих на ревматизм розглядали на ІV Національному конгресі ревматологів України (Полтава, 18–21 жовтня 2005 р.). Звертали увагу на етапність та підпорядкованість педіатричної, підліткової та терапевтичної служби з питань діагностики, лікування та профілактики хворих на ревматизм. Пропонували розробити та узгодити критерії відбору хворих терапевтичною та хірургічною службами, у зв’язку з недостатньо активним відбором хворих на кардіохірургічне та ортопедичне лікування терапевтичними та педіатричними службами.
Обговорювали питання застосування нових технологій діагностики та лікування хворих з ревматичними хворобами: раціональне використання глюкокортикостероїдів за різними програмами, залежно від нозологічної форми (пульс-терапія, параартикулярне введення тощо); впровадження нових препаратів для базисної терапії ревматоїдного артриту; подальше впровадження інгібіторів-циклооксигенази-2 та вивчення їх безпечності; застосування системної ензимотерапії; використання хондропротекторної терапії, керуючись даними доказової медицини та рекомендаціями Європейської антиревматичної ліги. Особливу увагу приділяли вдосконаленню етапної системи реабілітації хворих на ревматичні захворювання, включаючи санаторно-курортні заклади.
Соціальну значущість патології, пов’язаної з хворобами кістково-м’язової системи та сполучної тканини, зумовлюють, з одного боку, досить істотна поширеність серед населення і, в першу чергу, працездатного, особливо в сільській місцевості, а з другого – тривала втрата працездатності. За поширеністю і частотою інвалідності ці захворювання поступаються лише хворобам системи кровообігу, дихання і травлення (у 2005 р. кількість хворих досягла 3 767 884).
Державна підтримка щодо попередження смертності та інвалідності дорослого та працездатного населення внаслідок серцево-судинних та судинно-мозкових захворювань ґрунтується на тому, що профілактична робота значно ефективніша за соціальними наслідками, ніж клінічний підхід до розв’язання проблем. Розрив, який існує між профілактичною і клінічною медициною сьогодні, та підхід до принципів профілактики хронічних неінфекційних хвороб у цілому і серцево-судинних зокрема не дають змоги на сучасному етапі розвитку суспільства підвищити рівень здоров’я населення України так, як це зроблено в багатьох розвинених країнах. Звичайно, первинна профілактика потребує великих матеріальних ресурсів, але в будь-якому разі це значно менше від тих збитків, які має суспільство сьогодні, що і повинно бути основою для розробки і обґрунтування державних цільових програм покращання здоров’я.
розділ 2 системи відновлення рухового стереотипу та фізичної активності пацієнтів після травм хребта
2.1 Анатомо-фізіологічні особливості хребта та зміни після травм
Сучасна наука про хребет знаходиться на стику декількох медичних спеціальностей: ортопедії і травматології, нейрохірургії, невропатології і нейрофізіології. Починаючи з 30-40-х років ХХ століття наука про хребет намагається висуватися в окрему спеціальність. Історія розвитку науки вертебрології дуже коротка. Фактично ця галузь медицини стала інтенсивно розвиватися тільки в другій половині сторіччя, що пішло. Тільки в кінці 70-х років в Україні почалося зародження нової спеціальності хірургії – вертебрологія. Проте, дотепер відсутня законодавча основа в створенні вертебрологічних відділень в міських і районних лікарнях. В теж час існуючі відділення випробовують не тільки економічні, але і кадрові проблеми оскільки відсутній як така спеціальність - вертебролога.
У ряді установ фахівці, що займаються проблемами хребта числяться як травматологи, інші як нейрохірурги або фтізіатори, загальні або торокальні хірурги. Історія розвитку науки вертебрології дуже коротка. Фактично ця галузь медицини стала інтенсивно розвиватися тільки в другій половині сторіччя, що пішло. В основу вітчизняного становлення цієї спеціальності встановлено декілька принципів, які дозволили зменшити кількість проб і помилок і тим самим скоротити шлях до досягнення світового рівня хірургії хребта.
Принципи, встановлені в основу вітчизняної вертебрології:
1.Будь-які відхилення у формуванні і розвитку осьового скелета у дитини (навіть якщо вони не мають клінічних проявів) треба розцінювати як основу майбутньої патології хребта дорослої людини.
2. Складна організація хребта як органу управління, рухи і опори зобов'язавує одночасно використовувати весь арсенал ортопедичних, загальних хірургічних нейрохірургічних і реабілітаційних дій, не розділяючи пацієнта «за профілем діяльності».
3.Для формулювання діагнозу і вибору найраціональнішого методу лікування повинно використовувати сучасна діагностична апаратура.
4. Для корекції і стабілізації хребта необхідно використовувати сучасні спінальні імплантати.

Рис. 2.1 - Епідеміологія, класифікація та основні клініко–неврологічні синдроми при травмі хребта
Хребетно-спинномозкова травма лідирує при пошкодженнях опорно-рухового апарату в плані тяжкості структурно-функціональних порушень і інвалідизації потерпілих. Щорічно таку травму на Україні одержують більш 2-х тисяч чоловік, з яких 10% з пошкодженнями, несумісними з життям, гинуть в ранньому періоді травматичної хвороби, а ще 10% з порівняно «легкими неврологічними розладами» виліковуються оперативними або консервативними методами.
Хребетно-спинномозкова травма, в зв'язку з практично 100% інвалідністю, розцінюється як одне з найважчих і прогностично несприятливих пошкоджень у людини. Це обумовлено як складністю патофізіологічних механізмів травматичної хвороби спинного мозку, так і недостатньою ефективністю існуючих методів обстеження і лікування. Тому актуальною проблемою є вибір правильного алгоритму обстеження і лікування пошкоджень хребта для кожного конкретного потерпілого залежно від конкретної клінічної форми перелому.
Для формулювання діагнозу і вибору найраціональнішого методу лікування повинно використовувати сучасна діагностична апаратура. Основною задачею хірургічне лікування гострої хребетно-спинномозкової травми є якнайшвидша повноцінна декомпресія спинного мозку, його судин і корінців спинномозкових нервів з подальшою надійною стабілізацією хребетного стовпа в правильному положенні. Особливе значення при цьому придбаває спосіб фіксації пошкодженого сегменту хребта.
Основними вимогами до методу стабілізації є:
1) первинна міцність і надійність стабілізації хребців;
2) з рухів повинна вимикатися мінімальна кількість хребетних рухових сегментів;
3) створення умов для вторинного кісткового блоку в оперованому хребетному руховому сегменті в максимально короткий термін;
4) виконується з того ж оперативного доступу, що і декомпресія нервово- судинних утворень;
5) для корекції і стабілізації хребта необхідно використовувати сучасні спінальні імплантати.
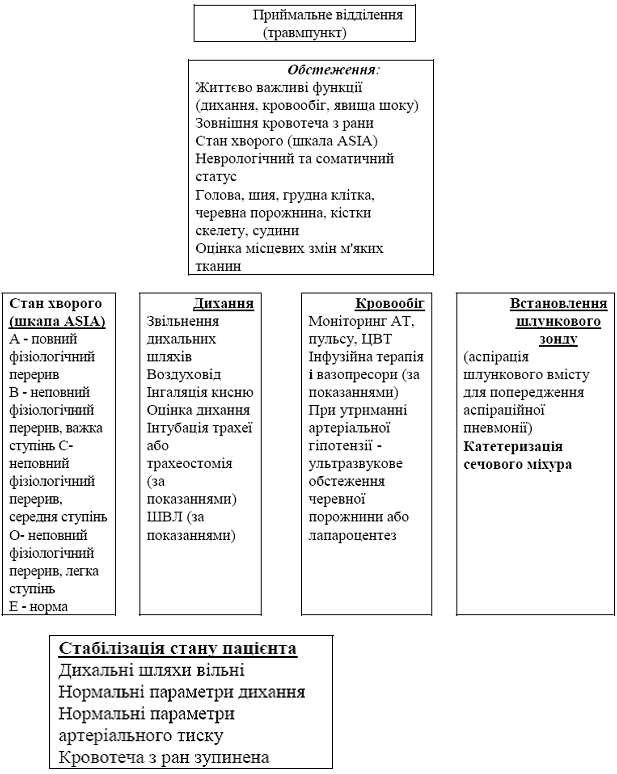
Рис. 2.2 - Алгоритм надання медичної допомоги пацієнту з гострою хребетно-спинномозковою травмою
Запальні захворювання хребта, спондиліти, можуть виникати після будь-якого загального інфекційного захворювання. Спондиліти бувають первинними і вторинними, можуть протікати гостро і хронічно. В клінічній картині спондилітів існують значні відмінності, обумовлені локалізацією запального процесу в хребті і поширеністю кісткових руйнувань. Найчастішим інфекційним захворюванням хребта, що протікає в більшості випадків хронічно, був туберкульоз (sроndуlіtіs tubеrсulоsa), найрідкіснішим і найважчим - гострий остеомієліт (sроndуlіtіs оstеоmуеlіtісa асuta). Ті зміни, які розвиваються при туберкульозному спондиліті протягом тижнів, місяців і літ, розігруються при гострому остеомієліті хребта всього за декілька днів. Між обома цими крайніми формами запальних захворювань хребта лежать спондиліти після таких інфекційних захворювань. як тиф, сифіліс, гонорея, актиномікоз, бруцельоз і ін.
Рухливість хребта при спондиліті будь-якої етіології різко порушена рефлекторною напругою паравертебральних м'язів, що блокують рухи хребта на всіх напрямках (концентричне обмеження рухливості). Жодне захворювання хребта не має такого поширеного і різко вираженого рефлекторно-больового обмеження рухів, як спондиліт. Найчастіше зустрічаються туберкульозні спондиліти. Захворюваність на туберкульоз в Україні останні 10 років стала значно підвищуватися.
Хірургічне лікування туберкульозу хребта застосовується з метою: видалення туберкульозних вогнищ і абсцесів, усунення компресії спинного і його корінців, відновлення опороспособності хребта, попередження ускладнень. Серед численних відомих причин росту захворюваності на туберкульоз особливе місце займає криза системи активного виявлення туберкульозу серед населення, що сприяє накопиченню прихованих джерел інфекції та різкому погіршенню епідеміологічної обстановки. Крім того, відсутність на місцях спеціалістів по кістково- суглобовому туберкульозу, потребує від травматологів вирішення не тільки проблеми ранньої діагностики, але й тактику подальшого кваліфікованого лікування виявленого запального захворювання хребта.
Рис. 2.3 - Запальні захворювання хребта.
Спондилолістез відомий фахівцям, що займаються проблемами патології хребта, більше 250 років. Проте, до теперішнього часу питання етіології, патогенезу, діагностики і лікування передніх зсувів поперекових хребців не втратили актуальність. Це пов'язано із значною частотою зустрічається патології (2-4% населення), різноманітністю клінічних проявів і відсутністю чіткої схеми лікувальних заходів. Більшість сучасних класифікацій спондилолистеза заснована на етіологічному принципі. Так Міжнародна класифікація передбачає 5 видів спондилолистеза: диспластичний, діскогений, артрогений, травматичний.
Така різноманітність етіологічних чинників ймовірно не можуть бути основою єдиного захворювання. Тому спондилолистез більш обгрунтовано слід розглядати як групу патологічних станів, провідним клинико-рентгенологічним синдромом яких є передній зсув поперекових хребців без порушення конгруентності суглобових поверхонь. Спондилолістез являє собою одне з найбільш тяжких захворювань хребта, а хірургічне лікування здавна вважають однією з найскладніших проблем ортопедії. Особливо великі труднощі виникають при хірургічному лікуванні хворих зі стенозувальними варіантами диспластичного спонділолістезу.
Таблиця 2.1 - Алгоритм « Запальні захворювання хребта.»
| Особливості поразки | Туберкульозний спондиліт |
| Місце поразки | Майже постійно тіла хребців |
| Первинний фокус | Часті віддалені туберкульозні вогнища |
| Початок | Поступове |
| Підвищення температури | Рідко виражена |
| Бїпь | Ниючі |
| Лейкоцитоз | Не характерний |
| Копапс хребта | Звичайний н |
| Рентген | Зменшення густини кістки. Немає новоутворення кістки. Розповсюдження під передню подовжню зв'язку. |
Зі стенозом хребтового канала пов'язують виникнення або збільшення неврологічного дефіциту після операцій без декомпресій. Питання стенозу хребтового каналу при спондилолістезі, механізми його формування, критерії діагностики й хірургічного лікування залишаються найменш дослідженими. У хворих зі спондилолістезом без спондилолізу причина стенозу є ясною - це прямий зсув хребця разом з дугою уперед. Крім того, встановлено важливу роль у стенозуванні хребтового канала зниження висоти міжхребцевого диска. Неврологічні порушення у таких хворих пов'язують з гіперплазією фіброзно-хрящових мас в зоні спондилолізу, з інтраканальними синовіальними кістами. Про можливість звуження кісткових меж хребтового канал при диспластичному спондилолізному спондилолістезі відомості в літературі взагалі відсутні.
Рис. 2.4 - Спондилолістез: діагностика та лікування
Неясність механізмів стенозування хребтового каналу при диспластичному спондилолістезі спонукає багатьох хірургів обов'язково виконувати задню декомпресію. Для оптимізації хірургічного лікування хворих з дисплзстичним спопдйлеліетезом, підвищення його ефективності та зниження частоти неврологічних ускладнень вкрай необхідні знання клінічні та рентгенологічні прояви стенозу діагностики і способів хірургічного лікування стенозувального спондилолістезу.
2.2 Класифікація порушень рухової активності пацієнтів внаслідок травм хребта
Пошкодження та захворювання хребта займають стійке третє місце серед причин інвалідності. Питому вагу постраждалих з трпавмою хребта складаючь чоловіки молодого працездатного віку, що приводить до великих фіннансово-єкономічних втрат суспільства. Основними напрямами реабілітації постраждалих травматологічного профілю є подальше поліпшення анатомо-функціональних результатів лікування травм шляхом розробки і впровадження в медичну практику нових медичних технологій, подальшого вдосконалення і розвиток хірургічних методик, розробки і впровадження системи медико- соціальної реабілітації постраждалих з пошкодженнями та захворюваннями хребта.
Досвід спеціалізованих реабілітаційних відділень і центрів, існуючих в світі, доводить, що в напрямі відновлення функціональності є значні досягнення. Поглиблений аналіз травматизму, тимчасової та стійкої втрати працездатності виявив різний підхід установ та окремих лікарів до оцінки працездатності таких хворих.
Середні терміни прибування на лікарняному листі при одній і тій же патології коливаються в дуже широких межах. Нерідкі випадки необгрунтованої видачі лікарняних листів при тривалому перебігу травми, несвоєчасного працевлаштування через ЛКК, визначення різних термінів тимчасової непрацездатності при направленнях на МСЕК.
Важливим моментом, що дозволяє поліпшити виходи лікування і в найбільшій мірі відновити функціональність травмованого сегменту, є узгодження дій лікарів лікувальних закладів, ЛКК та МСЕК.
Своєчасне визначення можливості поліпшення результатів і напрям пацієнта на курс комплексної реабілітації при проходженні огляду, дозволить скоротити вихід на інвалідність, зменшити міру втрати працездатності і підвищити соціально-трудову адаптацію пацієнтів.
Звичне положенні тіла під час ходьби, стояння, сидіння і роботи називають поставою. Правильна постава характеризується нормальним положенням хребта, правильними його вигинами, симетричним розміщенням лопаток, плечей, прямим триманням голови, прямими ногами без сплющення стоп. При правильній поставі оптимально функціонує система органів руху, правильно розміщені внутрішні органи, правильне положення центру ваги тіла.
Причинами порушення постави є ослаблення м’язів і зв’язок в цілому. До порушень постави належать викривлення хребта, асиметрія розвитку м’язів та кісток, сплющення грудної клітки, стоп тощо. Цьому сприяють відсутність фізичних тренувань, систематичне неправильне положення тіла, різні захворювання (наприклад, рахіт). Із самого початку навчання в школі на організм дитини негативно впливають зменшення рухової активності, збільшення статичного навантаження (поза сидячи), носіння портфеля в одній руці, сидіння згорбившись тощо. Постава найінтенсивніше формується у 6-7 років. За відсутності уваги зі сторони вчителів і батьків дефекти, що виникли в дошкільний період та у молодшому шкільному віці, особливо прогресують в період статевого дозрівання. Неправильна постава негативно впливає на розвиток внутрішніх органів (наприклад, викривлення хребта порушує роботу серця, позначається на роботі великих судин). При появі порушень постави, плоскостопості, необхідно обов’язково звернутися до лікаря.
Порушенню постави сприяє професійна діяльність людини. Фізичні вправи, зв'язані з різними видами праці і спорту, викликають більший розвиток тих м'язів, які є найбільш навантаженими. Праця професіонала зумовлює тривале перебування тіла в якомусь одному положенні (наприклад, зігнутому під час роботи за верстатом) чи постійну зміну положення тіла в одному напрямку (наприклад, згинання і розгинання тулуба в столярів). Тому професійна робота є причиною сильнішого розвитку одних частин тіла і деякого відставання інших.
У сучасну практику охорони здоров'я впроваджена спеціальна система реабілітації хворих після травм хребта. Вона включає послідовне виконання програми фізичної реабілітації в кардіологічному стаціонарі, у відділенні реабілітації місцевого кардіологічного санаторію і в поліклініках за місцем проживання хворого. 3 цією метою використовують кабінети ЛФК міжполіклінічних центрів реабілітації.
Головними принципами цієї системи є ранній початок, комплексність, використання всіх видів реабілітації, безперервність та послідовність етапів реабілітації
У реабілітації хворих на ЇМ виділяють 3 періоди (етапи) стаціонарний, одужання та підтримуючий
Основними завданнями ЛФК на стаціонарному етапі є профілактика і лікування ускладнень ЇМ, стабілізація показників опорно-рухової системи, позитивна динаміка клінічних, лабораторних та ЕКГ показників, поліпшення стану та підвищення рухової активності хворих настільки, щоб до кінця перебування у стаціонарі хворий міг себе обслуговувати, підніматися сходинками на один поверх, проходити по рівній місцевості від 1 до 3 км за 2—3 рази без ознак не переносності, підготовка хворого до переведення у відділення реабілітації.
Рекомендуючи розширення рухової активності, оцінюють реакції хворого на дозоване фізичне навантаження Так, перед тим як перевести хворого на розширений ліжковий режим, йому пропонують посидіти у ліжку 5 хв., на палатний режим — постояти 5 хв. біля ліжка у присутності лікаря, на вільний руховий режим — походити по коридору 5 хв. у повільному темпі Після виконання навантаження враховують реакцію хворого, скарги, загальний стан, ЧСС, артеріальний тиск У необхідних випадках роблять ЕКГ до і після навантаження. У разі неадекватної реакції на навантаження у хворого можуть з'явитися біль за грудиною, запаморочення, слабкість, задишка, порушення ритму, зміни артеріального тиску, кольору шкіри На ЕКГ з'являється екстрасистолія або підвищення сегмента SТ тощо
Використовують 4 програми фізичної реабілітації, кожна з них передбачає визначені терміни перебування хворого у стаціонарі, різні темпи розширення рухової активності і призначення засобів ЛФК відповідно до класу важкості стану хворого
Індивідуальний підхід до хворого під час проведення реабілітації у стаціонарі регламентується застосуванням 3 , 4-, 5 тижневої та індивідуальної програм фізичної реабілітації.
Рухову активність хворого, термін призначення ЛФК і термін перебування в стаціонарі визначає платний лікар індивідуально для кожного хворого після ліквідації ускладнень та поліпшення стану.
Тривале зниження рухової активності призводить до виражених і стійких порушень, які поступово стають не зворотними і вколи кають найбільш розповсюджені в наш час хвороби, так звану „хвороби цивілізації”: гіпертонічну хворобу, атеросклероз, ішемічну хворобу серця, захворювання судинні, порушення постави з ураженням кістково-м’язового апарату; сприяють розвитку інфаркту міокарда.
В той же час фізичні вправи, регулярні заняття фізкультурою і спортом здійснюють позитивний ефект, який проявляється, в перш за все, в екомінізації і стимуляції функцій організму.
Стимулюючий вплив рухової активності проявляється в підвищенні функціональних резервів, працездатності, сили, витривалості. Покращується самопочуття, появляється відчуття бадьорості, нормалізується сон, апетит. Характерно, що оздоровчий ефект рухової активності більш виражений у похилих людей, ніж у молодих.
Під впливом тренування підвищується адаптація організму до негативних факторів зовнішнього середовища (холоду, радіації). При адаптації до фізичних навантажень покращується скоротлива здатність міокарда, знижується потреба кисні підвищується вміст глюкози, білку і активність ферментів, необхідних для ефективної і тривалої роботи серця. Це призводить до економізації роботи серця і підвищенню енергетичних
8-09-2015, 22:59
