1.) Визначення точного рівня грижі диска з можливістю виходу на потрібний міждужковий проміжок. (КТ, МРТ).
2.) Мінімальне пошкодження м'яких тканин при доступі до власне зони хірургічних маніпуляцій.
3.) Можливо кращий огляд в глибині рани, поліпшення маніпуляцій на корінці, дуральном мішку і тканинах ураженого диска.
Виконуються наступні операційні методи: інтерламінектомія, гемінлямінектомія, ламінектомія, нуклеотомія. Малоінвазивні видалення міжхребетних дисків дозволяє в максимально стислі терміни мобілізувати хворого, скорочуючи час стаціонарного лікування з мінімальним впливом на структури заднього опорного комплексу і зниження анестезіологічного ризику.
Топічна діагноста поразки центральної нервової системи, у тому числі і спинного мозку - один з важких розділів неврології. Нервова система, і особливо її центральна частина, через своє анатомічне розташування неприступна безпосередньому дослідженню. Про рівень і характер її поразки лікар може судити лише побічно по порушенням рухів, рефлексів, чутливості і т.д.
Щоб відповісти на головне питання топічної діагностики - де знаходиться осередок ураження, - лікар повинен мати певні знання про макро і мікро анатомії нервової системи, розташуванню нервових центрів, провідних шляхів. Це дозволить йому оцінити виявлену в процесі дослідження хворого неврологічну симптоматику, з найбільшою достовірністю визначити місце розташування осередку ураження, підтвердити або спростувати локалізацію якого дадуть можливість сучасні методи додаткових обстежень (КТ, СКТ, МРТ).
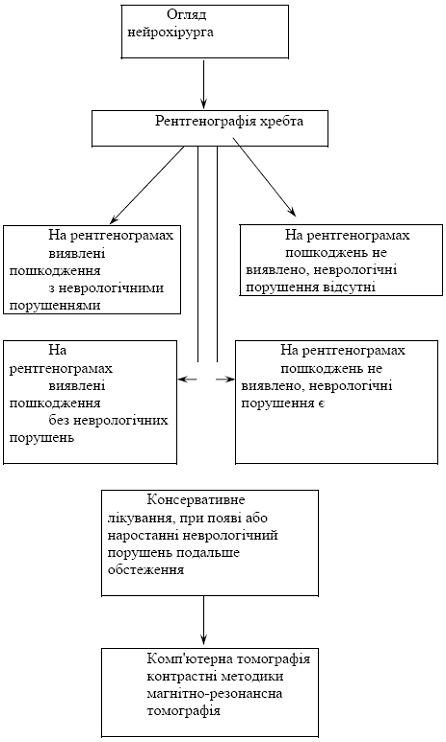
Рис. 3.2 - Організація медичної допомоги при патології хребта
Значна цікавість лікарів різних спеціальностей до дегенеративно-дістрофічних захворювань хребта обумовлено розповсюдженістю цього захворювання. Звісно, що після 30 років кожна п’ята людина у світі страждає дискогенним радикулітом, який є одним з симптомів остеохондроза. Серед причин тимчасової непрацездатності та інвалідності це захворювання займає одно з перших місць. По рівню враження визначають шийний, грудний та поперековий остеохондроз. Остеохондроз хребта- проблема сучасної ортопедії, неврології та нейрохірургії. Стик дисциплін які названі, питання класифікації, методик лікування , наукових проблем патогенеза обумовили бум „нових” кліничних дісциплін. У цьому разі можливо говорити про невропатологів-вертебрологах, про ортопедів-вертебрологів.
У цей час доведеним слід лічити слідуючи положення:
1. Остеохондроз хребта – найбільш важка форма дегенеративно-дістрофічного ураження хребта. В основі цього процесу лежить дегенерація міжхребцевого диска з наступним ураженням тіл суміжних хребців, міжхребцевих суглобів, зв’язочного апарату, спинного мозку, його корешків та нервово-рефлекторних механізмів та кровопостачання вертебро-базилярних структур.
2. Остеохондроз хребта – поліетіологічне захворювання. Серед етіологічних факторів значення мають слідуючі: - біомеханічний, -інволютивний, -аномалії розвитку, -гормональні, -судинни, -інфекційні, -функйціональні, -спадкові. Перелічені етіологічні фактори можуть у кожному конкретному випадку виступати ізольовано або з ефектом посилення важкості.
3. Патогенез остеохондроза хребта у своєї основі має локальні перевантаження позвоночно-рухових сегментів екзогенного або ендогенного походження та декомпенсацію у трофічних системах хребта.
4. Остеохондроз має стадійну течею. За класифікацією Н.С. Косинскої, на підставі клінико-рентгологічних даних, запропоновано 3 стадії захворювання.
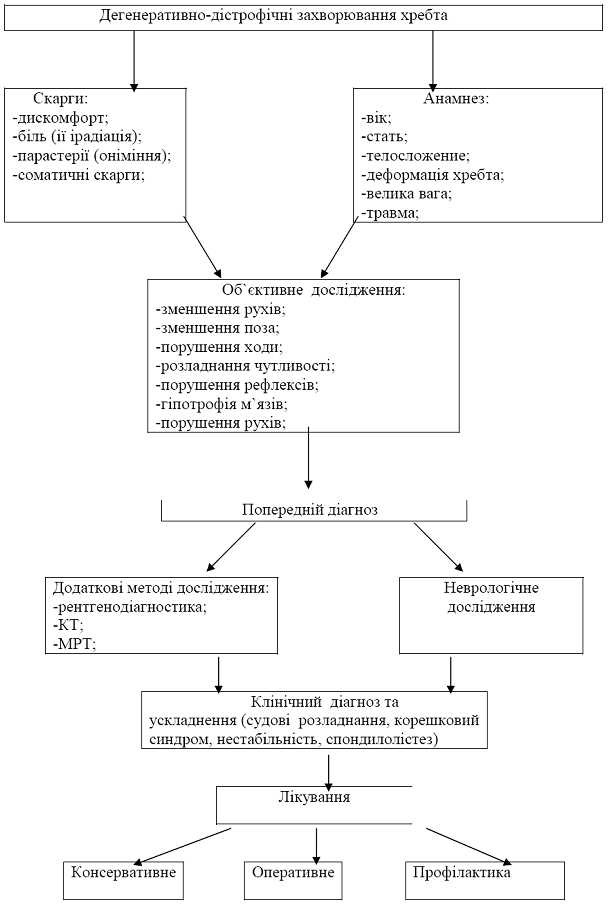
Рис. 3.3 - Дегенеративно-дістрофічні захворювання хребта
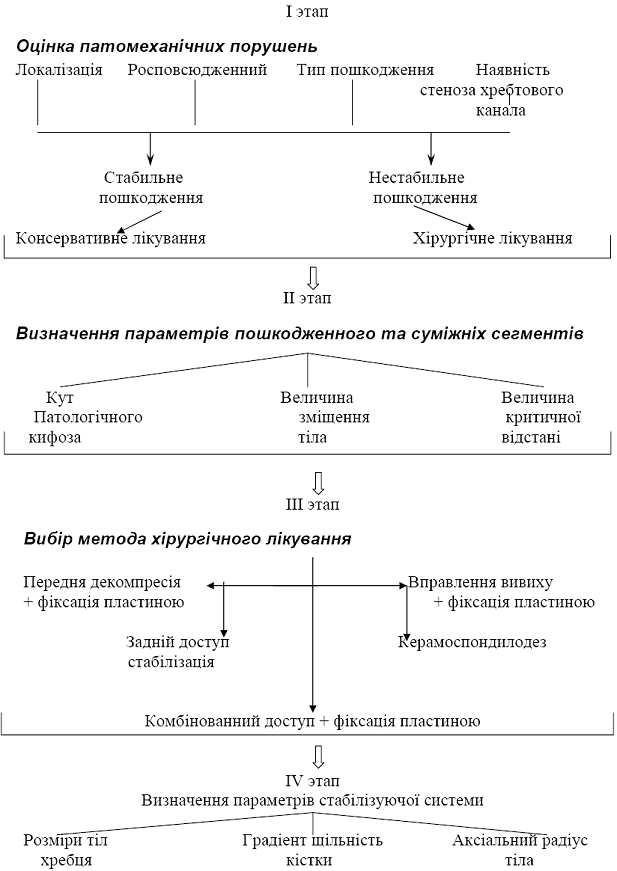
Рис. 3.4 - Схема алгоритму хирургічного лікування
Мануальна терапія при остеохондрозі хребта – один з немедикаментозних методів лікування. У відношенні до нього спостерігаються значні протиріччя. З одного боку, з історії світової медицини на протязі сторіч відомі дані про застосування ручних (тобто мануальних) маніпуляцій при лікуванні болей у спині, а з ХІХ – ХХ сторіч відомі школи остеопатів та хіропрактиків, з іншого боку, у вітчизняній медицині до останніх років спостерігалося скептичне, навіть негативне, відношення до мануальної терапії.
Лише у 1975 р. А.І. Казьмін на ІІІ Всесоюзному з’їзді травматологів-ортопедів вказав на доцільність застосування “... методов хиропрактики по опіту зарубежних специалистов”. Розвиток мануальної терапії в Україні пов’язаний у першу чергу з іменем М.А.Касьяна, роботами спеціалістів Киїівського та Харківського науково-дослідних інститутів (нині відповідно НДІ травматології та ортопедії та НДІ патології хребта і суглобів АМН України).
Аналіз результатів на прикладі 682 пацієнтів з остеохондрозом хребта свідчить, що застосування комплексного консервативного лікування , включаючи мануальну терапію, дозволяє усунути больовий синдром і відновити працездатність у 90, 5% хворих з тяжким, часто рецидивуючим перебігом, та 96,5% хворих з помірно вираженими проявами та підгострим перебігом захворювання. У той же час, мануальна терапія є методом, який вимагає чіткого розуміння показів та протипоказів, знання про взаємодію її з іншими методами лікування.
Якщо не брати до уваги ці аспекти, можна отримати серьйозні ускладнення при її застосуванні. Враховуючи наведене, лікар, який займається лікуванням хворих з остеохондрозом хребта, має знати про основи мануальної терапії, її співвідношення з іншими методами, особливості призначення терапії і ведення таких пацієнтів, щоб (навіть не володіючи прийомами мануальної терапії власноруч) вміти скласти комплексний план ведення хворого і в разі наявності показів направити його на консультацію до відповідного спеціаліста.
На сьогодні без вивчення можливостей застосування мануальної терапії лікар не може гарантувати, що використав усі лікувальні можливості. Тому набуття знань та вмінь з даної теми є необхідним для лікаря, який надає допомогу постраждалим з патологією хребта, у тому числі, остеохондрозом хребта.
Аналіз результатів застосування системи "Мост" в клінічній практиці при гострих травмах хребта. Проведено аналіз дослідження стану хворих після операцій при травматичних ураженнях хребта. 24 клінічні випадки (13 чоловік та 11 жінок віком від 19 до 73 років). Застосовувалась система "Мост" для транспедикулярної фіксації.
Травми хребта з ураженнями спинного мозку та його корінців відносять до найбільш тяжких травм людського організму, оскільки вони дають велику смертність, що досягає при деяких формах ушкодження 60—70% і призводить до важкої інвалідізації.
Щороку в Україні кількість хворих з хребетно — спинномозковими травмами досягає понад 2000 випадків і приводить до важкої інвалідізації потерпілих (більшість з них стають інвалідами І—ІІ групи).
Після травми хребта понад 80% хворих залишаються жити і потребують кваліфікаційної медичної допомоги. Системи транспедикулярної стабілізації хребта пройшли довгий шлях і вперше були запропоновані в 1964 році.
Найбільш загально відомі в наш час системи фірми "Strуkеr" система "Соtrеl-Dubоussеt", система TSRH та інші. Нами використовувалась система "Мост" (Харків).
З ураженнями грудного відділу хребта було оперовано 9 хворих, з ураженнями поперекового відділу хребта — 15 хворих.
Функціональний стан хворих оцінювався за Франкелем.
- Гр. А — 3
- Гр. В — 3
- Гр. С — 7
- Гр. Д — 6
- Гр. Е — 5
Після лікування з покращеннями виписано 18 хворих, 6 — без динаміки на момент виписки із стаціонару.
Погіршення стану хворих не відмічено.
У 2-х хворих відмічено запальні ускладнення у вигляді лігатурних ходів.
Катамнез досліджено у 21 випадку і в жодному з них не відмічено погіршення стану хворих.
При виконанні оперативних втручань нами використовувалась операційна оптика 3,3 Д освітлення, налобним прожектором, мікрохірургічний інструментарій, стандартний набір для установки системи "Мост".
3.2 Розробка програми відновлення рухової діяльності та фізичної активності пацієнтів з спінальними травмами з використанням інтенсивного тренінгу
Травма хребта та спинного мозку (ускладнена) складає велику соціальну проблему. Щорічно на Україні ускладнена хребетно-спинномозкова травма (УХСМТ) має місце у 2000-3000 потерпілих. До даного часу відсутній точний реєстр хворих зі УХСМТ, відсутні дані про відділені результати. Проте з різних джерел відомо, що біля 78% таких хворих знаходяться в важкому стані, потребують інтенсивного лікування, оперативних втручань. Серед всіх постраждалих з УХСМТ біля 76% стають інвалідами І—ІІ групи. При травмуванні шийного відділу хребта у 87% хворих травма ускладнена. Травмування шийного відділу хребта становить 45% від травмування інших відділів хребта. С усіх видів травмування 55% викликані ДТП, 45% — іншими видами травми [3, 2]. Доцільно виділити основні категорії травмування хворих на Україні: травма шийного відділу під час пірнання (біля 38%), травма шийного відділу під час ДТП (біля 7%), травма грудного відділу під час ДТП (42%), вогнепальна травма (2%), різні некласифіковані пошкодження (11%) [1, 12, 16].
Результати епідеміологічних досліджень та досліджень з організації медичної допомоги обґрунтовують доцільність виділення етапів медичної допомоги хворим із гострою хребетно-спинномозковою травмою:
- догоспітальний;
- первинної стаціонарної допомоги в непрофільних лікувальних установах;
- профільних нейрохірургічних чи нейротравматологічних стаціонарах.
Стандартом допомоги хворим із гострою хребетно-спинномозковою травмою на догоспіталь-ному етапі є якнайскоріше транспортування постраждалого до лікувального закладу, бажано в спеціалізований нейрохірургічний чи нейротравматологічний стаціонар.
Наказом МОЗ України від 01.03.2004 р. № 108 "Про удосконалення організації невідкладної нейрохірургічної допомоги" (додаток 1) керівникам системи охорони здоров'я запропоновано протягом 2004-2005 років провести комплекс організаційних заходів щодо забезпечення обстеження і, за наявності показань, госпіталізацію хворих із невідкладною нейрохірургічною патологією у профільні відділення за умови забезпечення цілодобового чергування нейрохірурга і можливості цілодобового проведення комп'ютерної томографії. Нейрохірургічне втручання у лікувально-профілактичних закладах вторинного рівня допускається тільки за життєвими показаннями.
1. Догоспітальний етап.
Надання допомоги хворим лікарями карети швидкої медичної допомоги передбачає насамперед нормалізацію дихання й гемодинаміки, катетеризацію сечового міхура й центральної вени. У випадку спінального шоку бинтують нижні кінцівки, вводять атропін, гіпертонічний (3—7%) розчин NaСІ, проводять симптоматичне лікування (за алгоритмом АВС (aіrwaу, brеath, сіrсulatіоn — дихальні шляхи, дихання, кровообіг). Далі проводять:
- огляд хребта, пальпацію остистих відростків шийного, грудного, поперекового відділів;
- оцінку неврологічної симптоматики;
Якщо при пальпації хребта травматичних пошкоджень не виявлено, та немає неврологічної симптоматики, транспортування хворого в стаціонар може проводитися на загальних підставах.
Травму хребта та спинного мозку слід підозрювати у випадках, коли наявні: травма голови, особливо ушкодження обличчя та лобної ділянки; проникаючі ушкодження верхнього відділу тіла; поширені ушкодження стискаючого характеру; множинні тупі травми; травма, обумовлена значним прискоренням; провідникова чи корінцева неврологічна спінальна симптоматика; чи коли при пальпації виявлено зміщення остистих відростків хребців, є їх рухомість, болючість при пальпації. В такому випадку хворого слід транспортувати в шийному комірці на твердій поверхні. Постраждалого слід фіксувати до твердої поверхні, щоб попередити додаткове зміщення хребців при транспортуванні [3].
2. Іммобілізація
Іммобілізація — це перше, що необхідно виконати при підозрі на травму хребта. У 10-25% пацієнтів ускладнення можуть бути пов'язані з неправильною іммобілізацією. Існує правило: потерпілих із підозрою на травму хребта іммобілізують тільки один раз. Це значить, що особа, яка надає першу допомогу, має з першого разу кваліфіковано іммобілізувати хребет з використанням спеціального обладнання. Правильно проведена іммобілізація не заважає транспортуванню хворих, проведенню діагностичних процедур (рентгенографія шийного відділу хребта, КТ) та наданню невідкладної допомоги (інтубація трахеї). Іммобілізація повинна бути як можна більш повною та надійною. На всіх етапах транспортування та діагностики необхідно строго дотримуватись правила: "голова-шия-грудна клітка — єдине ціле". Найпершою маніпуляцією є накладення твердого "нашийника", що запобігає рухам у шийному відділі хребта, після чого постраждалого іммобілізують за допомогою шини Kеndrісk. Його форма забезпечує доступ до трахеї, що дозволяє контролювати потерпілому пульс на сонній артерії.
Існують альтернативні методики іммобілізації шийного відділу хребта: білатеральна гіпсова пов'язка із твердою фіксацією, "філадельфійский комірець" (є досить ефективною технікою іммобілізації на догоспітальному етапі). Ця техніка не допускає згинання й дозволяє розігнути шию тільки на 35% від нормального обсягу розгинання. Іммобілізація спини, що передує рент-ген-дослідженню, в розвинених країнах є загальноприйнятим стандартом лікування пацієнтів із поєднаною травмою.
Після іммобілізації негайно починають оксигенотерапію. При порушенні дихання та для забезпечення прохідності дихальних шляхів (якщо необхідно) застосовується інтубація трахеї. Інтубація здійснюється з використанням техніки "іп-Нпе тапиаі traсtіоn". ШВЛ проводиться в режимі нормо вентиляції [6, 20].
3. Стабілізація гемодинаміки:
З огляду на особливості реакції серцево-судинної системи на травму СМ тенденцією до гіпотензії (САТ < 90 мм.рт.ст) стабілізація гемодинаміки проводиться за наступними положеннями:
- Інфузійна терапія кристалоїдами (без вмісту глюкози) або колоїдами.
- За наявності брадикардії (ЧСС менше 50 ударів на хвилину) обов'язковим є введення атропіну в дозі 0,01 мг/кг внутрішньовенно.
- За необхідності — введення вазопресорів (якщо середній артеріальний тиск (САТ) менше 70 мм рт. ст.).
При значних локальних болях хворому слід ввести аналгетики. Встановлення рівня ураження не є завданням догоспітального етапу. У непрофільних лікувальних установах:
Виконувати нейрохірургічні втручання на хребті та спинному мозку в непрофільних лікувальних установах недоцільно.
У непрофільних лікувальних установах слід:
- виключити додаткову травму грудної та черевної порожнини, тазу, трубчатих кісток, супутню патологію;
- виключити додаткову ЧМТ;
- стабілізувати гемодинаміку;
- вивести хворого з больового шоку;
- при порушенні дихання забезпечити прохідність дихальних шляхів та налагодити штучну вентиляцію легенів;
- при затримці сечі катетеризувати сечовий міхур хворого;
- попередити уросепсис, призначити антибіотики, уросептики;
- за наявності неврологічної симптоматики попередити формування пролежнів, застосувати протипролежневі засоби (матраци, круги, інше);
- фіксувати шийний відділ комірцями, апаратами Гало-вест; ліжко повинне бути твердим, обладнаним протипролежневим матрацом;
- провести неврологічний огляд;
- виконати рентгенографію хребта, встановити попередній діагноз.
У профільні нейрохірургічні стаціонари необхідно транспортувати хворих без порушення дихання та при стабільній гемодинаміці. За наявності порушення дихання та гемодинаміки транспортувати хворих можна тільки в реанімобілях, обладнаних апаратами штучної вентиляції легень і у супроводі лікаря-анестезіолога.
У профільних нейрохірургічних стаціонарах необхідно:
- провести детальну оцінку неврологічного стану (бажано користуватися стандартизованою картою за системою Amеrісan Sріnal Іnjurу Assосіatіоn (АSІА));
- визначити неврологічний рівень ураження спинного мозку;
- користуючись неврологічним рівнем провести рентгенографію ураженого відділу хребта як мінімум в 2-х проекціях (при необхідності виконати рентгенівські знімки в функціональних пробах, знімки в косих проекціях);
- провести комп'ютеру томографію ураженого відділу хребта;
- при можливості провести магнітно-резонансну томографію ураженого відділу хребта;
- за відсутності МРТ чи КТ можливим є проведення мієлографії з водорозчинними контрастами.
Після обстеження необхідно встановити діагноз який би включав в себе рівень пошкодження, локалізацію пошкоджених хребців, біомеханічний тип пошкодження хребта, неврологічний рівень ураження, неврологічну симптоматику, ускладнення, супутню патологію [2, 3].
Виділяють наступні переломи хребта, ушкодження спинного мозку (СМ) і (або) його корінців:
À. 1. Прямі (виникають при безпосередньому впливі механічної сили, падінні з висоти на ноги або голову). 2. Непрямі (при надмірному згинанні або розгинанні хребта).
Б. 1. Відкриті ушкодження хребта (з порушенням цілісності шкірного покриву). 2. Закриті (без порушення цілісності шкірного покриву). 3. Відкриті проникаючі пошкодження (при травмуванні твердої мозкової оболонки)
В. 1. Ускладнені. 2. Неускладнені
За стабільністю ушкодження хребта: стабільні (найчастіше бувають при клиноподібних компресійних переломах тіл і при переломах дужок проксимальніше 4-го поперекового хребця, а також при переломах поперечних і остистих відростків) і нестабільні (всі зміщення (вивихи) хребців, переломи й вивихи суглобних відростків, розриви міжхребцевих дисків і їхнє сполучення з ушкодженням тіл хребців. Всі хворі з нестабільністю хребта вимагають лікувальної стабілізації за допомогою корсетів, шин, стяжок, хірургічного втручання) [9, 11].
Система оцінки неврологічного стану за Amеrісan Sріnal Іnjurу Assосіatіоn (АSІА)
Американська асоціація спінальних ушкоджень запропонувала уніфіковану систему оцінки неврологічних порушень при травмі спинного мозку. По цій системі проводиться оцінка м'язової сили у важливих 10 парних дерматомах.
М'язова сила оцінюється по 6-ти бальній шкалі.
0 — плегія,
1 — візуальна чи пальпаторна наявність скорочення м'язів,
2 — активні рухи, що не можуть протистояти гравітаційній силі,
3 — активні рухи, що можуть протистояти гравітаційній силі,
4 — активні рухи в повному обсязі, що можуть протистояти помірному опору,
5 — активні рухи в повному обсязі, що можуть протистояти сильному опору.
Згідно цієї класифікації рухові функції оцінюються перевіркою м'язової сили в 10 контрольних групах м'язів і співвідносяться із сегментами спинного мозку:
1. С5 — згинання в лікті (bісерs, braсhіоradіalіs).
2. С6 — розгинання зап'ястя (ехіепзог сагрі гасііаііз 1оп§из апсі Ьгєуіз).
3. С7 — розгинання в лікті (trісерs).
4. С8 — згинання пальців кисті (flехоr dіgіtоrum рrоfundus).
5. T1 — приведення мізинця (abduсtоr dіgіtі mіnіmі).
6. L2 — згинання стегна (іlіорsоas).
7. L3 — розгинання коліна (quadrісерs).
8. L4 — тильна екстензія стопи (tіbіalіs antеrіоr).
9. L5 — розгинання великого пальця (ехtеnsоr halluсіs lоngus).
10. S1 — тильна флексія стопи (gastrосnеmіus, sоlеus).
Максимально можливе значення по даній шкалі 100 балів.
Чутливість перевіряється в контрольних для кожного сегмента точках і оцінюється по наступній шкалі:
0 — відсутність чутливості,
1 — порушена чутливість,
2 — нормальна чутливість.
Чутливі і рухові функції оцінюються з двох сторін і бали, набрані в кожному сегменті, сумуються. При оцінці м'язової сили максимальна сума балів для 10 сегментів кожної сторони дорівнює 50, при перевірці чутливості для 28 сегментів кожної сторони — 56.
При оцінці неврологічного статусу використовується поняття неврологічного рівня ушкодження, що визначається як найбільш каудальний рівень з нормальними руховими і чуттєвими функціями (рівень з незміненою чутливістю і силою м'язів не менше 3 балів).
Доцільно виділяти наступні клінічні форми травматичних уражень спинного мозку:
1. Струс спинного мозку (синонім — спинальний шок). Струс спинного мозку можливо встановити при наявності виразної неврологічної симптоматики після травми з подальшим її повним регресом, відсутністю змін мозку за даними МРТ.
2. Забій спинного мозку. Забій спинного мозку можливо діагностувати в разі стійких неврологічних проявів, які не регресують з часом чи регресують частково. В ранньому періоді забій спинного мозку можливо діагностувати по даними МРТ.
3. Гематомієлія.
4. Стиснення спинного мозку кістковими структурами.
5. Розтрощення із частковим порушенням анатомічної цілісності чи з переривом спинного мозку.
6. Натяжіння спинного мозку при зміщених хребцях. Такий вид пошкодження слід діагностувати при кіфотичних деформаціях хребта, переломовивихах хребців зі зміщенням. Якщо при переломовивихах має місце супутній перелом дуг, настає спонтанна декомпресія
8-09-2015, 22:59
