Аналіз динаміки концентрації маркера проліферації Ki‑67 показав, що корекція ІР привела до більшого пригнічення проліферативної активності та зниження концентрації Ki‑67 після лікування в основній групі в залозах у 3,7 рази до IRS Ki‑67 3,1±0,8% (р<0,05), тоді як у групі порівняння експресія Ki‑67 знизилася тільки в 1,9 рази до IRS Ki‑67 5,6±1,1% (р<0,05). У стромі зміни експресії Ki‑67 в основній і групі порівняння не виявлено. Через 6 місяців після лікування проліферативна активність залоз ендометрія (IRS Ki‑67 6,4±0,9%) в основній групі була вдвічі нижчою, ніж у групі порівняння (IRS Ki‑67 12,4±2,1%) (р<0,05) й вихідних показниках (р<0,05), а в стромі – не змінилася (р>0,05).
Критеріями клінічного одужання були: настання аменореї або відновлення нормального менструального циклу. Стійка аменорея протягом перших трьох місяців терапії розвилася у 88,4% пацієнток основної групи та 88,8% групи порівняння (р>0,05). В основній групі аменорея була зафіксована у 51,8% пацієнток (на 29,6% більше, ніж у групі порівняння) (р<0,05). Частота гіперполіменореї в основній групі після лікування дорівнювала показникам групи порівняння, а після шести місяців спостереження була більш ніж утричі меншою (5,7%) (р<0,05). Відновлення нормального менструального циклу через шість місяців після лікування зафіксоване у 16,6% жінок групи порівняння, тоді як в основній групі їх було майже вдвічі більше (р<0,05) – і це дозволяє припускати, що саме корекція ІР сприяла відновленню овуляторних циклів (рис.2).
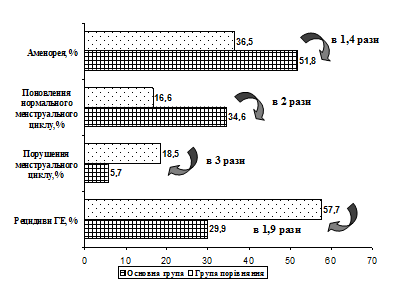
Рис.2. Ефективність лікування неатипової гіперплазії ендометрія у жінок з метаболічним синдромом в пременопаузі.
При проведенні терапії структура гістологічних станів ендометрія була представлена атрофічним ендометрієм, ендометрієм проліферативного й секреторного типів, простою та комплексною НГЕ, які мали різну частоту в групах.
Через 3 місяці терапії ендометрій атрофічного типу в основній групі зареєстрований у 53,8% жінок, в групі порівняння – у 48,1%, частота виявлення ендометрія секреторного типу в основній групі була в 1,7 рази вищою (25,7%), а проліферативного – в 1,9 рази нижчою (13,4%), ніж у групі порівняння (р<0,05). У групі порівняння ПНГЕ виявлена в 7,4%, тоді як в основній групі вона була наявна тільки в 3,8% випадків (р<0,05), а частота КНГЕ в групах вірогідно не відрізнялася (р>0,05).
Після лікування атрофія ендометрія була виявлена у 74,5% пацієнток основної групи та у 68,5% жінок групи порівняння (р>0,05). Усунення ІР, імовірно, зменшило інтенсивність позагонадного утворення естрогенів, що в основній групі виявилося в підвищенні в 3,4 рази секреторної трансформації ендометрія до 19,2% випадків та зниженні в 4,8 рази частоти ендометрія проліферативного типу - у 1,9% (р<0,05). Основна група та група порівняння не відрізнялись ні за частотою ПНГЕ, яка виявлена у 5,9 і 5,5% жінок відповідно, ні за частотою КНГЕ (3,9 і 3,7%) (р>0,05).
Через 6 місяців після закінчення терапії ендометрій атрофічного типу виявлений у 35,1% жінок у групі порівняння та у 38,4% в основній групі (р>0,05). Ендометрій проліферативного типу в основній групі виявлений у 5,7% пацієнток, що в 1,5 рази більше, ніж у групі порівняння (р<0,05). Варто підкреслити, що за 6 місяців спостереження після завершення терапії в групі порівняння ПНГЕ виявлена у 25,9% жінок, що було в 3,3 рази більше за аналогічний показник основної групи, а КНГЕ виявлена у 12,9% пацієнток, тобто вдвічі частіше, ніж у групі порівняння (р<0,05).
В цілому, ГЕ в основній групі рецидивувала через 3 місяці терапії в 5,8% випадків, із 3-го по 6-й місяць терапії – у 9,9%, за шість місяців спостереження після завершення терапії – у 13,8%, що в сумі складає 29,9% рецидивів. В групі порівняння ми одержали результати, які перевищували показники основної групи: через 3 та 6 місяців виявлено по 9,2% рецидивів ГЕ, за шестимісячний період спостереження після закінчення терапії – 38,8%, що в сумі складає 57,7% рецидивів. Це демонструє зниження частоти рецидивів ГЕ на тлі застосування розробленої нами схеми в основній групі в 1,9 рази (рис.2).
Таким чином, застосування науково обґрунтованої схеми лікування НГЕ у пацієнток із МС у пременопаузі, у якій поряд із традиційними препаратами використовували корекцію ІР, дало можливість знизити частоту рецидивування ГЕ та порушень менструального циклу та підвищити частоту відновлення нормального менструального циклу або аменореї.
ВИСНОВКИ
У дисертації запропоноване нове вирішення актуальної задачі в гінекологічній практиці – лікування неатипової гіперплазії ендометрія у жінок з метаболічним синдромом у пременопаузі.
Встановлено, що ГЕ виявляється у 28,6% жінок у пременопаузі, тоді як у жінок із МС, частота якого в пременопаузі дорівнює 36,6%, ГЕ зустрічається в 1,5 рази частіше та складає 43,3%. Показано, що ГЕ на тлі МС, незважаючи на проведену терапію, рецидивує у 1,7 рази частіше (55,8%), ніж у пацієнток без МС.
Виявлено, що у хворих з ГЕ на тлі МС порівняно з пацієнтками без МС удвічі частіше спостерігається обтяжена спадковість щодо гіпертонічної хвороби (55,8%) й ожиріння (41,1%), вони в 2,6 рази частіше страждають на гіпертонічну хворобу 1-2 стадії (84,3%), у 7,2 рази – на жовчнокам’яну хворобу (30,1%), удвічі частіше – на варикозну хворобу (25,7%), у 2,1 рази – на первинне безпліддя (46,5%) та в 2,7 рази – на вторинне (34,8%). Конституціональною особливістю жінок з ГЕ та МС є збільшення питомої ваги жирової тканини в абдомінальній ділянці вдвічі (до 48,9±3,1%).
Вуглеводний обмін у жінок із ГЕ на тлі МС у пременопаузі характеризується збільшенням у 1,9 рази рівня інсуліну й у 2,6 рази індексу ІР НОМА. Ліпідний обмін відрізняє збільшення в 1,5 рази вмісту рівня тригліцеридів і зниження в 1,4 рази концентрації ЛПВЩ. Гормональний фон характеризується підвищенням рівня ФСГ удвічі, ЛГ – на 43,2%, естрадіолу – на 60,5%, вільного тестостерону – на 67,6%; зниженням рівня прогестерону в 2,6 рази та концентрації ГЗСС утричі.
Установлено, що у жінок з ГЕ в пременопаузі залозисто-стромальний індекс ендометрія збільшений у 1,7 рази. ГЕ при МС у пременопаузі розвивається на тлі помірного ступеня зниження експресії РЕ в залозах, тяжкого ступеня зниження експресії РЕ в стромі, підвищення експресії РП у залозах, легкого ступеня зниження експресії РП у стромі, підвищення експресії РА в залозах і стромі. Проліферативний потенціал залозистої тканини при ГЕ в пременопаузі, оцінений за рівнем Ki‑67, при простій ГЕ у 3,2 рази, а при комплексній – у 4,5 рази вищий за норму, тоді як у стромі при обох типах ГЕ він не відрізняється від нормальних показників.
Найбільший відносний ризик (RR) рецидиву ГЕ мають жінки з ІМТ>27,5 кг/м2, із часткою жирової тканини в абдомінальній ділянці >45%, індексом НОМА>2,9 у. о., IRS Ki‑67 у залозах >5%, зі співвідношенням питомої ваги жирової тканини в абдомінальній і глютеофеморальній ділянках >1,15 у. о., рівнем прогестерону < 9 нг/мл, що підтверджується наявністю позитивного кореляційного зв’язку між рецидивом ГЕ та величиною питомої ваги жирової тканини в абдомінальній ділянці (r=+0,426, p<0,05), індексом НОМА (r=+0,415, p<0,05), ІМТ (r=+0,406, p<0,05) та негативним кореляційним зв’язком рецидиву ГЕ з рівнем прогестерону (r=–0,324, p<0,05).
Застосування розробленої схеми лікування ГЕ на тлі МС у пременопаузі сприяє зменшенню маси жирової тканини в абдомінальній ділянці на 34,3%, зниженню рівня гіпофізарних гормонів у 1,5 рази, естрадіолу – в 4,5 рази, прогестерону – на 22,4%, вільного тестостерону – на 15,4%, збільшенню концентрації ГЗСС удвічі. Зниження концентрації інсуліну вдвічі, індексу ІР НОМА в 2,3 рази, співвідношення ТГ/ЛПВЩ на 23,6% свідчить про зниження ІР і метаболічної дисліпідемії. При цьому спостерігається зменшення залозисто-стромального коефіцієнту на 32,4%, експресії РЕ в залозах – на 45,6%, у стромі – на 17,2%, РП у залозах – у 4,2 рази, у стромі – втричі, РА в стромі – на 20,1%, у залозах на 42,1% від вихідних значень. Проліферативна активність, оцінена за експресією маркера проліферації Ki‑67, знижується в 3,7 рази тільки в залозах.
Застосування науково обґрунтованої комплексної схеми лікування пацієнток з НГЕ та МС у пременопаузі, що включає корекцію ІР, дозволяє знизити частоту рецидивування ГЕ в 1,9 рази (з 57,7 до 29,9%), знизити втричі частоту порушень менструального циклу (з 18,5 до 5,7%), збільшити вдвічі частоту відновлення нормального менструального циклу (з 16,6 до 34,6%) і в 1,4 рази – частоту настання аменореї (з 36,5 до 51,8%).
ПРАКТИЧНІ РЕКОМЕНДАЦІЇ
1. Для оцінки ризику виникнення або рецидивування неатипової гіперплазії ендометрія (НГЕ) у жінок з МС в пременопаузі необхідно оцінити тип будови тіла шляхом вимірювання росту, зважування й обчислювання ІМТ, визначити характер відкладення жирової тканини шляхом вимірювання кола талії та стегон й обчислювання їхнього співвідношення, визначити питому вагу жирової тканини в абдомінальній і глютеофеморальній ділянках і розрахувати їхнє співвідношення при проведенні рентгенденситометрії.
2. При підтвердженні абдомінального типу відкладення жирової тканини необхідно:
провести гормональне обстеження з визначенням рівня інсуліну;
обчислити індекс інсулінорезистентністі НОМА;
провести УЗД.
3. При наявності сонографічних ознак ГЕ при УЗД слід:
виконати вишкрібання порожнини матки та гістологічне дослідження зішкрібка;
оцінити функціональну активність ендометрія шляхом визначення експресії рецепторів стероїдних гормонів і маркера проліферації Ki‑67.
4. При неатиповій ГЕ на тлі МС у пременопаузі з підвищенням вмісту маркера проліферації Ki‑67 на тлі збереженої експресії рецепторів стероїдних гормонів необхідно використовувати на протязі 6 місяців:
агоніст ГнРГ бусерелін 900 мг на добу ендоназально;
прогестаген дідрогестерон 20 мг на добу;
піоглітазон 15 мг один раз на добу.
5. Для оцінки ефективності потрібно провести гістологічне дослідження ендометрія через 3 та 6 місяців від початку терапії.
6. Після завершення терапії жінки підлягають диспансерному спостереженню протягом року або до настання менопаузи з регулярним визначенням індексу ІР НОМА й УЗД органів малого тазу.
СПИСОК ПРАЦЬ, ОПУБЛІКОВАНИХ ЗА ТЕМОЮ ДИСЕРТАЦІЇ
1. Борисов М.В., Квашенко В.П. Состояние углеводного обмена у женщин с гиперплазией эндометрия в пременопаузе // Вісник Харківського національного університету ім.В.Н. Каразіна. – 2006. – № 720. – С.30-34 (Обрав напрям, зібрав матеріал, його проаналізував, зробив висновки).
2. Борисов М.В., Квашенко В.П., Сцецевич Д.Ю. Оценка композиционного состава тела женщин в пременопаузе с доброкачественной гиперплазией эндометрия методом рентгеновской абсорбциометрии // Медико-социальные проблемы семьи. – 2006. – Т.11, № 3. – С.100-102 (Опрацював матеріал, сформулював і обґрунтував висновки).
3. Квашенко В.П., Борисов М.В., Постолюк И.Г. Морфологическая структура и морфометрические характеристики эндометрия при гиперпластических процессах у женщин с метаболическим синдромом в пременопаузе // Вестник неотложной и восстановительной медицины. – 2007. – Т.8, № 1. – С.89-92 (Зібрав і проаналізував матеріал, сформулював й обґрунтував висновки).
4. Квашенко В.П., Борисов М.В. Влияние метаболического синдрома на формирование клинической картины неатипической гиперплазии эндометрия в пременопаузе // Репродуктивное здоровье женщины. – 2007. – № 2. – С.158-162 (Зібрав й опрацював матеріал, обґрунтував висновки).
5. Квашенко В.П., Борисов М.В. Клиническая картина неатипической гиперплазии эндометрия в пременопаузе у пациенток с метаболическим синдромом // Медико-социальные проблемы семьи. – 2007. – Т.12, № 3, 4. – С. 20-24 (Зібрав і проаналізував матеріал, сформулював й обґрунтував висновки).
6. Квашенко В.П., Борисов М.В. Сонографическая характеристика гиперплазии эндометрия в пременопаузе у женщин с метаболическим синдромом // Збірник наукових праць Асоціації акушерів-гінекологів України. – К.: Інтермед, 2007. – С.343-346 (Обрав тему дослідження, зібрав і проаналізував матеріал).
7. Квашенко В.П., Борисов М.В. Состояние некоторых показателей липидного обмена у женщин с гиперпролиферативными процессами в пременопаузе // Збірник наукових праць Асоціації акушерів-гінекологів України. – К.: Інтермед, 2006. – С.327-330 (Опрацював матеріал, зробив висновки).
8. Квашенко В.П., Борисов М.В. Вплив корекції інсулінорезистентності на наслідки лікування неатипової гіперплазії ендометрія у жінок з метаболічним синдромом в пременопаузі // Педіатрія, акушерство та гінекологія. – 2007. – № 5. – С.85-88 (Зібрав і проаналізував матеріал, обґрунтував висновки).
9. Спосіб профілактики рецидиву гіперпластичних процесів у жінок з гіперплазією ендометрія в пременопаузі. Деклараційний патент № 21019 МПК (2007) А61В 17/42 / В.П. Квашенко, М.В. Борисов. – Заявка № u 2006 10027 від 19.09. 2006, опубл.15.02. 2007. – Бюл. № 2 (Співавтор винаходу, виконав патентний пошук, взяв участь у розробці, зробив та обґрунтував висновки).
10. Золотухін М.С., Щербіна Н.В., Бутіна Л.І., Солоп М.І., Плоткіна Л.А., Борисов М.В. Морфологічна діагностика захворювань та патологічних станів в гінекології: Методичні рекомендації. – Донецьк, 2004. – 24 с. (Проаналізував матеріал, здійснив його статистичну обробку).
11. Золотухін М.С., Бутіна Л.І., Солоп М.І., Плоткіна Л.А., Борисов М.В. Морфологічна діагностика захворювань і патологічних станів у гінекології // Медицина залізничного транспорту України. – 2004. – № 4. – С.94-101 (Проаналізував матеріал, провів дискусію, обґрунтував висновки).
12. Золотухин Н.С., Бутина Л.А., Солоп Н.И., Плоткина Л.А., Борисов М.В. Морфологическая диагностика заболеваний эндометрия // Новости медицины и фармации. – Донецк, 2004. – № 7. – С.34-37 (Проаналізував матеріал, взяв участь у дискусії, обґрунтував висновки).
13. Золотухин Н.С., Борисов М.В. Лечение рецидивирующей гиперплазии эндометрия у женщин в пременопаузе // 1st Euro-Asian Congress "The events of the year in gynecology and obstetrics": Book of absrakt. – S. -Petersburg, 2004. – Vol.2. – P.57 (Зібрав і проаналізував матеріал, обґрунтував висновки).
АНОТАЦІЯ
Борисов М.В. Лікування неатипової гіперплазії ендометрія у жінок з метаболічним синдромом в пременопаузі. – Рукопис.
Дисертація на здобуття наукового ступеня кандидата медичних наук зі спеціальності 14.01.01 – акушерство та гінекологія. – Науково-дослідний інститут медичних проблем сім’ї Донецького національного медичного університету ім.М. Горького МОЗ України, Донецьк, 2008.
Робота присвячена лікуванню неатипової гіперплазії ендометрія у жінок з метаболічним синдромом у пременопаузі. При вивченні особливостей клінічної картини, характеру розподілу жирової тканини, вуглеводного та ліпідного обмінів, гормонального фону, гістологічної будови ендометрія, експресії рецепторів до стероїдних гормонів і маркера проліферації Кі-67 розроблена та впроваджена в практику комплексна схема лікування неатипової гіперплазії ендометрія в пременопаузі, у якій традиційна терапія проведена на фоні корекції інсулінорезистентності.
Гіперплазію ендометрія на фоні метаболічного синдрому у жінок в пременопаузі розглянуто як комплекс порушень проліферації ендометрія, що виникає внаслідок зниження чутливості тканин до інсуліну на фоні змін вуглеводного й ліпідного обмінів, гормональних порушень, абдомінального типу розподілу жирової тканини з наступними змінами рецепторного апарату, посиленням проліферативної активності ендометрія, і супроводжується порушеннями менструального циклу.
Після застосування розробленої схеми частота рецидивування ГЕ знизилася в 1,9 рази, порушень менструального циклу знизилася у 3 рази, відновлення нормального менструального циклу зросла вдвічі, настання аменореї підвищилась в 1,4 рази.
Ключові слова: пременопауза, метаболічний синдром, неатипова гіперплазія ендометрія, інсулінорезистентність, лікування.
АННОТАЦИЯ
Борисов М.В. Лечение неатипической гиперплазии эндометрия у женщин с метаболическим синдромом в пременопаузе. – Рукопись.
Диссертация на соискание научной степени кандидата медицинских наук по специальности 14.01.01 – акушерство и гинекология. – Научно-исследовательский институт медицинских проблем семьи Донецкого Национального медицинского университета им.М. Горького МЗ Украины, Донецк, 2007.
Диссертационная работа посвящена актуальной задаче акушерства и гинекологии – лечению неатипической гиперплазии эндометрия у женщин с метаболическим синдромом в пременопаузе. У женщин в пременопаузе установлена частота метаболического синдрома, гиперплазии эндометрия совместно и в отдельности, распространенность гиперплазии эндометрия среди пациенток с метаболическим синдромом и удельный вес женщин с метаболическим синдромом среди пациенток с патологией эндометрия. Дополнены данные о характере течения патологии неатипической гиперплазии эндометрия в пременопаузе, установлена степень и характер влияния метаболического синдрома на эти процессы Доказано, что метаболический синдром является фактором риска возникновения неатипической гиперплазии эндометрия в пременопаузе.
Предложено рассматривать гиперплазию эндометрия на фоне метаболического синдрома у женщин в пременопаузе как комплекс нарушений пролиферации эндометрия, который возникает в результате снижения чувствительности тканей к инсулину на фоне изменений углеводного, липидного обменов, гормонального фона, абдоминального типа распределения жировой ткани с последующими изменениями рецепторного аппарата, усилением пролиферативной активности эндометрия, и сопровождается нарушениями менструального цикла.
Разработаны дополнительные диагностические подходы в оценке нарушений углеводного и липидного обменов, характера распределения жировой ткани, состояния эндометрия у женщин в пременопаузе с метаболическим синдромом. Приведены результаты использования биэнергетической рентгенденситометрии для определения удельного веса жировой ткани как фактора риска рецидива эндометрия, и количественная характеристика повышенного пролиферативного потенциала эндометрия, оцененная путем определения концентрации маркера пролиферации Ki‑67 в строме и железах эндометрия. Показано, что у женщин в пременопаузе существуют общие механизмы развития метаболического синдрома и неатипической гиперплазии эндометрия.
8-09-2015, 22:21
